- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 Mobitz II
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 Mobitz II
Trong khi Mobitz I thường là do ức chế của chức năng dẫn AV (ví dụ như do thuốc, thiếu máu cục bộ có đảo chiều), Mobitz II có nhiều khả năng là do cấu trúc bị thiệt hại của hệ thống dẫn (ví dụ như nhồi máu, xơ, hoại tử).
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa
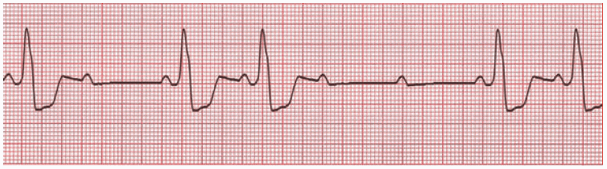
Liên tục các sóng P không dẫn mà không kéo dài tiến triển của khoảng PR (so sánh với Mobitz I).
Khoảng PR trong nhịp đập có dẫn vẫn không đổi.
Sóng P sóng với một tốc độ không đổi.
Khoảng thời gian RR xung quanh nhịp không dẫn (s) là bội số chính xác của khoảng thời gian RR trước đó (ví dụ như tăng gấp đôi khoảng thời gian RR trước đó do một nhịp giảm duy nhất, ba cho hai nhịp đập không dẫn, vv).
Ví dụ về Mobitz II
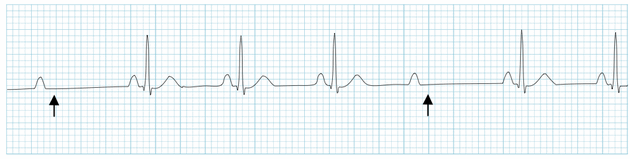
Các mũi tên chỉ "bỏ" phức bộ QRS (tức là sóng P không dẫn)
Cơ chế
Mobitz II thường là do thất bại của dẫn truyền ở cấp độ hệ thống His-Purkinje (tức là dưới nút nhĩ thất).
Trong khi Mobitz I thường là do ức chế của chức năng dẫn AV (ví dụ như do thuốc, thiếu máu cục bộ có đảo chiều), Mobitz II có nhiều khả năng là do cấu trúc bị thiệt hại của hệ thống dẫn (ví dụ như nhồi máu, xơ, hoại tử).
Bệnh nhân thường có từ trước LBBB hoặc block hai nhánh, và block AV độ 2 được tạo ra bởi sự không dẫn liên tục của bó còn lại.
Trong khoảng 75% các trường hợp, block dẫn truyền ở phía xa nhánh của bó his, tạo ra phức bộ QRS rộng.
Trong 25% còn lại các trường hợp, block dẫn truyền nằm trong nhánh bó his, tạo ra phức bộ QRS hẹp.
Không giống như Mobitz I, là sản phẩm của sự hư hỏng tiến triển của các tế bào nút AV, Mobitz II là "tất cả hoặc không có gì" hiện tượng mà trong đó các tế bào của His-Purkinje đột ngột và bất ngờ không dẫn truyền một xung nhịp trên thất.
Có thể không có mô hình cho block dẫn truyền, hoặc cách khác có thể có một mối quan hệ cố định giữa các sóng P và phức bộ QRS, ví dụ như block AV 2:1, 3:1.
Nguyên nhân của Mobitz II
MI thành trước (do nhồi máu vách ngăn với hoại tử của các bó nhánh).
Xơ hóa vô căn của hệ thống dẫn truyền (bệnh Lenegre hoặc bệnh Lev).
Phẫu thuật tim (đặc biệt là phẫu thuật xảy ra gần các vách ngăn, ví dụ như sửa chữa van hai lá).
Tình trạng viêm (sốt thấp khớp, viêm cơ tim, bệnh Lyme).
Tự miễn (lupus ban đỏ, xơ cứng toàn thân).
Bệnh cơ tim thâm nhập (amyloidosis, haemochromatosis, sarcoidosis).
Tăng kali máu.
Các loại thuốc: thuốc chẹn bêta, thuốc chẹn kênh calci, digoxin, amiodarone.
Ý nghĩa lâm sàng
Mobitz II có liên quan đến sự bất ổn huyết động nhiều hơn so với Mobitz I, chậm nhịp tim nặng và tiến triển thành block AV độ 3.
Khởi đầu của sự bất ổn huyết động có thể là đột ngột và bất ngờ, gây ngất (Stokes-Adams) hoặc đột tử do tim.
Nguy cơ suy tâm thu khoảng 35% mỗi năm.
Mobitz II cần nhập viện ngay lập tức để theo dõi tim, tạo nhịp tạm thời và cuối cùng là chèn máy tạo nhịp tim vĩnh viễn.
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán cường giáp
Rung nhĩ được nhìn thấy lên đến 20 phần trăm bệnh nhân, nhiễm độc giáp nặng, cơn bão tuyến giáp, có thể tạo ra nhịp nhanh nhĩ.
Điện tâm đồ chẩn đoán hội chứng Brugada
Hội chứng Brugada là do đột biến ở gene kênh natri tim. Điều này thường được gọi là channelopathy natri. Hơn 60 đột biến khác nhau đã được mô tả cho đến nay và ít nhất 50% là đột biến tự phát.
Điện tâm đồ chẩn đoán bệnh phổi tắc nghẽn mãn tinh (COPD)
Do cấu trúc cố định của tim với các mạch máu lớn, tim xoay chiều kim đồng hồ trong mặt phẳng ngang, với chuyển động tâm thất phải ra trước.
Điện tâm đồ chẩn đoán bệnh cơ tim hạn chế
Xâm nhập các hệ thống dẫn truyền tim (ví dụ như do sự hình thành u hạt vách ngăn trong sarcoidosis) có thể dẫn đến rối loạn dẫn truyền - ví dụ như block nhánh và block AV.
Điện tâm đồ quá liều thuốc chặn kênh Natri và ba vòng (TCA)
Hiệu ứng trung gian độc cho tim, thông qua ức chế kênh natri nhanh cơ tim, ức chế kênh kali, và ức chế cơ tim trực tiếp.
Điện tâm đồ block xoang nhĩ
Các nhịp nút xoang vẫn tiếp tục truyền xung động bình thường, tuy nhiên, một số các xung điện xoang bị chặn trước khi có thể dẫn truyền.
Các hội chứng điện tâm đồ trong tim mạch
Chủ yếu sóng delta và phức bộ QRS âm trong V1 và V2 và trở nên dương trong quá trình chuyển đổi đến các đạo trình thành bên giống như LBBB.
Điện tâm đồ chẩn đoán hạ thân nhiệt
Nhịp tim chậm, sóng Osborne, kéo dài khoảng PR, QRS và QT, hình giả run rẩy, nhịp thất lạc chỗ, ngừng tim do VT, VF hoặc suy tâm thu.
Điện tâm đồ chẩn đoán ngoại tâm thu nhĩ (PAC) (nhịp nhĩ lạc chỗ, sớm)
Các sóng P bất thường có thể được ẩn trong, trước sóng T, tạo ra đỉnh hay bướu lạc đà xuất hiện, nếu điều này không được đánh giá là PAC có thể bị nhầm lẫn với PJC.
Điện tâm đồ chẩn đoán nhịp nhanh đường ra thất phải (RVOT)
Nhịp tim hơn 100 lần mỗi phút, QRS lớn hơn 120 mili giây, hình thái học LBBB, trục điện tim sang phải, xuống dưới.
Điện tâm đồ chẩn đoán phì đại (dày) tâm nhĩ phải
Nguyên nhân chính là tăng áp động mạch phổi do: Bệnh phổi mãn tính (cor pulmonale). Hẹp van ba lá. Bệnh tim bẩm sinh (hẹp động mạch phổi, tứ chứng Fallot). Tăng huyết áp phổi tiểu học.
Giải thích cách tính tần số tim khi đọc điện tâm đồ
Đọc máy cũng có thể được sử dụng và thường là chính xác, tuy nhiên, đôi khi nó có thể là không chính xác trong sự hiện diện của bất thường QRS trên hình thái sóng T, ví dụ như có thể đếm đỉnh sóng T như phức hợp QRS.
Điện tâm đồ chẩn đoán nhịp bộ nối gia tốc (nhanh bộ nối)
Nhịp tim nhanh bộ nối tự động tthường không đáp ứng với thao tác phế vị - có thể một số chậm lại tạm thời của tần số thất nhưng đổi trở lại nhịp xoang sẽ không xảy ra.
Điện tâm đồ hội chứng Wellens
Các bệnh nhân thường yêu cầu điều trị xâm lấn, quản lý điều trị kém có thể gây nhồi máu cơ tim hoặc ngừng tim.
Điện tâm đồ chẩn đoán trục điện tim lệch phải
Nhận ra trục điện tim lệch phải, QRS dương trong DIII, và aVF, QRS âm, sóng S chiếm ưu thế, trong DI và aVL.
Các khoảng thời gian QT của điện tâm đồ
Phương pháp đánh chặn độ dốc tối đa xác định sự kết thúc của sóng T như đánh chặn giữa đường đẳng điện với các ốp thông qua xuống độ dốc tối đa của sóng T (trái).
Điện tâm đồ chẩn đoán hạ magne máu (Hypomagnesaemia)
Nhịp tâm nhĩ, và tâm thất lạc chỗ, loạn nhịp nhanh nhĩ, và xoắn đỉnh được nhìn thấy trong bối cảnh hạ magne máu, cho dù đây là một tác dụng cụ thể.
Vị trí đường dẫn điện cực điện tâm đồ
Điện cực gắn vào ngực và hoặc chi thay đổi điện áp nhỏ như sự khác biệt tiềm năng, được hoán đổi thành một dải hình ảnh.
Các dạng block trong điện tâm đồ (ECG)
Block theo tỷ lệ nhất định (ví dụ 2:1, 3:1) - mối quan hệ liên tục giữa P và QRS (ví dụ: 2:1 = 2 sóng P cho mỗi phức hợp QRS).
Các dạng sóng Epsilon của điện tâm đồ
Sóng Epsilon (hầu hết các dấu hiệu đặc hiệu, nhìn thấy trong 30% bệnh nhân). Đảo ngược sóng T trong V1 - 3. Nét nhỏ kéo dài sóng S 55ms trong V1 - 3.
Điện tâm đồ chẩn đoán ngộ độc Digoxin
Digoxin có thể gây ra vô số loạn nhịp tim, do tăng tính tự động, tăng canxi trong tế bào, và giảm dẫn AV, làm tăng hiệu lực phế vị tại nút AV.
Điện tâm đồ chẩn đoán phì đại (dày) hai tâm nhĩ
Chẩn đoán phì đại hai tâm nhĩ đòi hỏi tiêu chuẩn LAE và RAE được đáp ứng trong DII, V1 hoặc một sự kết hợp của các chuyển đạo khác.
Các khoảng thời gian PR của điện tâm đồ
PR khoảng nhỏ hơn 120 ms cho thấy tiền kích thích, sự hiện diện của con đường phụ giữa tâm nhĩ và tâm thất, hoặc nhịp nút AV.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 tỷ lệ cố định
Block nhĩ thất (AV) cấp 2 với một tỷ lệ cố định của sóng P / phức bộ QRS (ví dụ như 2:1, 3:1, 4:1). Block tỷ lệ nhất định có thể là hậu quả của một trong hai Mobitz I hoặc Mobitz II.
Điện tâm đồ chẩn đoán phì đại hai thất (BVH)
Hiện tượng Katz-Wachtel - QRS lớn, hai pha ở V2 - 5. Đây là hình điện tâm đồ cổ điển của BVH, thường thấy ở trẻ em bị khuyết tật vách liên thất (VSD).
