- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán block nhánh trái sau (LPFB)
Điện tâm đồ chẩn đoán block nhánh trái sau (LPFB)
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Giới thiệu
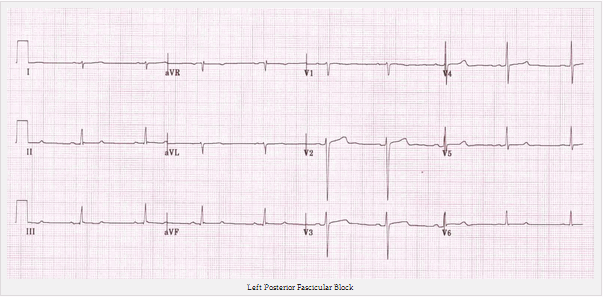
Block nhánh trái sau
Trong Block nhánh trái sau (hay còn gọi là hemiblock trái sau), xung được dẫn đến tâm thất trái qua bó nhỏ trước trái, đi vào phía trên, bờ bên của tâm thất trái dọc theo bề mặt màng trong tim.
Khi đã đến tâm thất, các véc tơ điện ban đầu hướng lên trên và hướng trái (khi kích thích lan rộng ra phía ngoài từ màng trong tim tới thượng tâm mạc), tạo ra sóng R nhỏ trong đạo trình bên (I, aVL) và sóng Q nhỏ của các đạo trình dưới (II, III và aVF).
Sóng khử cực chính sau đó lan rộng trên thành LV theo hướng đi xuống và sang phải, tạo ra điện áp dương lớn (sóng R cao) của các đạo trình dưới và điện áp âm lớn (sóng S sâu) của các đạo trình bên.
Quá trình này mất đến 20 phần nghìn giây, dài hơn dẫn đồng thời thông qua cả hai bó, dẫn đến một mở rộng nhẹ QRS.
Xung động lan truyền đạo trình dưới chậm hơn bình thường, dẫn đến tăng thời gian đỉnh sóng R (= thời gian từ khi khởi phát QRS đến đỉnh của sóng R) trong aVF.
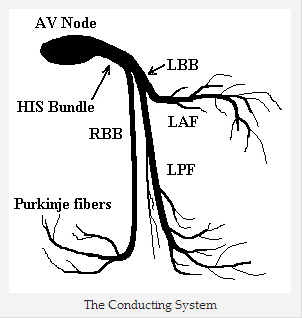
Hệ thống dẫn truyền
Tiêu chuẩn chẩn đoán LPFB
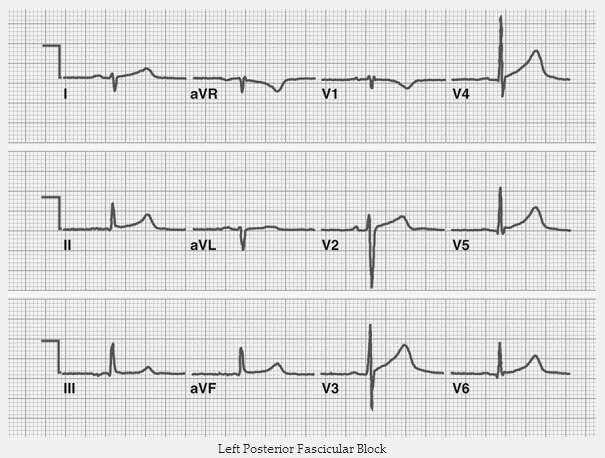
Lệch trục phải (> 90 độ).
Sóng R nhỏ với sóng S sâu (= 'rS') trong DI và aVL
Sóng Q nhỏ với sóng R cao (= 'qR’) trong II, III và aVF.
Thời gian QRS bình thường hoặc hơi kéo dài (80 - 110ms).
Kéo dài thời gian đỉnh sóng R trong aVF.
QRS tăng điện áp ở đạo trình chi.
Không có bằng chứng của phì đại thất phải.
Không có bằng chứng của bất kỳ nguyên nhân nào khác cho trục lệch phải.

rS trong DI và aVL, qR trong II, III, aVF
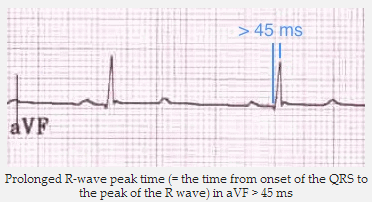
Kéo dài thời gian đỉnh sóng R (= thời gian từ khi khởi phát QRS đến đỉnh cao của sóng R) trong aVF > 45 ms.
LPFB ít phổ biến hơn LAFB.
Vô cùng hiếm thấy LPFB đơn độc. Nó thường xảy ra cùng với RBBB trong bối cảnh block hai nhánh.
Không nên dễ dàng đưa ra chẩn đoán LPFB cho đến khi đã loại trừ nguyên nhân quan trọng hơn của trục lệch phải: tức là PE cấp tính, quá liều ba vòng, MI thành bên, phì đại thất phải.
Ví dụ về các LPFB
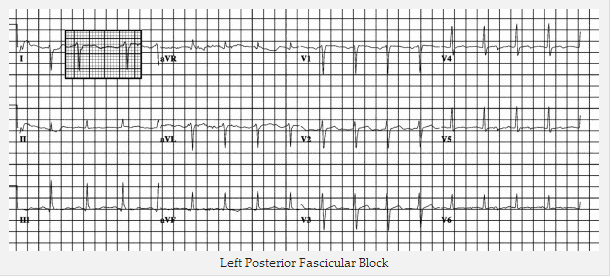
Block nhánh trái sau
Block nhánh trái sau
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán bệnh cơ tim hạn chế
Xâm nhập các hệ thống dẫn truyền tim (ví dụ như do sự hình thành u hạt vách ngăn trong sarcoidosis) có thể dẫn đến rối loạn dẫn truyền - ví dụ như block nhánh và block AV.
Điện tâm đồ chẩn đoán bệnh phổi tắc nghẽn mãn tinh (COPD)
Do cấu trúc cố định của tim với các mạch máu lớn, tim xoay chiều kim đồng hồ trong mặt phẳng ngang, với chuyển động tâm thất phải ra trước.
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Các dạng sóng U của điện tâm đồ
Sóng U đảo ngược sẽ là bất thường (trong chuyển đạo với sóng T thẳng đứng). Sóng U đảo ngược là rất cụ thể cho sự hiện diện của bệnh tim.
Điện tâm đồ xác định thời gian tới đỉnh sóng R (RWPT)
Thời gian từ khi bắt đầu của sóng Q, hoặc R đến đỉnh cao của sóng R, trong đạo trinh bên aVL, V5, V6.
Điện tâm đồ loạn nhịp xoang
Tỷ lệ rối loạn nhịp xoang giảm dần theo tuổi, có lẽ do giảm liên quan tính căng xoang cảnh đến tuổi, và nhận cảm áp nhạy phản xạ.
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Điện tâm đồ chẩn đoán phì đại tâm thất trái (LVH)
Thường được sử dụng nhất là tiêu chí Sokolov Lyon, độ sâu sóng S ở V1 và chiều cao sóng R cao nhất trong V5 và V6 lớn hơn 35 mm.
Điện tâm đồ chẩn đoán phì đại (dày) hai tâm nhĩ
Chẩn đoán phì đại hai tâm nhĩ đòi hỏi tiêu chuẩn LAE và RAE được đáp ứng trong DII, V1 hoặc một sự kết hợp của các chuyển đạo khác.
Điện tâm đồ chẩn đoán tim bên phải (Dextrocardia)
Trong DI: đảo ngược tất cả các sóng và phức bộ, hay còn gọi là 'đảo ngược toàn bộ" (đảo ngược sóng P, QRS âm, đảo ngược sóng T) Vắng mặt tiến triển sóng R trong các chuyển đạo ngực (sóng S chiếm ưu thế trong suốt các chuyển đạo).
Điện tâm đồ chẩn đoán cường giáp
Rung nhĩ được nhìn thấy lên đến 20 phần trăm bệnh nhân, nhiễm độc giáp nặng, cơn bão tuyến giáp, có thể tạo ra nhịp nhanh nhĩ.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 tỷ lệ cố định
Block nhĩ thất (AV) cấp 2 với một tỷ lệ cố định của sóng P / phức bộ QRS (ví dụ như 2:1, 3:1, 4:1). Block tỷ lệ nhất định có thể là hậu quả của một trong hai Mobitz I hoặc Mobitz II.
Điện tâm đồ chẩn đoán block nhánh trái trước (LAFB)
Sự lan truyền xung đến các đạo trình bên trái chậm hơn bình thường, dẫn đến tăng thời gian đỉnh sóng R, thời gian từ khi khởi phát của QRS đến đỉnh cao của sóng R trong aVL.
Điện tâm đồ chẩn đoán phì đại hai thất (BVH)
Hiện tượng Katz-Wachtel - QRS lớn, hai pha ở V2 - 5. Đây là hình điện tâm đồ cổ điển của BVH, thường thấy ở trẻ em bị khuyết tật vách liên thất (VSD).
Điện tâm đồ chẩn đoán ngộ độc Quetiapine (thuốc chống loạn thần)
Chính xác hơn, nguy cơ TDP được xác định bằng cách xem xét cả khoảng QT tuyệt đối, và đồng thời nhịp tim.
Điện tâm đồ quá liều thuốc chặn kênh Natri và ba vòng (TCA)
Hiệu ứng trung gian độc cho tim, thông qua ức chế kênh natri nhanh cơ tim, ức chế kênh kali, và ức chế cơ tim trực tiếp.
Điện tâm đồ chẩn đoán tăng áp lực nội sọ (ICP)
Trong một số trường hợp, những bất thường điện tâm đồ có thể được kết hợp với bằng chứng siêu âm tim.
Điện tâm đồ chẩn đoán trục điện tim lệch trái
Nguyên nhân Block nhánh trái trước, block nhánh trái, phì đại thất trái, MI thành dưới, nhịp thất lạc chỗ, nhịp độ nhanh.
Điện tâm đồ chẩn đoán nhồi máu cơ tim vùng thành trước (STEMI)
Có phức bộ thất sớm với R trên T hiện tượng vào cuối của điện tâm đồ, điều này khiến bệnh nhân có nguy cơ loạn nhịp thất ác tính.
Các hội chứng điện tâm đồ trong tim mạch
Chủ yếu sóng delta và phức bộ QRS âm trong V1 và V2 và trở nên dương trong quá trình chuyển đổi đến các đạo trình thành bên giống như LBBB.
Điện tâm đồ nhồi máu cơ tim vùng thành dưới
Nhồi máu cơ tim vùng thành dưới, cũng có thể được kết hợp với nhồi máu cơ tim thành sau, tiên lượng ban đầu xấu hơn.
Điện tâm đồ chẩn đoán nhịp tự thất gia tốc (AIVR)
Phân ly Isorhythmic AV = Phân ly AV với xoang và phức bộ thất xảy ra ở tần số tương tự, trái ngược với block AV hoàn thành, nơi tần số nhĩ thường nhanh hơn so với tỷ lệ thất.
Đánh giá tính nhịp điệu điện tâm đồ (ECG)
Trên 12 chuyển đạo điện tâm đồ. Xác nhận hoặc chứng thực những phát hiện trong chuyển đạo này. Một dải nhịp dài hơn, có thể ghi lại một tốc độ chậm hơn, có thể hữu ích.
Điện tâm đồ chẩn đoán tăng Kali máu
Tăng kali máu dần dần xấu đi dẫn đến ức chế xung của nút xoang và giảm dẫn truyền nút nhĩ thất và His-Purkinje hệ thống, dẫn đến chậm nhịp tim và block dẫn truyền và cuối cùng là ngừng tim.
Điều hòa tạo nhịp tim trục trặc
Điều hòa nhịp tim giảm hiệu xuất, không hiệu xuất có thể được nhìn thấy khi theo dõi điện tâm đồ, nếu bệnh nhân kích thích cơ thẳng bụng.
