- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán nhồi máu cơ tim vùng thành trước (STEMI)
Điện tâm đồ chẩn đoán nhồi máu cơ tim vùng thành trước (STEMI)
Có phức bộ thất sớm với R trên T hiện tượng vào cuối của điện tâm đồ, điều này khiến bệnh nhân có nguy cơ loạn nhịp thất ác tính.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Sự liên quan lâm sàng
Kết quả STEMI trước từ tắc các động mạch xuống trước thất trái (LAD).
Nhồi máu cơ tim vùng thành trước có tiên lượng xấu nhất trong tất cả các địa điểm khác của vùng nhồi máu, chủ yếu là do kích thước vùng nhồi máu lớn hơn.
Một nghiên cứu so sánh kết quả từ nhồi máu thành trước và thành dưới (STEMI + NSTEMI) thấy rằng trung bình, bệnh nhân bị nhồi máu cơ tim thành trước có tỷ lệ mắc trong bệnh viện (11,9 so với 2,8%), tổng số tử vong (27 so với 11%), suy tim ( 41 so với 15%) và các ngoại tâm thu thất đáng kể (70 so với 59%) và phân suất tống máu thấp hơn (38 so với 55%) so với bệnh nhân dưới MI.
Ngoài ra với STEMI vùng trước, có yếu tố nguy cơ cao khác của thiếu máu cục bộ trước bao gồm tắc động mạch vành chình trái (LMCA) và hội chứng Wellens'.
Làm thế nào để nhận ra STEMI vùng trước
ST chênh với sự hình thành sóng Q trong các đạo trình trước tim (V1 - 6) ± các chuyển đạo bên cao (DI và aVL).
ST đối ứng giảm của các chuyển đạo thành dưới (chủ yếu là III và aVF).
Chú ý. Tầm quan trọng của sự thay đổi đối ứng của các chuyển đạo thành dưới được xác định bởi độ lớn của độ cao ST DI và aVL (những chuyển đạo này là đối diện điện với III và aVF), do đó có thể thấy tối thiểu hoặc vắng mặt trong STEMIs vùng trước và chùng không liên quan đến các chuyển đạo bên cao.
Hình của nhồi máu cơ tim thành trước
Các thuật ngữ của nhồi máu thành trước có thể gây nhầm lẫn, với nhiều thuật ngữ khác nhau được sử dụng cho các hình nhồi máu khác nhau. Sau đây là một cách tiếp cận đơn giản để đặt tên cho các loại khác nhau của MI vùng trước.
Các đạo trình trước tim có thể được phân loại như sau:
Chuyển đạo vách ngăn = V1 - 2
Chuyển đạo trước = V3 – 4.
Chuyển đạo bên = V5 – 6.
Tên vùng nhồi máu khác nhau được đặt tên theo các chuyển đạo với độ ST cao:
Vách ngăn = V1 – 2.
Trước = V2 – 5.
Trước vách = V1 – 4.
Trước bên = V3-6, I + aVL.
Trước rộng / trước bên = V1 - 6, I + aVL.
Chú ý. Trong khi các định nghĩa này là trực quan, thường có một mối tương quan nghèo giữa các tính năng điện tâm đồ và vị trí nhồi máu chính xác được xác định bởi hình ảnh hoặc khám nghiệm tử thi.
Ba mô hình ECG quan trọng khác phải nhận thức được:
STEMI thành trước – thành dưới do tắc nhánh LAD : ST cao đồng thời trong các đạo trình trước tim và dưới do tắc một biến thể LAD ("loại III") xung quanh đỉnh tim, mạch cung cấp cả các bức tường phía trước và dưới của tâm thất trái.
Tác động mạch vành chính trái: ST giảm xuống diện rộng với ST chênh lên trong aVR ≥ V1.
Hội chứng Wellens ': sóng T sâu trước tim đảo ngược hoặc sóng T hai pha trong V2 - 3, cho thấy hẹp LAD đoạn gần (một dấu hiệu cảnh báo trước sắp xảy ra nhồi máu).
Ví dụ ECG
Ví dụ 1 - STEMI trước vách câp
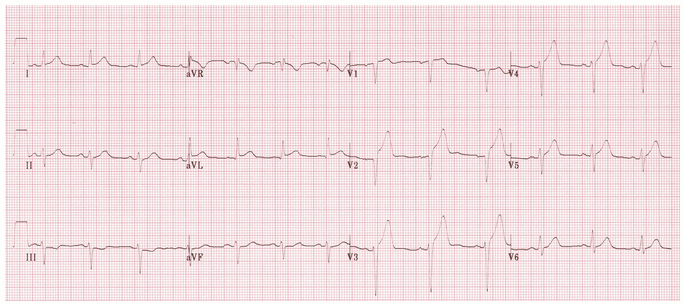
ST chênh lên tối đa trong các chuyển đạo trước vách (V1 - 4).
Sóng Q có mặt trong các chuyển đạo vách ngăn (V1 - 2).
Ngoài ra còn có thể có một số STE trong DI, aVL và V5, đối ứng ST giảm xuống trong DIII.
Có sóng T cấp (đỉnh) trong V2 - 4.
Những tính năng này chỉ ra một STEMI trước vách cấp.
Ví dụ 2 (a) - STEMI thành trước cấp
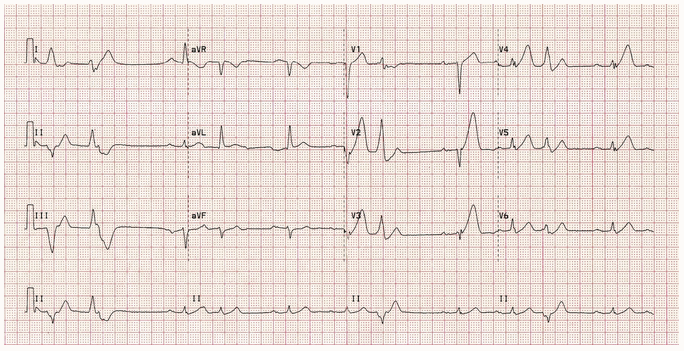
Một ví dụ khác STEMI cấp:
Có sóng T cấp trong V 2 - 6 (đánh dấu nhất trong V2 và V3) với giảm chiều cao sóng R.
Nhịp điệu xoang với block AV độ I.
Có phức book nhĩ sớm (nhịp 4 trên dải nhịp) và thất lạc chỗ đa ổ (PVCs của hai loại khác nhau), cho thấy "kích thích" cơ tim có nguy cơ rung thất.
Ví dụ 2 (b) - STEMI vùng trước tiến triển
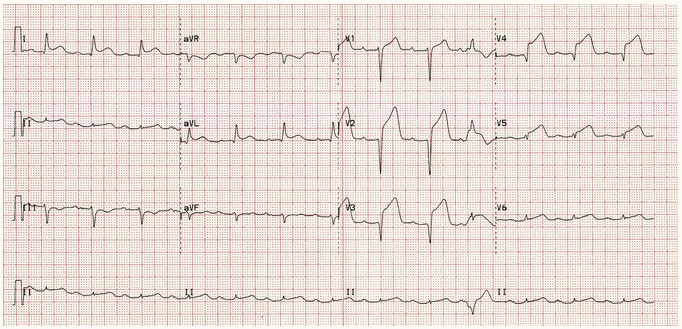
ECG của cùng một bệnh nhân khoảng 40 - 50 phút sau đó:
Có tiến triển ST cao và hình thành sóng Q trong V2 - 5
ST đang chênh lên hiện diện trong DI và aVL.
Có ST chênh xuống đối ứng trong DIII.
Đây là STEMI trước cấp tính - bệnh nhân này cần tái tưới máu khẩn cấp!
Ví dụ 3 - STEMI trước bên lan rộng (cấp tính)
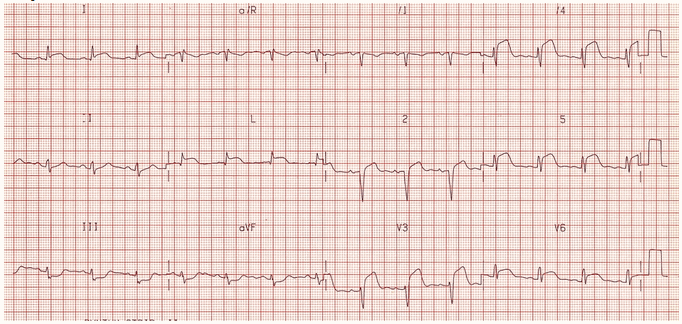
ST chênh lên trong V2 - 6, DI và aVL.
ST đối ứng chênh xuống DIII và AVF.
Ví dụ 4 - STEMI vùng trước lan rộng (cấp tính)
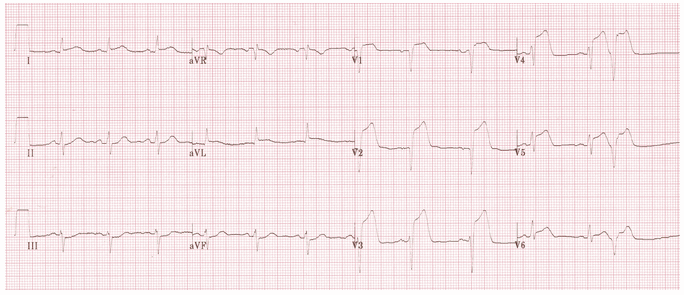
ST chênh lên ở V1 - 6 cộng với DI và aVL (đánh dấu nhất trong V2-4).
ST đối ứng giảm xuống tối thiểu trong III và aVF.
Sóng Q trong V1 - 2, giảm chiều cao sóng R (tương đương sóng Q) trong V3 - 4.
Có phức bộ thất sớm (PVC) với "R trên T' hiện tượng vào cuối của điện tâm đồ, điều này khiến bệnh nhân có nguy cơ loạn nhịp thất ác tính.
Ví dụ 5 - Trước khi MI trước vách / thành bên
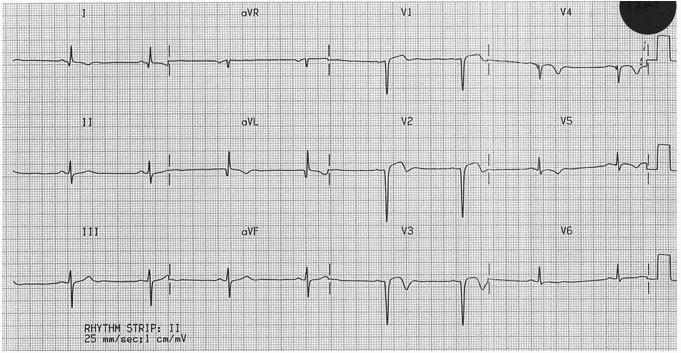
Sóng Q sâu trong V1 - 3 với giảm đáng kể chiều cao sóng R trong V4.
ST cao còn lại trong V1 - 3 (hình thái "thất trái phình").
Sóng T hai pha / đảo ngược trong V1 - 5.
Sóng R tiến triển kém (chiều cao sóng R < 3mm trong V3).
Bất thường sóng Q và T đảo ngược trong DI và aVL.
Hình chỉ ra trước nhồi máu của vách trước và bên.
Ví dụ 6 - MI thành trước rộng
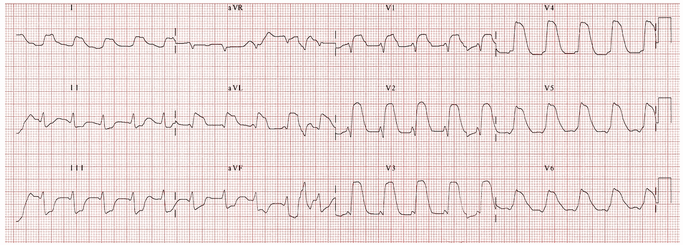
ST chênh coa lớn với hình thái học có mặt trên khắp các đạo trình trước tim (V1 - 6) và cao (I, aVL).
Hình này được nhìn thấy trong tắc LAD gần và chỉ ra nhồi máu vùng rộng lớn với phân suất tống máu LV kém và khả năng cao sốc tim và tử vong.
Ví dụ 7 - STEMI thành trươc – thành dưới
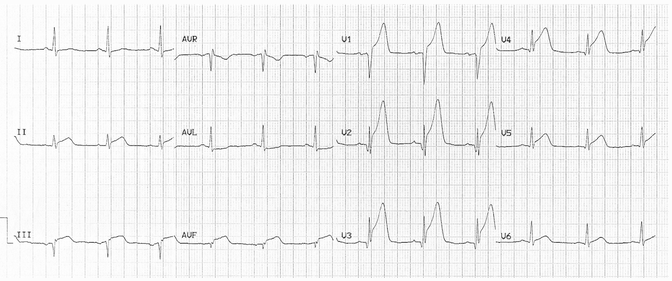
ST chênh lên có mặt trên khắp các đạo trình trước tim và dưới tim.
Có sóng T cấp, nổi bật nhất trong V1 - 3.
Sóng Q đang hình thành trong V1 - 3, cũng như DIII và aVF.
Hình này là gợi ý tắc xảy ra ở "loại III" hoặc nhánh LAD (tức là mạch cáp máu xung quanh đỉnh tim đến thành dưới tim).
Dự đoán của các vùng tắc của LAD cấp máu
Dự đoán các vùng cấp máu của LAD tắc (gần đến xa) cả kích thước vùng nhồi máu và tiên lượng bệnh.
Tắc gần LAD / LMCA có tiên lượng xấu hơn đáng kể do kích thước vùng nhồi máu lớn hơn và sự xáo trộn huyết động nghiêm trọng hơn.
Các trang nơi tắc có thể được suy ra từ các hình của những thay đổi trong chuyển đạo tương ứng với hai nhánh gần nhất của LAD: các chi nhánh vách ngăn đầu tiên (S1) và các nhánh chéo đầu tiên (D1).
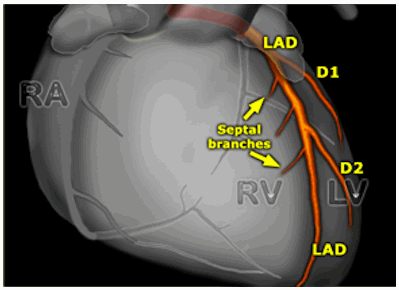
Vùng cấp máu
S1 cung cấp cho một phần cơ của vách ngăn, bao gồm các bó nhánh (tương ứng với chuyển đạo aVR và V1).
D1 cung cấp cho khu vực bên cao của tim (DI và aVL).
Tắc đoạn gần đến S1
Dấu hiệu của sự tham gia cơ bản của vách ngăn:
ST cao trong aVR.
ST chênh lên ở V1 > 2,5 mm.
RBBB hoàn toàn.
ST giảm trong V5.
Tắc đoạn gần đến D1
Dấu hiệu của sự tham gia của bên cao:
Hình ST chênh lên / sóng Q trong aVL.
ST giảm xuống ≥ 1 mm trong II, III hoặc aVF (đối ứng STE trong aVL).
ST chênh lên trong aVR của bất kỳ độ lớn là 43% nhạy cảm và 95% cụ thể cho LAD tắc đoạn gần S1. Block nhánh phải trong MI thành trước là một dấu hiệu độc lập với tiên lượng xấu, điều này là do sự tổn thương cơ tim rộng tham gia chứ không phải là rối loạn dẫn truyền chính nó.
Ví dụ 8 – Tắc gần miệng của LAD (STEMI vách ngăn)
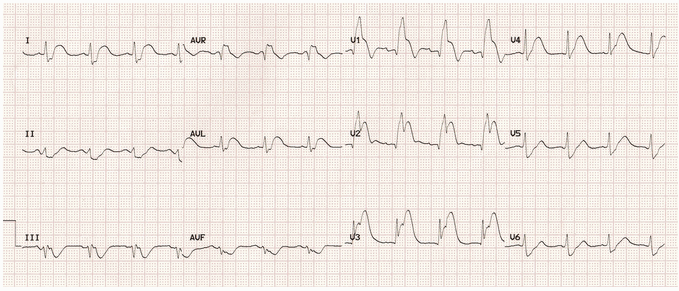
Điện tâm đồ của bệnh nhân này cho thấy một số dấu hiệu của một LAD tắc rất gần:
STEMI vách ngăn với ST chênh tối đa trong V1 - 2 (mở rộng ra V3).
RBBB với ST chênh lên đáng kể (> 2,5 mm) trong V1 cộng STE trong aVR - những tính năng đề nghị tắc gần S1.
Ví dụ 9 - STEMI trước vách, khả năng tắc gần LAD
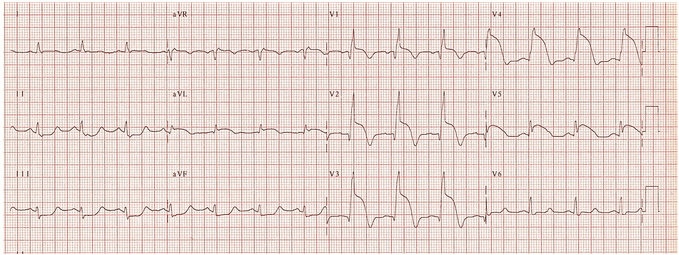
STEMI trước vách cấp với STE tối đa trong V1 - 4. Các dấu hiệu sau đây cho thấy tắc gần LAD có mặt:
RBBB.
STE trong aVR.
STE trong aVL.
ST giảm > 1mm của các chuyển đạo thành dưới.
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán hạ thân nhiệt
Nhịp tim chậm, sóng Osborne, kéo dài khoảng PR, QRS và QT, hình giả run rẩy, nhịp thất lạc chỗ, ngừng tim do VT, VF hoặc suy tâm thu.
Điện tâm đồ chẩn đoán trục điện tim lệch trái
Nguyên nhân Block nhánh trái trước, block nhánh trái, phì đại thất trái, MI thành dưới, nhịp thất lạc chỗ, nhịp độ nhanh.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 1
Block nhĩ thất rõ ràng khoảng PR trên 300 ms, sóng P được ẩn trong các sóng T trước, không gây rối loạn huyết động, không có điều trị cụ thể cần thiết.
Điện tâm đồ chẩn đoán hội chứng tiền kích thich
Lần đầu tiên được mô tả vào năm 1930 bởi Louis Wolff, John Parkinson và Paul Dudley White. Hội chứng Wolff-Parkinson-White (WPW) là sự kết hợp sự hiện diện của một con đường phụ bẩm sinh và các giai đoạn loạn nhịp nhanh.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 3 (hoàn toàn)
Bệnh nhân có block AV cấp ba có nguy cơ cao ngừng thất và đột tử do tim. Yêu cầu nhập viện khẩn cấp để theo dõi tim, tạo nhịp tạm thời và thường chèn máy tạo nhịp tim vĩnh viễn.
Điện tâm đồ chẩn đoán nhịp nhanh thất đa hình (PVT) và xoắn đỉnh (TDP)
Xoắn đỉnh là một hình thức cụ thể của nhịp nhanh thất đa hình, xảy ra trong bối cảnh QT kéo dài, phức bộ QRS xoắn.
Điện tâm đồ chẩn đoán cuồng động nhĩ (flutter)
Cuồng động nhĩ với dẫn 1:01 có thể xảy ra do kích thích giao cảm hoặc sự hiện diện của một con đường phụ (đặc biệt là nếu tác nhân block nút AV được quản lý cho bệnh nhân WPW).
Điện tâm đồ nhịp chậm xoang
Lưu ý nổi bật sóng U trong đạo trình trước tim, thường thấy ở nhịp tim chậm xoang, nguyên nhân do bình thường trong khi ngủ.
Điện tâm đồ chẩn đoán cường giáp
Rung nhĩ được nhìn thấy lên đến 20 phần trăm bệnh nhân, nhiễm độc giáp nặng, cơn bão tuyến giáp, có thể tạo ra nhịp nhanh nhĩ.
Điện tâm đồ xác định thời gian tới đỉnh sóng R (RWPT)
Thời gian từ khi bắt đầu của sóng Q, hoặc R đến đỉnh cao của sóng R, trong đạo trinh bên aVL, V5, V6.
Điện tâm đồ chẩn đoán block hai nhánh
Block hai nhánh là một dấu hiệu của hệ thống bệnh tiến triển rộng rãi, mặc dù nguy cơ tiến triển đến block hoàn toàn được cho là tương đối thấp.
Điện tâm đồ chẩn đoán phì đại hai thất (BVH)
Hiện tượng Katz-Wachtel - QRS lớn, hai pha ở V2 - 5. Đây là hình điện tâm đồ cổ điển của BVH, thường thấy ở trẻ em bị khuyết tật vách liên thất (VSD).
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 Mobitz II
Trong khi Mobitz I thường là do ức chế của chức năng dẫn AV (ví dụ như do thuốc, thiếu máu cục bộ có đảo chiều), Mobitz II có nhiều khả năng là do cấu trúc bị thiệt hại của hệ thống dẫn (ví dụ như nhồi máu, xơ, hoại tử).
Chẩn đoán phân biệt dạng điện tâm đồ
Điện thế thấp Áp Thấp Phù niêm. Tràn dịch màng tim lớn. Tràn dịch màng phổi lớn. Giai đoạn cuối bệnh cơ tim giãn. Bệnh phổi tắc nghẽn mãn tính nghiêm trọng. Béo phì. Bệnh cơ tim hạn chế..
Điều hòa tạo nhịp tim: bản mẫu bình thường
Code máy tạo nhịp tim đã được sửa đổi vào năm 2002, mặc dù nhiều sách giáo khoa vẫn sử dụng phiên bản trước đó từ năm 1987.
Điện tâm đồ chẩn đoán mắc sai điện cực đổi chiều chuyển đạo chi (ECG)
Sự hiểu biết của tam giác Einthoven, và từ nguồn gốc chính xác của các chuyển đạo, sẽ giúp trong việc tìm hiểu các hình điện tâm đồ.
Điện tâm đồ chẩn đoán nhịp nhanh thất
Nhịp nhanh thất, có thể làm giảm cung lượng tim, với hậu quả là huyết áp thấp, sự suy sụp, và suy tim cấp tính.
Điện tâm đồ chẩn đoán viêm cơ tim
Với viêm lân cận màng ngoài tim, các tính năng điện tâm đồ của viêm màng ngoài tim cũng có thể được nhìn thấy.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 mức độ cao
Block nhĩ thất (AV) cấp 2 với một tỷ lệ P / QRS lệ là 3:1 hoặc cao hơn , tạo ra một tỷ lệ thất rất chậm. Không giống như các block AV cấp độ 3, vẫn có một số mối quan hệ giữa các sóng P và phức hợp QRS.
Các dạng sóng U của điện tâm đồ
Sóng U đảo ngược sẽ là bất thường (trong chuyển đạo với sóng T thẳng đứng). Sóng U đảo ngược là rất cụ thể cho sự hiện diện của bệnh tim.
Các dạng sóng T của điện tâm đồ
Sóng T rộng, không đối xứng có đỉnh, hay hyperacute được nhìn thấy ST cao, trong giai đoạn đầu của MI, và thường đi trước sự xuất hiện của ST chênh lên.
Giải thích về trục điện tâm đồ
Phương pháp đơn giản nhất xác định độ lệch trục là nhìn vào phức hợp QRS của Dl và aVF. DI dẫn trái chiều, và aVF như vuông góc với DI, có thể được coi là trục phải.
Điện tâm đồ chẩn đoán tăng Kali máu
Tăng kali máu dần dần xấu đi dẫn đến ức chế xung của nút xoang và giảm dẫn truyền nút nhĩ thất và His-Purkinje hệ thống, dẫn đến chậm nhịp tim và block dẫn truyền và cuối cùng là ngừng tim.
Điện tâm đồ chẩn đoán ngộ độc ức chế beta và chặn kênh calci
Độc tính propranolol, có liên quan với QRS rộng, và sóng R dương, trong aVR, báo trước sự khởi đầu của tình trạng hôn mê, co giật, tụt huyết áp và loạn nhịp thất.
Điện tâm đồ chẩn đoán nhịp nhanh nhĩ (PAT)
Nhịp tim nhanh nhĩ là một hình thức của nhịp tim nhanh trên thất, có nguồn gốc trong tâm nhĩ nhưng bên ngoài nút xoang. Cả hai rung tâm nhĩ và nhịp tim nhanh nhĩ đa ổ là loại hình cụ thể của nhịp tim nhanh nhĩ.
