- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Vị trí đường dẫn điện cực điện tâm đồ
Vị trí đường dẫn điện cực điện tâm đồ
Điện cực gắn vào ngực và hoặc chi thay đổi điện áp nhỏ như sự khác biệt tiềm năng, được hoán đổi thành một dải hình ảnh.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
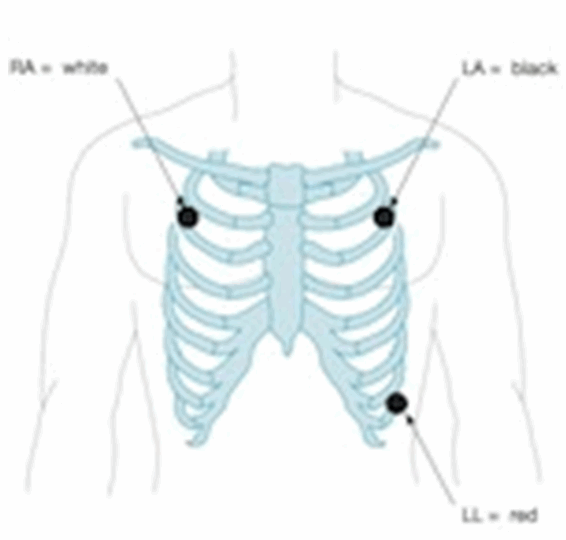
Hệ thống 3 điện cực điện tâm đồ
Sử dụng 3 điện cực (RA, LA và LL).
Màn hình hiển thị dẫn lưỡng cực (I, II, III).
Để có được kết quả tốt nhất - Nơi điện cực trên ngực cách đều từ tim (chứ không phải cụ thể chân tay).
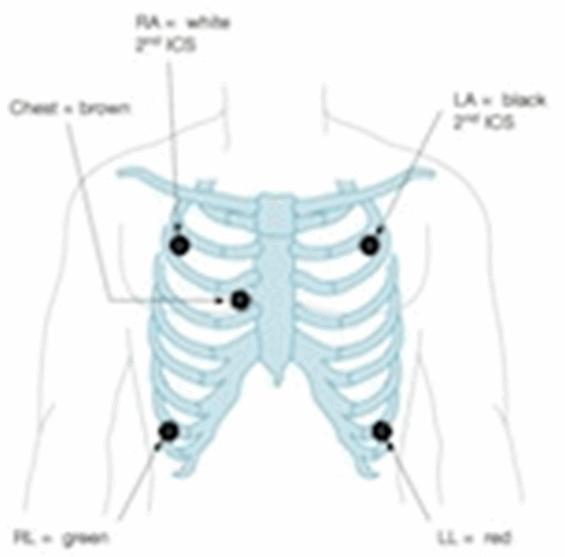
Hệ thống 5 điện cực điện tâm đồ
Sử dụng 5 điện cực (RA, RL, LA, LL và ngực).
Màn hình hiển thị dẫn lưỡng cực (I, II, III).
Một chuyển đạo đơn cực (tùy thuộc vào vị trí dẫn ngực (vị trí V1 -6).
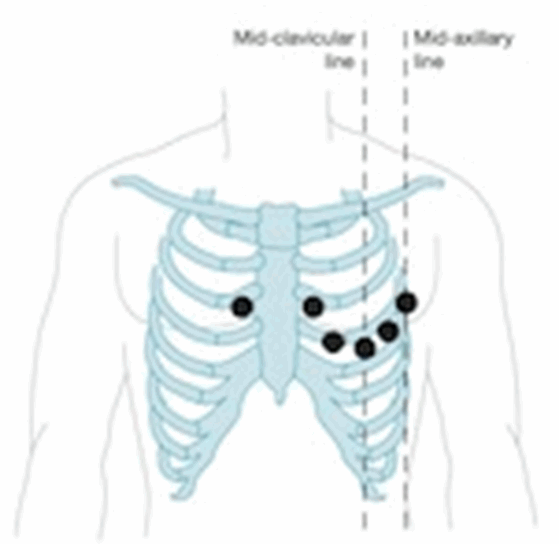
Hệ thống 12 đạo trình điện tâm đồ (ECG)
10 điện cực cần thiết để tạo ra 12 chuyển đạo ECG.
Các điện cực trên tất cả 4 chi (RA, LL, LA, RL).
Các điện cực trên precordium (V1-6).
Màn hình 12 đạo (V1 - 6) , (I, II, III) và (aVR, aVF, aVL).
Cho phép giải thích các lĩnh vực cụ thể của tim:
Vùng dưới (II, III, aVF).
Thành bên (I, aVL, V5, V6).
Thành trước (V1 - 4).
Điện tâm đồ là một trong những điều tra hữu ích nhất trong y học. Điện cực gắn vào ngực và / hoặc chi thay đổi điện áp nhỏ như sự khác biệt tiềm năng, được hoán đổi thành một dải hình ảnh.
Bài viết cùng chuyên mục
Các khoảng thời gian QT của điện tâm đồ
Phương pháp đánh chặn độ dốc tối đa xác định sự kết thúc của sóng T như đánh chặn giữa đường đẳng điện với các ốp thông qua xuống độ dốc tối đa của sóng T (trái).
Các dạng sóng Epsilon của điện tâm đồ
Sóng Epsilon (hầu hết các dấu hiệu đặc hiệu, nhìn thấy trong 30% bệnh nhân). Đảo ngược sóng T trong V1 - 3. Nét nhỏ kéo dài sóng S 55ms trong V1 - 3.
Điện tâm đồ block ba nhánh dẫn truyền điện tim
Đối với bệnh nhân với sự kết hợp của block hai nhánh, cộng với block AV độ 1, hoặc 2, thường không thể biết được từ ECG.
Điện tâm đồ chẩn đoán rung nhĩ (AF)
Các cơ chế cơ bản của AF không hoàn toàn hiểu nhưng nó đòi hỏi một sự kiện bắt đầu, và bề mặt để duy trì, tức là giãn tâm nhĩ trái.
Điện tâm đồ chẩn đoán phì đại (dày) tâm nhĩ phải
Nguyên nhân chính là tăng áp động mạch phổi do: Bệnh phổi mãn tính (cor pulmonale). Hẹp van ba lá. Bệnh tim bẩm sinh (hẹp động mạch phổi, tứ chứng Fallot). Tăng huyết áp phổi tiểu học.
Điện tâm đồ chẩn đoán cường giáp
Rung nhĩ được nhìn thấy lên đến 20 phần trăm bệnh nhân, nhiễm độc giáp nặng, cơn bão tuyến giáp, có thể tạo ra nhịp nhanh nhĩ.
Các khoảng thời gian PR của điện tâm đồ
PR khoảng nhỏ hơn 120 ms cho thấy tiền kích thích, sự hiện diện của con đường phụ giữa tâm nhĩ và tâm thất, hoặc nhịp nút AV.
Điện tâm đồ chẩn đoán hội chứng tiền kích thich
Lần đầu tiên được mô tả vào năm 1930 bởi Louis Wolff, John Parkinson và Paul Dudley White. Hội chứng Wolff-Parkinson-White (WPW) là sự kết hợp sự hiện diện của một con đường phụ bẩm sinh và các giai đoạn loạn nhịp nhanh.
Điện tâm đồ chẩn đoán bệnh cơ tim hạn chế
Xâm nhập các hệ thống dẫn truyền tim (ví dụ như do sự hình thành u hạt vách ngăn trong sarcoidosis) có thể dẫn đến rối loạn dẫn truyền - ví dụ như block nhánh và block AV.
Điện tâm đồ chẩn đoán phì đại (dày) hai tâm nhĩ
Chẩn đoán phì đại hai tâm nhĩ đòi hỏi tiêu chuẩn LAE và RAE được đáp ứng trong DII, V1 hoặc một sự kết hợp của các chuyển đạo khác.
Các dạng block trong điện tâm đồ (ECG)
Block theo tỷ lệ nhất định (ví dụ 2:1, 3:1) - mối quan hệ liên tục giữa P và QRS (ví dụ: 2:1 = 2 sóng P cho mỗi phức hợp QRS).
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Điện tâm đồ quá liều thuốc chặn kênh Natri và ba vòng (TCA)
Hiệu ứng trung gian độc cho tim, thông qua ức chế kênh natri nhanh cơ tim, ức chế kênh kali, và ức chế cơ tim trực tiếp.
Các dạng điểm J của điện tâm đồ
(Trà My - Phương Phương) Điểm J cao hoặc giảm xuống được nhìn thấy với những nguyên nhân khác nhau của đoạn ST bất thường.
Điện tâm đồ chẩn đoán block nhánh trái (LBBB)
Khi các tâm thất được kích hoạt liên tục chứ không phải cùng một lúc, điều này tạo ra sóng R rộng, hoặc của các đường dẫn bên.
Điện tâm đồ chẩn đoán nhịp nhanh nhĩ đa ổ (MAT)
Sự phát triển của MAT trong một bệnh cấp tính là một dấu hiệu tiên lượng xấu, kết hợp với tỷ lệ tử vong lớn trong bệnh viện.
Điện tâm đồ chẩn đoán nhịp nhanh thất
Nhịp nhanh thất, có thể làm giảm cung lượng tim, với hậu quả là huyết áp thấp, sự suy sụp, và suy tim cấp tính.
Các dạng sóng T của điện tâm đồ
Sóng T rộng, không đối xứng có đỉnh, hay hyperacute được nhìn thấy ST cao, trong giai đoạn đầu của MI, và thường đi trước sự xuất hiện của ST chênh lên.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 mức độ cao
Block nhĩ thất (AV) cấp 2 với một tỷ lệ P / QRS lệ là 3:1 hoặc cao hơn , tạo ra một tỷ lệ thất rất chậm. Không giống như các block AV cấp độ 3, vẫn có một số mối quan hệ giữa các sóng P và phức hợp QRS.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành sau
Nhồi máu cơ tim thành sau, không hình dung trực tiếp theo 12 đạo trình điện tâm đồ tiêu chuẩn, được tìm kiếm trong các đạo trình V1 đến V3.
Điện tâm đồ block xoang nhĩ
Các nhịp nút xoang vẫn tiếp tục truyền xung động bình thường, tuy nhiên, một số các xung điện xoang bị chặn trước khi có thể dẫn truyền.
Các dạng sóng U của điện tâm đồ
Sóng U đảo ngược sẽ là bất thường (trong chuyển đạo với sóng T thẳng đứng). Sóng U đảo ngược là rất cụ thể cho sự hiện diện của bệnh tim.
Điện tâm đồ chẩn đoán suy giáp
Đây là điện tâm đồ của một người đàn ông 79 tuổi, trong ICU với tình trạng hôn mê, hạ thân nhiệt, nhịp tim chậm nghiêm trọng và hạ huyết áp.
Điện tâm đồ nhồi máu cơ tim thành bên cao
Tắc tại ngành chéo đầu tiên D1, của động mạch liên thất trước LAD, có thể gây ra ST chênh lên, trong đạo trình DI và aVL.
Điện tâm đồ chẩn đoán nhồi máu cơ tim kèm block nhánh trái (tiêu chuẩn Sgarbossa)
ST chênh lên trong đạo trình với phức bộ QRS âm, thay đổi này là nhạy cảm, nhưng không cụ thể đối với thiếu máu cục bộ.
