- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điều hòa tạo nhịp tim: bản mẫu bình thường
Điều hòa tạo nhịp tim: bản mẫu bình thường
Code máy tạo nhịp tim đã được sửa đổi vào năm 2002, mặc dù nhiều sách giáo khoa vẫn sử dụng phiên bản trước đó từ năm 1987.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Các thành phần máy điều hòa nhịp tim
Máy tạo nhịp tim bao gồm:
Máy phát xung
Nguồn điện.
Pin.
Mạch điều khiển.
Truyền / nhận.
Reed Switch (Magnet kích hoạt chuyển đổi)
Chuyển đạo
Một hoặc nhiều.
Đơn cực hoặc lưỡng cực.
Phân loại máy điều hòa nhịp tim
Máy tạo nhịp được phân loại theo bản chất của chế độ nhịp.
Phân loại code máy tạo nhịp sau được phát triển bởi Hiệp hội tạo nhịp và điện sinh lý Bắc Mỹ (NASPE) và nhóm tạo nhịp và điện sinh lý Anh Quốc (BPEG).
NASPE / BPEG cùng chung (NBG) code máy tạo nhịp tim đã được sửa đổi vào năm 2002, mặc dù nhiều sách giáo khoa vẫn sử dụng phiên bản trước đó từ năm 1987.
Mã này được thể hiện như một loạt năm chữ cái.
NBG Pacemaker Code (2002)
|
Position |
I |
II |
III |
IV |
In |
|
|
Chamber (s) Paced |
Chamber (s) Sensed |
Response to Sensing |
Rate Modulation |
Multisite Pacing |
|
|
O = None |
O = None |
O = None |
O = None |
O = None |
|
|
A = Atrium |
A = Atrium |
T = Triggered |
R = Rate Modulation |
A = Atrium |
|
|
V = ventricle |
V = ventricle |
I = Inhibited |
|
V = ventricle |
|
|
D = dual (A + W) |
D = dual (A + W) |
D = Dual (T+I) |
|
D = dual (A + W) |
Vị trí I: Buồng dẫn tốc (Chambers Paced)
Đề cập đến buồng dẫn nhịp.
Vị trí II: Buồng cảm nhận
Đề cập đến vị trí mà máy điều hòa nhịp tim sinh điện tim hoạt động.
Vị trí III: Đáp ứng với cảm biến
Đề cập đến máy tạo nhịp đáp ứng với cảm nhận nguồn gốc hoạt động của tim.
T = cảm nhận được kết quả hoạt động trong kích hoạt hoạt động nhịp độ
I = cảm nhận kết quả hoạt động trong sự ức chế hoạt động nhịp
Vị trí IV: Tần số thích ứng
Chỉ ra khả năng thiết kế điều tiết tốc độ để tim thay đổi một cách thích hợp để đáp ứng nhu cầu sinh lý ví dụ như hoạt động thể chất. Cảm biến có thể đo lường và đối phó với biến bao gồm cả rung động, hô hấp, hoặc tình trạng acid-base.
Vị trí V: Dẫn tốc nhiều nơi
Cho phép chỉ dẫn nhiều nơi kích thích trong một khu vực ví dụ hơn một dẫn nhịp trong tâm nhĩ hay hai nhĩ.
Chế độ nhịp phổ biến
AAI
Cảm nhận và dẫn nhịp nhĩ.
Nếu nơi sinh hoạt động cảm nhận của tâm nhĩ, điều nhịp sau đó bị ức chế.
Nếu không có hoạt động cảm nhận tự nhiên trước thời gian xác định, sau đó máy tạo nhịp bắt đầu.
Được sử dụng trong rối loạn chức năng nút xoang với dẫn AV nguyên vẹn.
Còn được gọi là chế độ đòi hỏi tâm nhĩ.
VVI
Cảm nhận và dẫn nhịp thất.
Tương tự như chế độ AAI nhưng liên quan đến tâm thất thay vì tâm nhĩ.
Sử dụng ở bệnh nhân suy nhĩ như rung nhĩ mạn tính hoặc cuồng nhĩ.
DDD
Có khả năng cảm nhận và dẫn nhịp cả hai tâm nhĩ và tâm thất.
Chế độ nhịp phổ biến nhất.
Nếu không có hoạt động tâm nhĩ trong thời gian thiết lập máy tạo nhịp sẽ dẫn nhịp nhĩ.
Nhịp dẫn tâm thất xảy ra nếu không có hoạt động tâm thất trong thời gian thiết lập sau hoạt động tâm nhĩ.
Chức năng kênh nhĩ là đình chỉ trong một thời gian cố định theo hoạt động tâm nhĩ và tâm thất để ngăn chặn cảm biến hoạt động tâm thất hoặc sóng p ngược như hoạt động tâm nhĩ tự nhiên.
Chế độ nam châm
Áp một nam châm với máy tạo nhịp tim sẽ bắt đầu chế độ nam châm.
Chế độ này thay đổi theo điều hòa nhịp tim được thiết lập và nhà sản xuất.
Thường bắt đầu một chế độ nhịp không đồng bộ - AOO, VOO, hoặc DOO.
Chế độ không đồng bộ cung cấp liên tục tần số kích thích nhịp bất kể tốc độ của nhịp điệu tự nhiên.
Trong nhịp tâm thất không đồng bộ có một nguy cơ máy điều hòa nhịp tim gây ra nhịp nhanh thất.
Lưu ý điều này khác với ứng dụng nam châm cho cấy máy khử rung chuyển nhịp (ICD) mà kết quả trong máy khử rung tim chấm dứt hoạt.
Nhịp điệu ECG - Tính năng điện tâm đồ
Sự xuất hiện điện tâm đồ ở bệnh nhân máy tạo nhịp phụ thuộc vào chế độ nhịp được sử dụng, vị trí của nhịp dẫn, ngưỡng nhịp thiết bị, và sự hiện diện của hoạt động điện tự nhiên.
Tính năng của nhịp điệu điện tâm đồ là
Gai nhịp
Gai thẳng đứng, thời gian ngắn, thường là 2 ms.
Có thể khó nhìn thấy trong tất cả các đạo trình.
Biên độ phụ thuộc vào vị trí và loại đạo trình.
Kết quả đạo trình lưỡng cực nhịp nhỏ hơn nhiều so với đạo trình đơn cực.
Kết quả gai nhịp đạo trình thượng tâm mạc nhỏ hơn nội tâm mạc.
Tạo nhịp nhĩ
Nhịp dẫn tăng vọt đi trước làn sóng P.
Hình thái học của sóng P phụ thuộc vị trí đạo trình nhưng có thể xuất hiện bình thường.
Tạo nhịp tâm thất
Nhịp dẫn tăng vọt đi trước QRS.
QRS nhịp dẫn thất phải có hình thái tương tự như LBBB.
QRS nhịp dẫn thượng tâm mạc bên trái có hình thái tương tự như RBBB.
Đoạn ST và sóng T nghịch với phức bộ QRS tức là phần chính đầu cuối phức bộ QRS nằm ở phía đối diện của đường cơ sở từ đoạn ST và sóng T.
Tạo nhịp hai buồng
Phụ thuộc vào khu vực bắt đầu tạo nhịp.
Có thể biểu hiện các tính năng của máy tạo nhịp nhĩ, nhịp tâm thất hoặc cả hai.
Gai nhịp có thể đi trước chỉ sóng P, chỉ phức bộ QRS, hoặc cả hai.
Trường hợp không có hợp nhịp không có nghĩa là thất bại của điều hòa nhịp tim vì nó có thể phản ánh dẫn truyền tự nhiên thỏa đáng.
Đặc điểm ECG
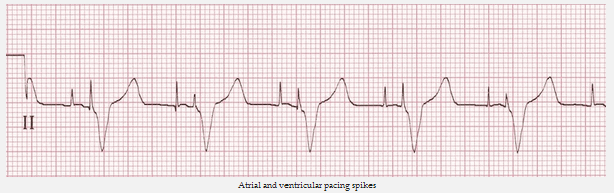
Gai nhịp tâm nhĩ và tâm thất
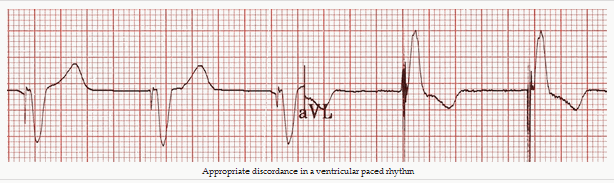
Sự lỗi nhịp thích hợp trong dẫn nhịp thất
Ví dụ ECG
Tạo nhịp hai buồng
Ví dụ 1
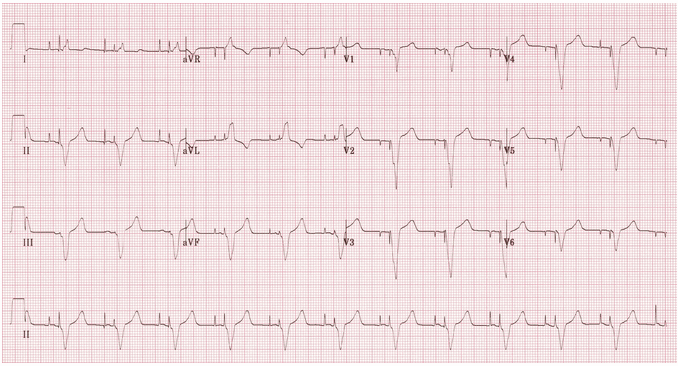
Nhịp tuần tự A - V:
Gai nhịp tâm nhĩ và tâm thất có thể nhìn thấy trước mỗi QRS.
Có 100% bắt nhịp nhĩ - sóng P nhỏ được nhìn thấy sau mỗi gai nhịp nhĩ.
Có 100% bắt nhịp thất - một phức bộ QRS theo sau mỗi gai nhịp thất.
Phức bộ QRS này rất rộng với hình thái LBBB, cho thấy sự hiện diện của một điện dẫn nhịp tâm thất trong tâm thất phải.
Ví dụ 2
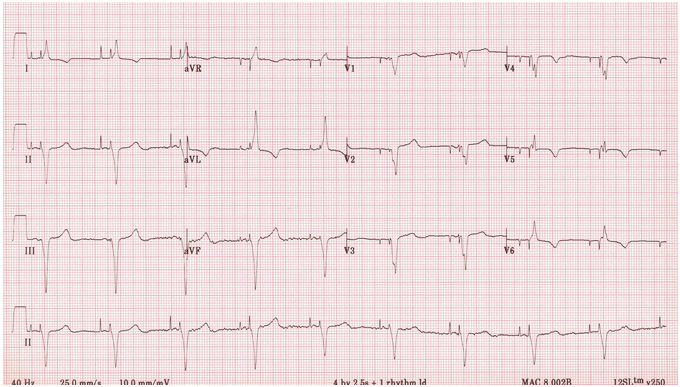
Tạo nhịp tuần tự A - V – gai nhịp tâm nhĩ và tâm thất trước mỗi phức bộ QRS 100% bắt nhịp.
Ví dụ 3
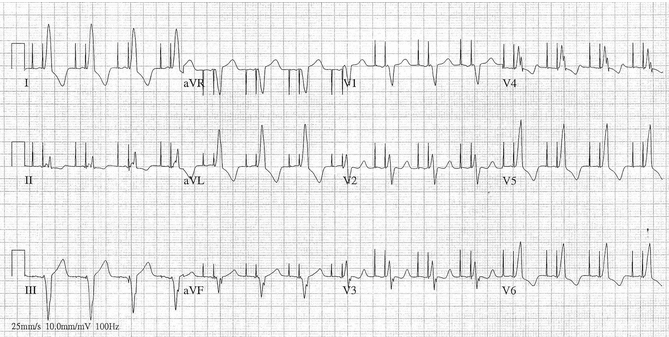
Một ví dụ khác của tạo nhịp tuần tự A - V.
Tạo nhịp tâm thất
Ví dụ 4
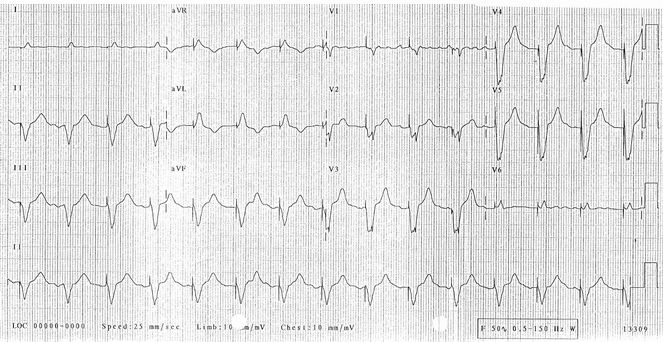
Tạo nhịp tâm thất:
Gai nhịp tâm thất trước mỗi phức bộ QRS (có lẽ ngoại trừ phức bộ # 2 - mặc dù hình thái QRS trong phức bộ này giống với phần còn lại của điện tâm đồ, cho thấy rằng nhịp này cũng là nhịp dẫn).
Không thấy gai máy tạo nhịp nhĩ hiển thị.
Nhịp điệu có nguồn gốc cơ bản có lẽ là rung nhĩ thô - có một số sóng P có thể được nhìn thấy trong V1 nhưng nếu không hoạt động tâm nhĩ là hỗn loạn.
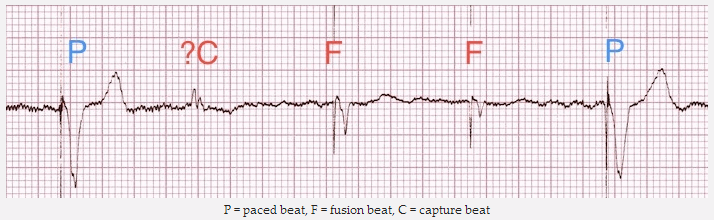
Ví dụ 5
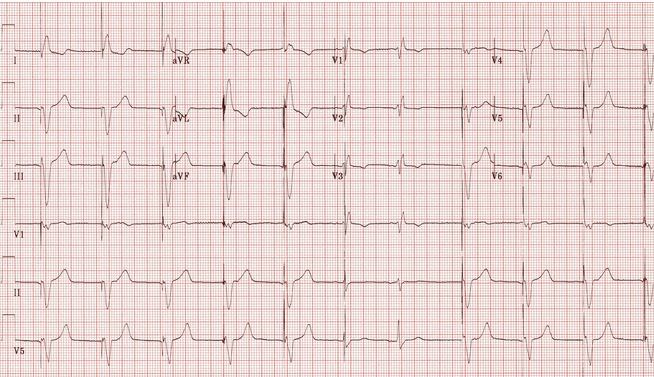
Tạo nhịp tâm thất:
Gai nhịp tâm thất đi trước hầu hết các phức bộ QRS.
Nhịp đập thứ 6 và thứ 7 hẹp hơn, với một hình thái khác nhau - không có dẫn nhịp, có thể là trên thất trong một cách tự nhiên.
Có một gai nhịp được đặt trên nhịp số 6, nhưng điều này dường như không làm thay đổi hình thái của nó - tức là không có bằng chứng của một phản ứng phức bộ hỗn hợp.
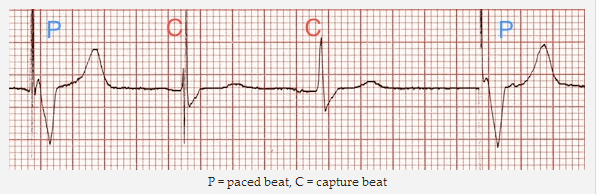
P = nhịp đập dẫn, C = dẫn bắt nhịp
Ví dụ 6
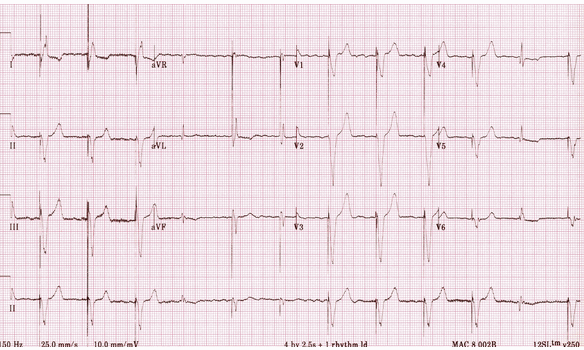
Tạo nhịp tâm thất:
Gai nhịp tâm thất trước các phức bộ QRS, hầu hết hiện diện hình thái LBBB phù hợp với nhịp điện cực RV.
Phức bộ 5, 6 và 11 là hẹp hơn với hình thái khác nhau - đây là những nhịp đập kết hợp tạo ra khi tâm thất được kích hoạt đồng thời cả hai xung nhịp và trên thất tự nhiên. Có thể thấy các cành nhịp được rút ngắn và thời gian QRS thu hẹp bởi sự thúc đẩy của xung nhịp tự nhiên.
Phức bộ thứ 4 có lẽ là bắt nhịp trên thất , mặc dù có thể vẫn có lai với gai nhịp.
P = nhịp đập dẫn, F = hợp nhịp, C = dẫn bắt nhịp
Tạo nhịp nhĩ
Bệnh nhân tạo nhịp nhĩ thường có bằng chứng về block AV độ 1 hoặc Wenckebach trên điện tâm đồ tạo nhịp mà không rõ ràng trên nhịp cơ sở tự nhiên. Điều này là do các bệnh nhân cần đặt máy tạo nhịp (ví dụ như sau phẫu thuật tim) thường có một mức độ rối loạn chức năng nút AV (ví dụ như do tuổi tác liên quan đến thoái hóa nút AV/ tình trạng tim cơ bản / thiếu máu sau phẫu thuật / thuốc chặn nút AV). Khi những bệnh nhân được tạo nhịp với tốc độ nhanh hơn so với nút AV có thể xử lý, nút AV trở nên "mệt mỏi", kết quả là block AV độ 1 hoặc hiện tượng Wenckebach trên điện tâm đồ. Bất thường này không quan trọng về mặt lâm sàng với điều kiện là cung lượng tim của bệnh nhân không bị tổn hại.
Ví dụ 7
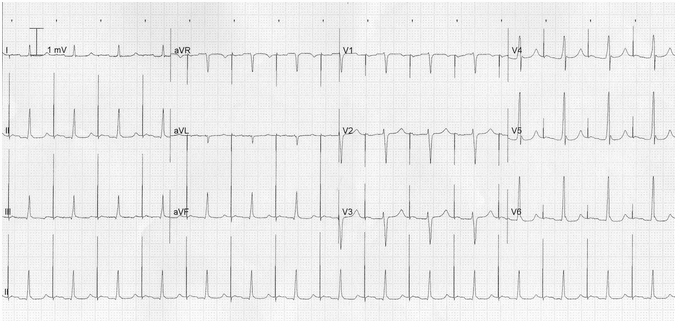
Tạo nhịp nhĩ nhanh với block AV độ 1:
Có gai nhịp thường xuyên 90 bpm.
Mỗi gai nhịp được theo sau bởi một sóng P, cho thấy 100% nhịp nhĩ dẫn.
Sóng P được dẫn đến tâm thất với một khoảng PR kéo dài (280 ms).
Ví dụ 8
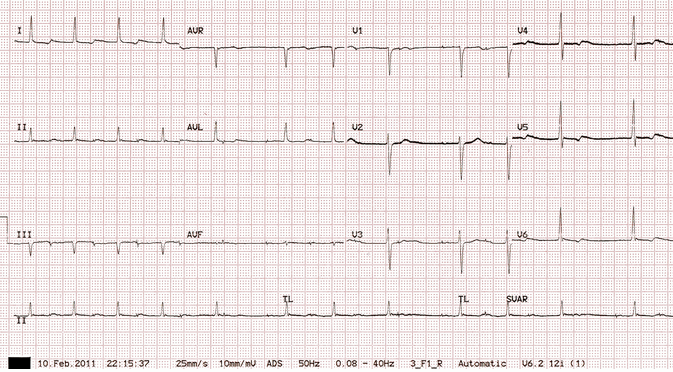
Tạo nhịp nhĩ với dẫn truyền Wenckebach:
Có gai tạo nhịp thường xuyên 90 bpm, mỗi người đều theo sau là một làn sóng P nhỏ cho thấy 100% chụp nhĩ.
Tuy nhiên, kết quả không phải tất cả sóng P trong một phức bộ QRS - khoảng PR kéo dài dần dần, mà cao nhất trong thất bại của dẫn AV ("mất phức bộ QRS").
Có block AV độ 2 cùng tồn tại với Mobitz I (hiện tượng Wenckebach).
Mobitz I là do bệnh nhân với tốc độ dẫn nhịp nhanh hơn so với nút nhĩ AV tự nhiên có thể - ở mức nội tại của nó 50 - 60 bpm và nó chỉ có block AV độ 1.
Bài viết cùng chuyên mục
Các khoảng thời gian PR của điện tâm đồ
PR khoảng nhỏ hơn 120 ms cho thấy tiền kích thích, sự hiện diện của con đường phụ giữa tâm nhĩ và tâm thất, hoặc nhịp nút AV.
Điện tâm đồ chẩn đoán hội chứng Brugada
Hội chứng Brugada là do đột biến ở gene kênh natri tim. Điều này thường được gọi là channelopathy natri. Hơn 60 đột biến khác nhau đã được mô tả cho đến nay và ít nhất 50% là đột biến tự phát.
Điện tâm đồ chẩn đoán tăng áp lực nội sọ (ICP)
Trong một số trường hợp, những bất thường điện tâm đồ có thể được kết hợp với bằng chứng siêu âm tim.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành sau
Nhồi máu cơ tim thành sau, không hình dung trực tiếp theo 12 đạo trình điện tâm đồ tiêu chuẩn, được tìm kiếm trong các đạo trình V1 đến V3.
Điện tâm đồ chẩn đoán hạ thân nhiệt
Nhịp tim chậm, sóng Osborne, kéo dài khoảng PR, QRS và QT, hình giả run rẩy, nhịp thất lạc chỗ, ngừng tim do VT, VF hoặc suy tâm thu.
Các dạng block trong điện tâm đồ (ECG)
Block theo tỷ lệ nhất định (ví dụ 2:1, 3:1) - mối quan hệ liên tục giữa P và QRS (ví dụ: 2:1 = 2 sóng P cho mỗi phức hợp QRS).
Các hội chứng điện tâm đồ trong tim mạch
Chủ yếu sóng delta và phức bộ QRS âm trong V1 và V2 và trở nên dương trong quá trình chuyển đổi đến các đạo trình thành bên giống như LBBB.
Điện tâm đồ chẩn đoán hiệu lực của digoxin
Rút ngắn thời gian trơ tâm nhĩ, và tâm thất, tạo ra khoảng QT ngắn, với những bất thường tái cực thứ phát, ảnh hưởng đến các phân đoạn ST, sóng T và sóng U.
Điện tâm đồ chẩn đoán loạn sản thất phải Arrhythmogenic (AVRD)
Thường do di truyền nhiễm sắc thể thường chi phối đặc điểm, với độ thâm nhập và biểu hiện đa dạng (có một hình thức lặn nhiễm sắc thể thường được gọi là bệnh Naxos, liên kết với tóc len và thay đổi da).
Điện tâm đồ chẩn đoán bệnh cơ tim giãn (DCM)
Các bất thường điện tâm đồ phổ biến nhất là những liên quan với tâm nhĩ và tâm thất phì đại - thông thường, thay đổi được nhìn thấy nhưng có thể là dấu hiệu của phì đại hai nhĩ hoặc hai thất.
Điện tâm đồ rung thất
Kết quả rung thất giảm biên độ sóng kéo dài, từ VF thô ban đầu đến cuối cùng là bị tiến triển thành vô tâm thu do sự cạn kiệt dần năng lượng cơ tim.
Điện tâm đồ chẩn đoán phình vách thất trái
Hình ảnh ST chênh lên ở thành trước, cộng với sóng Q bệnh lý có độ nhạy, và độ đặc hiệu để chẩn đoán phình tâm thất.
Điện tâm đồ chẩn đoán hình giả chuyển động rung cơ (ECG)
Nguyên nhân của rung, run lành tính cần thiết, bệnh Parkinson run nghỉ ngơi, bệnh tiểu não run mục đích.
Điện tâm đồ chẩn đoán nhịp nhanh nhĩ đa ổ (MAT)
Sự phát triển của MAT trong một bệnh cấp tính là một dấu hiệu tiên lượng xấu, kết hợp với tỷ lệ tử vong lớn trong bệnh viện.
Các dạng sóng R của điện tâm đồ
Nguyên nhân phổ biến nhất của sóng R chiếm ưu thế dương trong aVR là vị trí điện cực chân tay không chính xác, sự đảo ngược của các điện cực tay trái và phải.
Điện tâm đồ nhịp chậm xoang
Lưu ý nổi bật sóng U trong đạo trình trước tim, thường thấy ở nhịp tim chậm xoang, nguyên nhân do bình thường trong khi ngủ.
Sóng Delta của hội chứng WPW điện tâm đồ
Khoảng thời gian PR ngắn dưới 120ms, phức bộ QRS rộng trên 100ms, một nét nhỏ chắp nối đến phức bộ QRS là sóng delta.
Điện tâm đồ chẩn đoán trục điện tim lệch phải
Nhận ra trục điện tim lệch phải, QRS dương trong DIII, và aVF, QRS âm, sóng S chiếm ưu thế, trong DI và aVL.
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Điện tâm đồ chẩn đoán quá liều Carbamazepine (TCA)
Có bằng chứng điện tâm đồ phong tỏa kênh natri nhanh: Lưu ý việc mở rộng QRS (135 ms), block AV cấp 1 (PR 240ms) và sóng R nhỏ trong aVR.
Điện tâm đồ chẩn đoán phì đại giãn to tâm thất phải
Các đạo trình thành dưới, DII, DIII, aVF, thường rõ rệt nhất trong DIII, vì nó sang phải, và đối diện nhất.
Chẩn đoán phân biệt dạng điện tâm đồ
Điện thế thấp Áp Thấp Phù niêm. Tràn dịch màng tim lớn. Tràn dịch màng phổi lớn. Giai đoạn cuối bệnh cơ tim giãn. Bệnh phổi tắc nghẽn mãn tính nghiêm trọng. Béo phì. Bệnh cơ tim hạn chế..
Điện tâm đồ bệnh cơ tim Tako Tsubo
Sự đột biến bất ngờ cathecholamines, là nguyên nhân thống nhất, nhưng lý do tại sao điều này gây ra sự đột biến bất thường vận động thành tim.
Điện tâm đồ block ba nhánh dẫn truyền điện tim
Đối với bệnh nhân với sự kết hợp của block hai nhánh, cộng với block AV độ 1, hoặc 2, thường không thể biết được từ ECG.
Điện tâm đồ chẩn đoán bệnh cơ tim phì đại (HCM)
Bất thường chủ yếu liên quan với HCM là phì đại thất trái (LVH), xảy ra trong trường hợp không có bất kỳ kích thích kích động như cao huyết áp hoặc hẹp động mạch chủ.
