- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ hội chứng Wellens
Điện tâm đồ hội chứng Wellens
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Ý nghĩa lâm sàng
Hội chứng Wellens là một hình thái sóng T đảo ngược sâu hoặc hai đoạn ở đạo trình V2 - 3, rất cụ thể cho hẹp quan trọng động mạch xuống trước trái (LAD).
Bệnh nhân sẽ hết đau ngực khi ECG trở về bình thường và men tim bình thường hoặc tăng rất nhẹ; Tuy nhiên, rủi ro rất cao nhồi máu cơ tim thành trước rộng trong vòng vài ngày tới vài tuần.
Do hẹp LAD quan trọng, các bệnh nhân thường yêu cầu điều trị xâm lấn, quản lý điều trị kém có thể gây nhồi máu cơ tim hoặc ngừng tim như nếu thử nghiệm gắng sức không thích hợp.
Tiêu chuẩn chẩn đoán
Sóng T sâu - đảo ngược hoặc sóng T hai giai đoạn ở V2 - 3 (có thể mở rộng V1-6).
Đoạn ST đẳng điện hoặc tăng nhẹ (<1mm).
Không có sóng Q ở đạo trình trước tim.
Sóng R tiến triển ở đạo trình trước tim.
Lịch sử gần đây có đau thắt ngực.
ECG đặc trưng trong trạng thái đau đớn.
Dấu ấn men tim huyết thanh bình thường hoặc hơi cao.
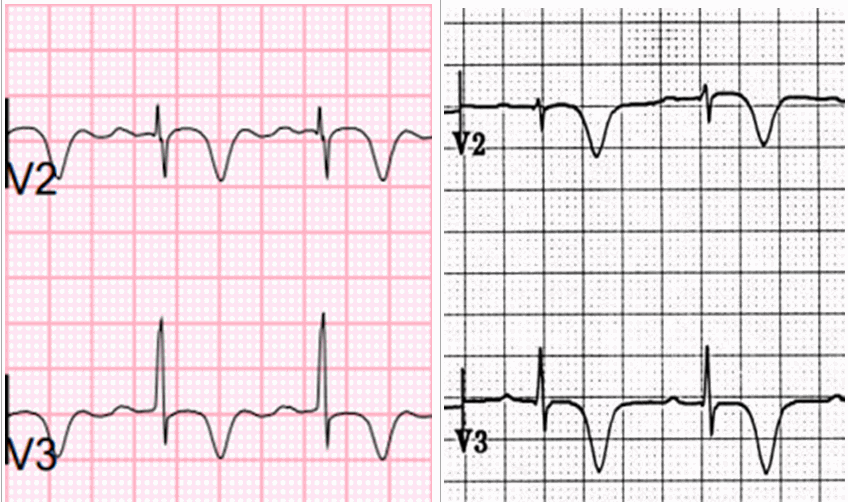
Có hai hình thái của T-sóng bất thường trong hội chứng Wellens
Loại A = lưỡng pha, ban đầu dương & cuối âm (25% các trường hợp).
Loại B = võng xuống và đối xứng (75% các trường hợp).
Sóng T tiến triển theo thời gian từ loại A đến hình loại B.
Sóng T hai đoạn (Type A)
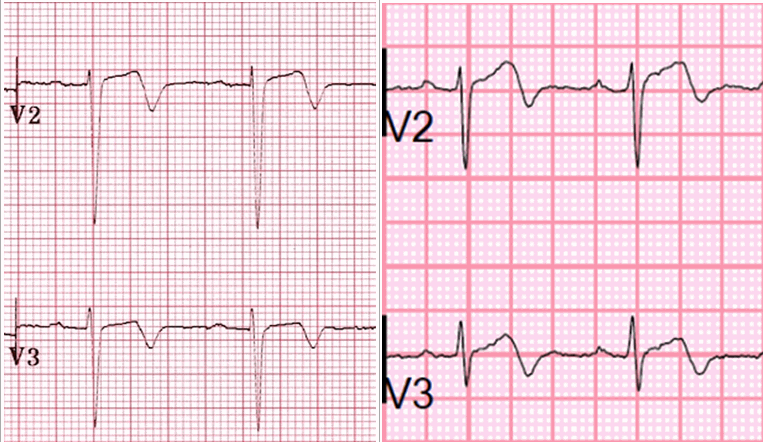
Sóng T sâu đảo ngược (Type B)
Có sự nhầm lẫn trong các tài liệu liên quan đến việc đặt tên các sóng T, với một số tác giả sử dụng loại 1 cho sóng T đảo ngược và loại 2 cho hai pha.
Phân loại các mẫu ECG Wellens. Hình điện tâm đồ cho thấy một đặc điểm quan trọng hẹp mạch vành xuống trước trái cao ở bệnh nhân nhập viện vì nhồi máu cơ tim sắp xảy ra.
Những thay đổi sóng T
Các chuỗi được cho là xảy ra ở những bệnh nhân có hội chứng Wellens
Tắc đột ngột LAD, gây ra STEMI thoáng qua. Các bệnh nhân có đau ngực và toát mồ hôi. Giai đoạn này có thể không thành công ghi ECG giai đoạn biến đổi.
Tái tưới máu của LAD (ví dụ do ly giải cục máu đông tự phát hoặc aspirin prehospital). Cơn đau ngực sẽ được giải quyết. Cải thiện ST cao và sóng T trở thành hai giai đoạn hoặc đảo ngược. Các hình thái sóng T giống hệt với những bệnh nhân tái lưu thông sau PCI thành công.
Nếu động mạch vẫn mở, sóng T tiến triển theo thời gian từ hai giai đoạn đến đảo ngược sâu.
Việc tưới máu mạch vành không ổn định, tuy nhiên, và LAD có thể tái hấp thụ bất cứ lúc nào. Nếu điều này xảy ra, các dấu hiệu đầu tiên trên ECG là một việc bình thường rõ ràng của sóng T - cái gọi là "giả bình thường" . Sóng T chuyển từ hai pha / đảo ngược đến dựng đứng và nổi bật. Đây là một dấu hiệu của STEMI nhanh chóng và thường đi kèm với sự tái phát đau ngực, mặc dù những thay đổi ECG có thể đi trước các triệu chứng.
Nếu động mạch vẫn làm tắc, bệnh nhân phát triển STEMI.
Ngoài ra, một mô hình có thể phát triển, với tái tưới máu liên tục và tái tắc. Điều này sẽ hiển lộ như ECG xen kẽ thể hiện Wellens và giả bình thường / STEMI.
Chuỗi sự kiện không giới hạn các đạo trình phía trước - thay đổi tương tự có thể được nhìn thấy trong các đạo trình dưới hoặc bên, ví dụ như với RCA hoặc tắc động mạch mũ (circumflex). Ngoài ra, các sự kiện kích động không nhất thiết phải được hình thành huyết khối: hội chứng Wellens cũng có thể xảy ra ở động mạch vành bình thường sau một đợt co thắt mạch, như trong trường hợp dùng cocaine gây ra co thắt mạch. Tuy nhiên, nó là an toàn đến tồi tệ nhất (tức là hẹp LAD quan trọng) và lên cho chụp mạch.
Ví dụ ECG
Ví dụ 1
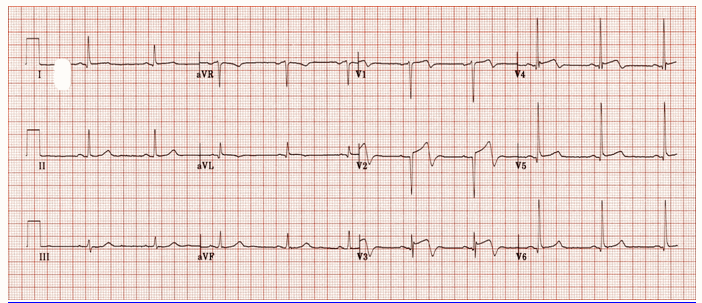
Hội chứng Wellens (Loại A Pattern)
Hai giai đoạn sóng T ở đạo trình trước tim với chên xuống đầu cuối, nổi bật nhất trong V2-3.
ST cao trình trước tim.
Tiến triển sóng R (R sóng trong V3 > 3mm).
Ví dụ 2
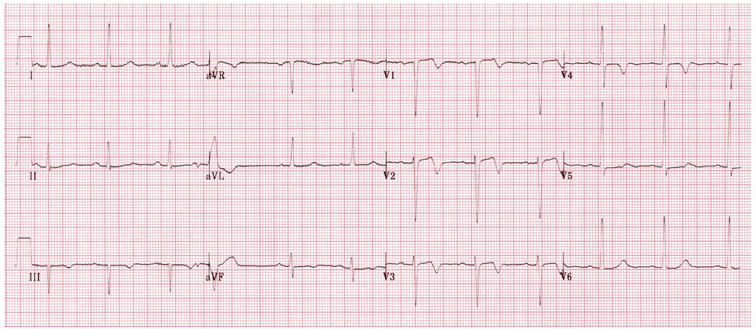
Hội chứng Wellens (Loại A Pattern)
Sóng T hai giai đoạn ở V2 - 3 đặc trưng của hội chứng Wellens.
Ví dụ 3
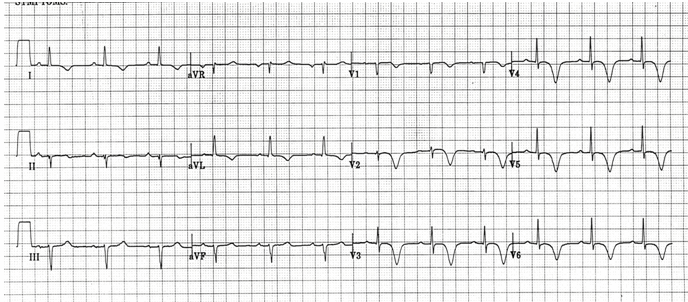
Hội chứng Wellens (Type mẫu B)
Sóng T sâu, đối xứng, đảo ngược khắp các đạo trình trước bên (V1 - 6, I, aVL).
Ví dụ 4
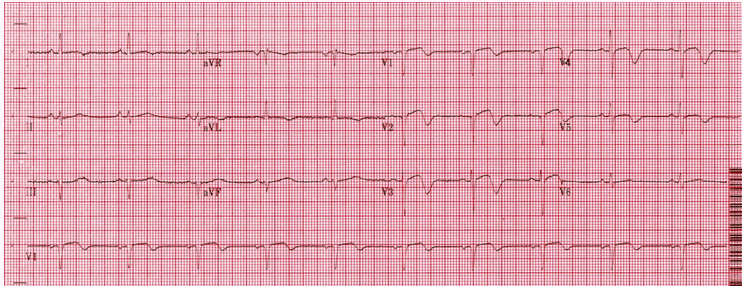
Hội chứng Wellens (Loại A Pattern)
Sóng T hai giai đoạn với độ cao tối thiểu ở ST V1 - 5, phù hợp với hội chứng Wellens.
Bệnh nhân đã trải nghiệm đau ngực do thiếu máu ngay lập tức trước khi đến bệnh viện và đã hết đau lúc làm ECG.
ECG trước vào viện khoảng 15 phút, trước đó chứng tỏ STEMI trước bên rõ ràng:
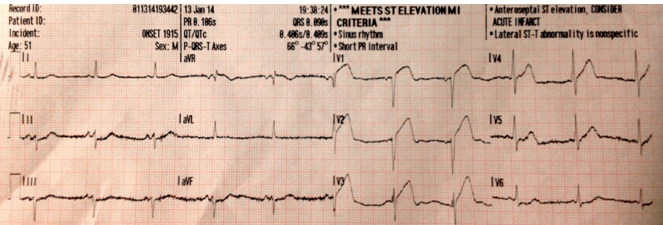
ECG trước vào viện này được làm trong khi bệnh nhân còn có triệu chứng đau ngực và toát mồ hôi.
Nó cho thấy tính năng không thể nhầm lẫn của STEMI trước bên, với đánh dấu ST cao trình trước tim và thay đổi đối ứng thành dưới.
Việc giải quyết triệu chứng và chuyển đổi sang ECG Wellens chỉ khi đến bệnh viện tái tưới máu cho LAD.
Ví dụ 5
ECG cho thấy mô hình của LAD tắc, tái tưới máu và tái tắc ở một người phụ nữ trung niên với đau ngực. Các ECG được trình bày theo thứ tự thời gian, trong khoảng thời gian 45 phút từ trước đến phòng thủ thuật thông.
(A) Bệnh nhân trải qua cơn đau ngực và toát mồ hôi
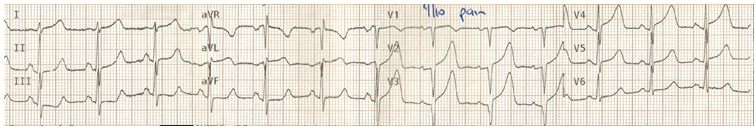
ECG cho thấy một cách rõ ràng STEMI trước bên, với sự thay đổi đối ứng thành dưới.
Các động mạch làm tắc vào thời điểm này.
(B) Bệnh nhân đang đau
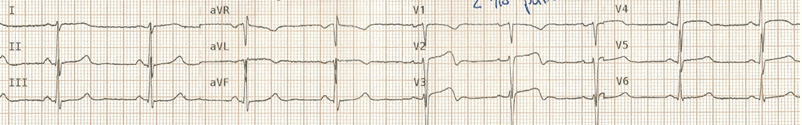
ECG bây giờ cho thấy điển hình mô hình sóng T trong Wellens hai giai đoạn V2 - 3, cộng với cải thiện ST cao trước bên.
Điều này cho thấy tự phát tái tưới máu LAD - tức là các động mạch đã mở cửa trở lại.
(C) Sự tái phát của các cơn đau ngực và toát mồ hôi
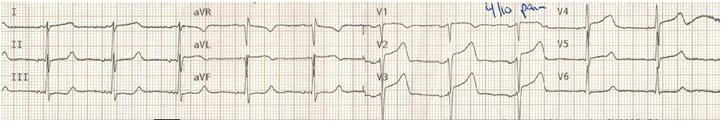
Với sự tái phát của cơn đau có giả bình thường của sóng T đạo trình trước tim: sóng T trước đó hai giai đoạn đã trở nên nổi bật thẳng đứng (= "hyperacute" sóng T).
Điều này rõ ràng sóng T chỉ ra tái tắc động mạch LAD.
(D) Các triệu chứng thiếu máu cục bộ đang hiện diện
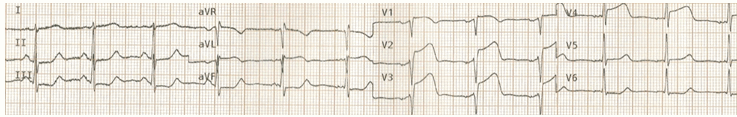
Sau tắc lại của động mạch, có tiến triển hơn nữa trong những thay đổi ST trước bên, với phát triển STEMI trước.
(E) Các triệu chứng cải thiện
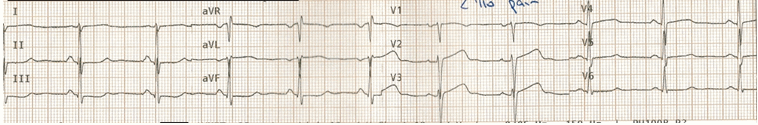
Một lần nữa có tái tưới máu động mạch, thay đổi ST thời gian này chậm hơn.
(F) Hiện tại đang đau ngực
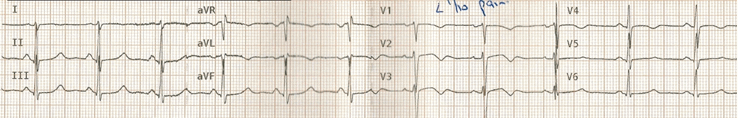
Bây giờ sóng T đang bắt đầu trở thành hai giai đoạn một lần nữa (Wellens Pattern A).
Chẩn đoán phân biệt hội chứng Wellen
Trong khi các hình thái của sự thay đổi sóng T trong hội chứng Wellens thường khá đặc biệt, có rất nhiều điều kiện khác có thể tạo ra các mẫu tương tự của trình trước tim đảo ngược sóng T, bao gồm:
Tắc mạch phổi.
Block nhánh.
Phì đại thất phải.
Phì đại tâm thất trái.
Bệnh cơ tim phì đại.
Áp lực nội sọ tăng.
ECG nhi bình thường.
Mẫu sóng T vị thành niên/
Hội chứng Brugada/
Giảm kali máu/
Khám phá các đường liên kết ở trên để đánh giá những điểm tương đồng và khác biệt giữa các mẫu ECG.
Ví dụ thêm về Wellens
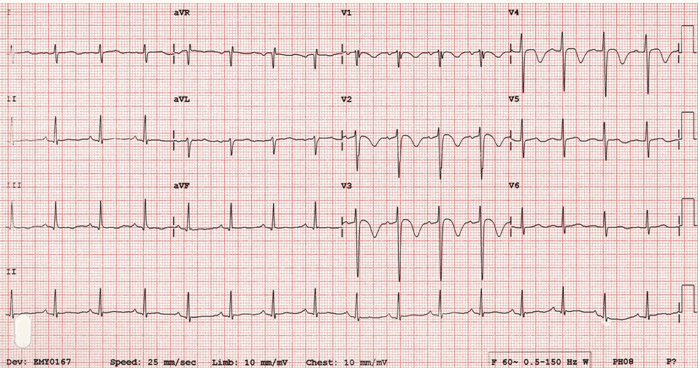
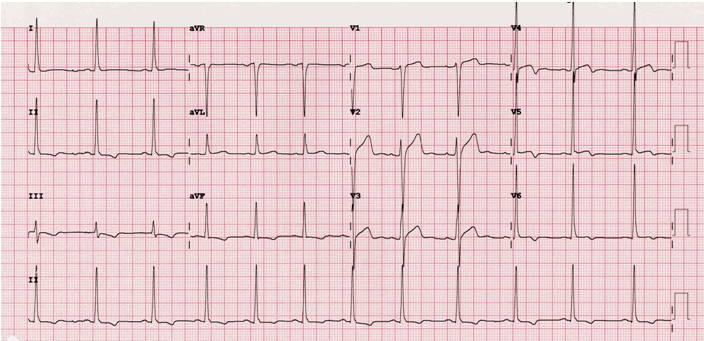
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán nhồi máu cơ tim vùng thành trước (STEMI)
Có phức bộ thất sớm với R trên T hiện tượng vào cuối của điện tâm đồ, điều này khiến bệnh nhân có nguy cơ loạn nhịp thất ác tính.
Phân biệt nhịp tim nhanh thất (VT) và nhịp nhanh kịch phát trên thất (SVT) dẫn truyền lệch hướng
Sự khác biệt quan trọng nhất là liệu các nhịp điệu là tâm thất (VT) hoặc trên thất, SVT với dị thường dẫn truyền, vì điều này sẽ ảnh hưởng đáng kể cách quản lý bệnh nhân.
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Điện tâm đồ chẩn đoán phình vách thất trái
Hình ảnh ST chênh lên ở thành trước, cộng với sóng Q bệnh lý có độ nhạy, và độ đặc hiệu để chẩn đoán phình tâm thất.
Điện tâm đồ hội chứng nút xoang bệnh lý (suy nút xoang)
Bất thường ECG có thể thay đổi, và liên tục, nhiều bất thường ECG có thể được nhìn thấy trong rối loạn chức năng nút xoang.
Điện tâm đồ chẩn đoán quá liều Carbamazepine (TCA)
Có bằng chứng điện tâm đồ phong tỏa kênh natri nhanh: Lưu ý việc mở rộng QRS (135 ms), block AV cấp 1 (PR 240ms) và sóng R nhỏ trong aVR.
Điện tâm đồ nhịp nhanh thất tự phát nhánh thất trái
Thường xảy ra ở những bệnh nhân khỏe mạnh trẻ, hầu hết các cơn nhịp nhanh xảy ra khi nghỉ ngơi, nhưng có thể được kích hoạt bởi tập thể dục.
Mẫu kiểm tra điện tâm đồ (ECG)
Tấn sô Bình thường 60 - 100 nhịp mỗi phút; nhanh, chậm. Nút xoang so với loạn nhịp tim không xoang. Phương pháp: khoảng 300/RR (ô lớn) hoặc số QRS x 6 (nếu 25mm / s).
Điện tâm đồ chẩn đoán ngộ độc Quetiapine (thuốc chống loạn thần)
Chính xác hơn, nguy cơ TDP được xác định bằng cách xem xét cả khoảng QT tuyệt đối, và đồng thời nhịp tim.
Điện tâm đồ block ba nhánh dẫn truyền điện tim
Đối với bệnh nhân với sự kết hợp của block hai nhánh, cộng với block AV độ 1, hoặc 2, thường không thể biết được từ ECG.
Điện tâm đồ chẩn đoán trục điện tim lệch phải
Nhận ra trục điện tim lệch phải, QRS dương trong DIII, và aVF, QRS âm, sóng S chiếm ưu thế, trong DI và aVL.
Các dạng hình thái phức bộ QRS của điện tâm đồ
(Trà My - Phương Phương) Phức hợp rộng (QRS > 100 ms) có thể nguồn gốc là thất, hoặc có thể là do dẫn truyền sai của phức bộ trên thất (ví dụ như do block nhánh, tăng kali máu hoặc phong tỏa kênh natri).
Điện tâm đồ chẩn đoán hình giả chuyển động rung cơ (ECG)
Nguyên nhân của rung, run lành tính cần thiết, bệnh Parkinson run nghỉ ngơi, bệnh tiểu não run mục đích.
Điện tâm đồ chẩn đoán tăng áp lực nội sọ (ICP)
Trong một số trường hợp, những bất thường điện tâm đồ có thể được kết hợp với bằng chứng siêu âm tim.
Điện tâm đồ chẩn đoán block nhánh trái (LBBB)
Khi các tâm thất được kích hoạt liên tục chứ không phải cùng một lúc, điều này tạo ra sóng R rộng, hoặc của các đường dẫn bên.
Điện tâm đồ chẩn đoán nhịp bộ nối gia tốc (nhanh bộ nối)
Nhịp tim nhanh bộ nối tự động tthường không đáp ứng với thao tác phế vị - có thể một số chậm lại tạm thời của tần số thất nhưng đổi trở lại nhịp xoang sẽ không xảy ra.
Điện tâm đồ chẩn đoán block nhánh trái trước (LAFB)
Sự lan truyền xung đến các đạo trình bên trái chậm hơn bình thường, dẫn đến tăng thời gian đỉnh sóng R, thời gian từ khi khởi phát của QRS đến đỉnh cao của sóng R trong aVL.
Điện tâm đồ chẩn đoán loạn sản thất phải Arrhythmogenic (AVRD)
Thường do di truyền nhiễm sắc thể thường chi phối đặc điểm, với độ thâm nhập và biểu hiện đa dạng (có một hình thức lặn nhiễm sắc thể thường được gọi là bệnh Naxos, liên kết với tóc len và thay đổi da).
Giải thích điện tâm đồ (ECG) nhi khoa (trẻ em)
Sự thống trị tâm thất phải của trẻ sơ sinh, và trẻ nhỏ được dần dần thay thế bởi sự thống trị thất trái, để đến 3 đến 4 tuổi điện tâm đồ ở trẻ em tương tự như của người lớn.
Điện tâm đồ chẩn đoán cuồng động nhĩ (flutter)
Cuồng động nhĩ với dẫn 1:01 có thể xảy ra do kích thích giao cảm hoặc sự hiện diện của một con đường phụ (đặc biệt là nếu tác nhân block nút AV được quản lý cho bệnh nhân WPW).
Điện tâm đồ chẩn đoán hạ magne máu (Hypomagnesaemia)
Nhịp tâm nhĩ, và tâm thất lạc chỗ, loạn nhịp nhanh nhĩ, và xoắn đỉnh được nhìn thấy trong bối cảnh hạ magne máu, cho dù đây là một tác dụng cụ thể.
Điện tâm đồ chẩn đoán hạ Calci máu
Hạ calci máu gây QTc kéo dài chủ yếu là do kéo dài đoạn ST, sóng T thường không thay đổi, loạn nhịp không phổ biến.
Điện tâm đồ chẩn đoán block hai nhánh
Block hai nhánh là một dấu hiệu của hệ thống bệnh tiến triển rộng rãi, mặc dù nguy cơ tiến triển đến block hoàn toàn được cho là tương đối thấp.
Các hội chứng điện tâm đồ trong tim mạch
Chủ yếu sóng delta và phức bộ QRS âm trong V1 và V2 và trở nên dương trong quá trình chuyển đổi đến các đạo trình thành bên giống như LBBB.
Các dạng sóng J của điện tâm đồ (Osborn)
Sóng J có thể được nhìn thấy trong một số điều kiện: Biến thể bình thường. Thiếu sót thần kinh như tăng huyết áp nội sọ, chấn thương sọ não nặng và xuất huyết dưới nhện.
