- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán bệnh cơ tim phì đại (HCM)
Điện tâm đồ chẩn đoán bệnh cơ tim phì đại (HCM)
Bất thường chủ yếu liên quan với HCM là phì đại thất trái (LVH), xảy ra trong trường hợp không có bất kỳ kích thích kích động như cao huyết áp hoặc hẹp động mạch chủ.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Giới thiệu
Bệnh cơ tim phì đại (HCM) là một trong những rối loạn tim mạch di truyền thường gặp nhất (ảnh hưởng đến ~ 1 trong 500 người) và là một trong số nguyên nhân gây ra cái chết tim đột ngột trong vận động viên trẻ. Tỷ lệ tử vong hàng năm ước tính ở mức 1 - 2%.
Nó là một rối loạn không đồng nhất, được tạo ra bởi những đột biến trong nhiều gen mã hóa cho protein sarcomeric (ví dụ như beta-myosin chuỗi nặng, troponin T). Thừa kế chủ yếu là tính trạng trội, với thâm nhập biến đổi. Hơn 150 đột biến đã được xác định, điều này giải thích sự thay đổi trong các kiểu hình lâm sàng.
Bất thường chủ yếu liên quan với HCM là phì đại thất trái (LVH), xảy ra trong trường hợp không có bất kỳ kích thích kích động như cao huyết áp hoặc hẹp động mạch chủ. Mức độ và phân bố LVH có thể thay đổi: phì đại nhẹ (13 - 15 mm) hoặc dày cơ tim nhiều (30 - 60 mm) có thể được nhìn thấy.
Mô hình thường gặp nhất là dày không đối xứng của vách ngăn phía trước (= phì đại vách ngăn không đối xứng). Mô hình này là cổ điển kết hợp với di chuyển ra trước kỳ tâm thu (SAM) của van hai lá và tắc nghẽn đường ra thất trái (LVOT). Tuy nhiên, trong đa số trường hợp (75%), HCM không liên quan đến tắc nghẽn LVOT (vì thế mà thay đổi tên từ HOCM thành HCM).
Mô hình ít phổ biến khác của LVH bao gồm phì đại đồng tâm (20% các trường hợp) và phì đại đỉnh (10%).
Sinh lý bệnh và tính năng lâm sàng
Các quy trình sau đây phải chịu trách nhiệm về những biểu hiện lâm sàng của HCM:
Tắc nghẽn động của LVOT.
Rối loạn chức năng tâm trương thất trái do suy thư giãn và làm đầy cứng và nở to tâm thất trái (thường gắn liền với tăng áp lực đổ đầy).
Bất thường thành trong động mạch vành với những bức thành dày và lòng ống thu hẹp.
Kiến trúc tâm thất trái hỗn loạn vô tổ chức ("tình trạng hỗn loạn di động") khuynh hướng dẫn truyền bất thường của các xung điện và do đó phục vụ như một chất nền cho arrhythmogenesis.
Những biểu hiện trong các triệu chứng lâm sàng:
Ngất gắng sức hoặc tiền ngất - đây là triệu chứng đáng lo ngại nhất, cho thấy tắc nghẽn LVOT động ± loạn nhịp thất, với khả năng đột tử do tim.
Các triệu chứng của tắc nghẽn phổi (ví dụ như khó thở gắng sức, mệt mỏi, khó thở khi nằm, khó thở kịch phát về đêm) do rối loạn chức năng thất trái.
Đau ngực - có thể là đau thắt ngực điển hình do nhu cầu tăng (thành cơ tim dày hơn) và giảm cung cấp (động mạch vành bất thường).
Đánh trống ngực do loạn nhịp trên thất hoặc tâm thất.
Các bất thường điện tâm đồ
Thất trái phì làm tăng điện áp đạo trình trước tim và đoạn ST không đặc hiệu và các bất thường sóng T.
Phì đại vách ngăn không đối xứng tạo ra sóng Q sâu, hẹp ("giống như dao găm ") trong các đạo trình bên (V5 - 6, I, aVL) và dưới (II, III, aVF). Đây có thể giả nhồi máu cơ tim từ trước, mặc dù hình thái soáng Q khác nhau: sóng Q nhồi máu thường > 40 ms trong khi sóng Q vách ngăn trong HCM < 40 ms. Sóng Q thành bên phổ biến hơn sóng Q thành dưới trong HCM.
Rối loạn chức năng tâm trương thất trái có thể dẫn đến phì đại tâm nhĩ, có dấu hiệu phì đại tâm nhĩ trái ("P mitrale") trên điện tâm đồ.
Có một mối liên hệ giữa HCM và hội chứng Wolff-Parkinson-White (WPW): tính năng ECG của WPW đã được nhìn thấy trong 33% bệnh nhân HCM trong một nghiên cứu. Ít nhất một đột biến di truyền đã được xác định liên kết với cả hai điều kiện.
Rung tâm nhĩ và loạn nhịp nhanh trên thất là phổ biến. Loạn nhịp thất (ví dụ VT) cũng xảy ra và có thể là một nguyên nhân gây ra cái chết đột ngột.
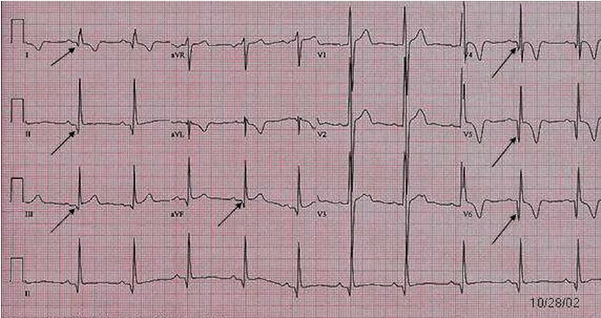
Sóng Q giống như hình dao găm
HCM mỏm tim
Hình thức này tương đối phổ biến của HCM được thấy thường xuyên nhất ở bệnh nhân Nhật Bản (13 - 25% của tất cả các trường hợp HCM tại Nhật Bản).
Phì đại mỏm tim của LV, gây ra cấu hình giống hình “pích” trong bài của khoang LV.
Điện tâm đồ cổ điển trong việc tìm kiếm đỉnh HCM là sóng T đảo ngược khổng lồ trong các đạo trình trước tim.
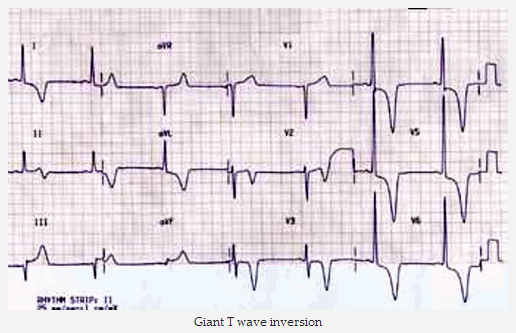
Sóng T đảo ngược khổng lồ
Tóm tắt tính năng của điện tâm đồ
Phì đại tâm nhĩ trái.
Phì đại thất trái có liên kết với đoạn ST / bất thường sóng T.
Sóng Q sâu, hẹp ("giống như dao găm ") của các chuyển đạo bên > chuyển đạo dưới.
Sóng T khổng lồ đảo ngược trong đạo trình trước tim trong đỉnh HCM.
Dấu hiệu WPW (PR ngắn, sóng delta).
Loạn nhịp: rung nhĩ, loạn nhịp nhanh trên thất, PAC, PVC, VT.
Ví dụ ECG
Ví dụ 1 - Phì đại vách ngăn không đối xứng
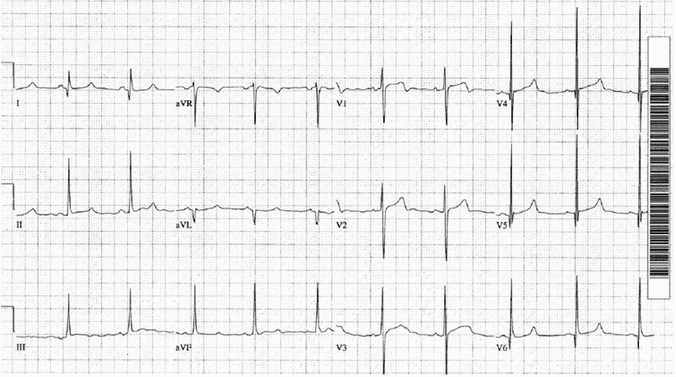
Hình cổ điển với bằng chứng phì đại vách HCM:
Tiêu chuẩn điện áp cho phì đại thất trái.
Sóng Q sâu hẹp < 40 ms, rộng trong các chuyển đạo thành bên DI, aVL và V5 - 6.
Ví dụ 2 - Phì đại vách ngăn không đối xứng
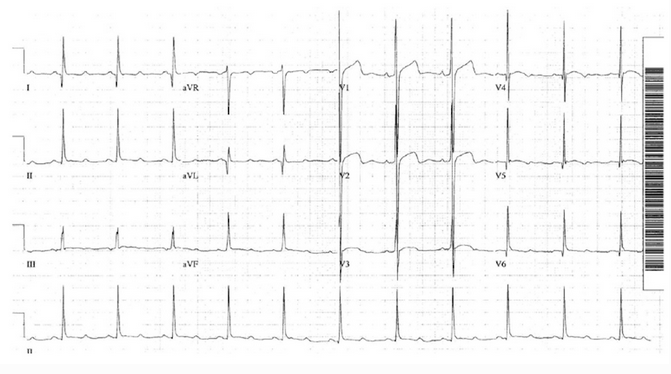
Một ví dụ khác của HCM cho thấy tính năng của phì đại vách ngăn:
Điện áp chuyển đạo trước tim lớn.
Sóng Q vách ngăn sâu, hẹp, nổi bật nhất trong DI và aVL, cũng thấy trong V5 - 6.
Ví dụ 3 - HCM mỏm tim
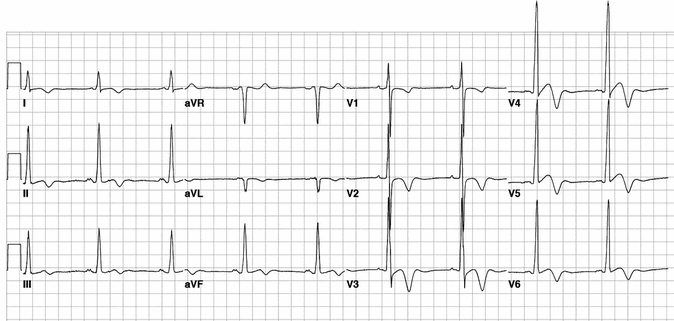
Điện tâm đồ này cho thấy các hình điển hình của đỉnh HCM:
Điện áp chuyển đạo trước lớn.
Sóng T đảo ngược khổng lồ trong các đạo trình trước tim.
Sóng T đảo ngược cũng được nhìn thấy trong các chuyển đạo thành dưới và thành bên.
Ví dụ 4 - HCM mỏm tim
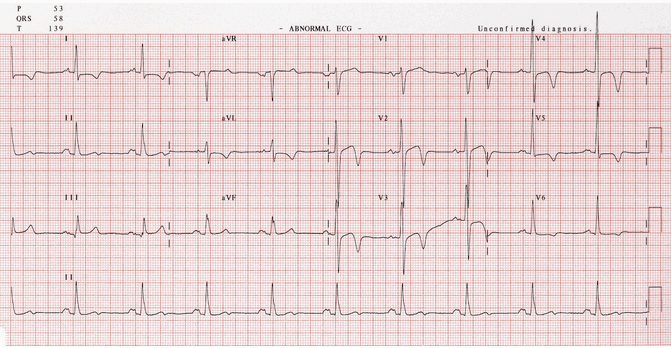
Một ví dụ khác của HCM mỏm tim:
Điện áp chuyển đạo trước tim lớn.
Sóng T sâu đảo ngược trong các đạo trình trước tim và bên cao..
Bài viết cùng chuyên mục
Các dạng sóng J của điện tâm đồ (Osborn)
Sóng J có thể được nhìn thấy trong một số điều kiện: Biến thể bình thường. Thiếu sót thần kinh như tăng huyết áp nội sọ, chấn thương sọ não nặng và xuất huyết dưới nhện.
Các dạng sóng R của điện tâm đồ
Nguyên nhân phổ biến nhất của sóng R chiếm ưu thế dương trong aVR là vị trí điện cực chân tay không chính xác, sự đảo ngược của các điện cực tay trái và phải.
Điện tâm đồ chẩn đoán mắc sai điện cực đổi chiều chuyển đạo chi (ECG)
Sự hiểu biết của tam giác Einthoven, và từ nguồn gốc chính xác của các chuyển đạo, sẽ giúp trong việc tìm hiểu các hình điện tâm đồ.
Điện tâm đồ chẩn đoán phì đại giãn to tâm thất phải
Các đạo trình thành dưới, DII, DIII, aVF, thường rõ rệt nhất trong DIII, vì nó sang phải, và đối diện nhất.
Điện tâm đồ chẩn đoán điện thế QRS thấp
Hiệu ứng điện thế giảm dần của các lớp chất lỏng, chất béo hoặc không khí tăng giữa tim, và các điện cực ghi.
Điện tâm đồ xác định thời gian tới đỉnh sóng R (RWPT)
Thời gian từ khi bắt đầu của sóng Q, hoặc R đến đỉnh cao của sóng R, trong đạo trinh bên aVL, V5, V6.
Điều hòa tạo nhịp tim: bản mẫu bình thường
Code máy tạo nhịp tim đã được sửa đổi vào năm 2002, mặc dù nhiều sách giáo khoa vẫn sử dụng phiên bản trước đó từ năm 1987.
Điện tâm đồ nhịp nhanh xoang
Với nhịp tim rất nhanh các sóng P có thể ẩn trong sóng T, tạo ra một diện mạo cái bướu,, nguyên nhân do tập thể dục, đau, lo âu
Điện tâm đồ chẩn đoán hiệu lực của digoxin
Rút ngắn thời gian trơ tâm nhĩ, và tâm thất, tạo ra khoảng QT ngắn, với những bất thường tái cực thứ phát, ảnh hưởng đến các phân đoạn ST, sóng T và sóng U.
Điện tâm đồ chẩn đoán phì đại tâm thất trái (LVH)
Thường được sử dụng nhất là tiêu chí Sokolov Lyon, độ sâu sóng S ở V1 và chiều cao sóng R cao nhất trong V5 và V6 lớn hơn 35 mm.
Điện tâm đồ nhồi máu cơ tim vùng thành dưới
Nhồi máu cơ tim vùng thành dưới, cũng có thể được kết hợp với nhồi máu cơ tim thành sau, tiên lượng ban đầu xấu hơn.
Điện tâm đồ hội chứng nút xoang bệnh lý (suy nút xoang)
Bất thường ECG có thể thay đổi, và liên tục, nhiều bất thường ECG có thể được nhìn thấy trong rối loạn chức năng nút xoang.
Điện tâm đồ chẩn đoán nhịp nhanh nhĩ đa ổ (MAT)
Sự phát triển của MAT trong một bệnh cấp tính là một dấu hiệu tiên lượng xấu, kết hợp với tỷ lệ tử vong lớn trong bệnh viện.
Điện tâm đồ chẩn đoán ngộ độc ức chế beta và chặn kênh calci
Độc tính propranolol, có liên quan với QRS rộng, và sóng R dương, trong aVR, báo trước sự khởi đầu của tình trạng hôn mê, co giật, tụt huyết áp và loạn nhịp thất.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 1
Block nhĩ thất rõ ràng khoảng PR trên 300 ms, sóng P được ẩn trong các sóng T trước, không gây rối loạn huyết động, không có điều trị cụ thể cần thiết.
Điện tâm đồ chẩn đoán hội chứng Brugada
Hội chứng Brugada là do đột biến ở gene kênh natri tim. Điều này thường được gọi là channelopathy natri. Hơn 60 đột biến khác nhau đã được mô tả cho đến nay và ít nhất 50% là đột biến tự phát.
Điện tâm đồ chẩn đoán nhịp tim nhanh thất hai chiều (BVT)
Nhịp này thường được kết hợp với nhiễm độc digoxin nghiêm trọng. Nó có thể là nhịp điệu trình bày ở những bệnh nhân với nhịp nhanh thất đa hình (CPVT) catecholaminergic gia đình.
Điện tâm đồ chẩn đoán viêm màng ngoài tim
ST chênh lên lõm phổ biến, và PR chênh xuống trong suốt hầu hết các đạo trình chi, và đạo trình trước tim.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 mức độ cao
Block nhĩ thất (AV) cấp 2 với một tỷ lệ P / QRS lệ là 3:1 hoặc cao hơn , tạo ra một tỷ lệ thất rất chậm. Không giống như các block AV cấp độ 3, vẫn có một số mối quan hệ giữa các sóng P và phức hợp QRS.
Các dạng hình thái phức bộ QRS của điện tâm đồ
(Trà My - Phương Phương) Phức hợp rộng (QRS > 100 ms) có thể nguồn gốc là thất, hoặc có thể là do dẫn truyền sai của phức bộ trên thất (ví dụ như do block nhánh, tăng kali máu hoặc phong tỏa kênh natri).
Điện tâm đồ nhịp chậm xoang
Lưu ý nổi bật sóng U trong đạo trình trước tim, thường thấy ở nhịp tim chậm xoang, nguyên nhân do bình thường trong khi ngủ.
Giải thích cách tính tần số tim khi đọc điện tâm đồ
Đọc máy cũng có thể được sử dụng và thường là chính xác, tuy nhiên, đôi khi nó có thể là không chính xác trong sự hiện diện của bất thường QRS trên hình thái sóng T, ví dụ như có thể đếm đỉnh sóng T như phức hợp QRS.
Chẩn đoán phân biệt dạng điện tâm đồ
Điện thế thấp Áp Thấp Phù niêm. Tràn dịch màng tim lớn. Tràn dịch màng phổi lớn. Giai đoạn cuối bệnh cơ tim giãn. Bệnh phổi tắc nghẽn mãn tính nghiêm trọng. Béo phì. Bệnh cơ tim hạn chế..
Điện tâm đồ chẩn đoán ngoại tâm thu nhĩ (PAC) (nhịp nhĩ lạc chỗ, sớm)
Các sóng P bất thường có thể được ẩn trong, trước sóng T, tạo ra đỉnh hay bướu lạc đà xuất hiện, nếu điều này không được đánh giá là PAC có thể bị nhầm lẫn với PJC.
Điện tâm đồ chẩn đoán tăng Kali máu
Tăng kali máu dần dần xấu đi dẫn đến ức chế xung của nút xoang và giảm dẫn truyền nút nhĩ thất và His-Purkinje hệ thống, dẫn đến chậm nhịp tim và block dẫn truyền và cuối cùng là ngừng tim.
