- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán thuyên tắc phổi (nhồi máu phổi) (PE)
Điện tâm đồ chẩn đoán thuyên tắc phổi (nhồi máu phổi) (PE)
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Các tính năng điện tâm đồ
Những thay đổi điện tâm đồ sau đây có thể được nhìn thấy trong thuyên tắc phổi cấp tính:
Nhịp tim nhanh xoang - bất thường phổ biến nhất; nhìn thấy trong 44% bệnh nhân.
RBBB hoàn toàn hoặc không hoàn toàn - liên quan đến tử vong tăng lên; thấy trong 18% bệnh nhân.
Tăng áp lực đổ đầy thất phải - sóng T đảo ngược trong các đạo trình trước tim phải (V1-4) ± các chuyển đạo thành dưới (II, III, aVF). Hình này được nhìn thấy lên đến 34% bệnh nhân và có liên quan đến áp lực động mạch phổi cao.
Lệch trục phải - nhìn thấy trong 16% bệnh nhân. Trục lệch phải có thể xảy ra, với trục giữa 0 và - 90 độ, cho thấy sự xuất hiện của trục lệch trái ("trục trái giả").
Sóng R chiếm ưu thế trong V1 - một biểu hiện của dãn buồng thất phải cấp tính.
Phì đại tâm nhĩ phải (P pulmonale) - sóng P lên đến đỉnh điểm trong DII > 2,5 mm chiều cao. Thấy ở 9% số bệnh nhân.
SI QIII TIII - sóng S sâu trong DI, Q sóng trong III, sóng T đảo ngược trong III. Phát hiện "cổ điển" này không phải là nhạy cảm cũng không cụ thể đối với thuyên tắc phổi, được tìm thấy chỉ 20% bệnh nhân với PE.
Thay đổi vùng chuyển tiếp - sự thay đổi của điểm chuyển tiếp R / S tới V6 với sóng S sâu ở V6 ("hình bệnh phổi"), ngụ ý tim xoay do giãn buồng tim phải.
Loạn nhịp nhanh nhĩ - AF, rung cuồng động nhĩ, nhịp tim nhanh nhĩ. Thấy trong 8% bệnh nhân điều trị.
Đoạn ST không đặc hiệu và thay đổi sóng T, bao gồm ST chênh lên và chênh xuống. Hiện diện lên đến 50% bệnh nhân với PE.
Đảo ngược sóng T đồng thời trong các đạo trình dưới (II, III, aVF) và trước tim bên phải (V1 - 4) là dấu hiệu đặc hiệu nhất cho PE, với đặc trưng lên đến 99% trong một nghiên cứu.
Cơ chế
Thay đổi điện tâm đồ trong PE có liên quan đến:
Giãn nở tâm nhĩ phải và tâm thất phải với sự thay đổi hệ quả trong vị trí của tim.
Thiếu máu tâm thất phải.
Tăng kích thích hệ thần kinh giao cảm do đau, lo lắng và thiếu oxy máu.
Lâm sàng
Điện tâm đồ không phải là nhạy cảm và cũng không đủ cụ thể để chẩn đoán hoặc loại trừ PE.
Khoảng 18% bệnh nhân với PE sẽ có điện tâm đồ hoàn toàn bình thường.
Tuy nhiên, với lâm sàng tương thích (đau ngực màng phổi đột ngột bắt đầu, giảm oxy huyết), điện tâm đồ cho thấy RAD mới, RBBB hoặc đảo ngược sóng T có thể làm tăng những nghi ngờ về PE và cần phải xét nghiệm chẩn đoán thêm.
Ở những bệnh nhân với X quang xác nhận PE, có bằng chứng cho thấy những thay đổi điện tâm đồ của dòng tim phải và RBBB là tiên đoán của tăng áp phổi nặng hơn, trong khi sóng T đảo ngược giảm đã được xác định là một dấu hiệu có thể của tái tưới máu phổi sau tan huyết .
Chẩn đoán phân biệt
Những thay đổi điện tâm đồ mô tả ở trên không duy nhất có trong PE. Quang phổ tương tự của những thay đổi điện tâm đồ có thể được nhìn thấy với bất kỳ nguyên nhân gây ra bệnh tim phổi cấp tính hoặc mãn tính (tức là các bệnh gây ra căng của tâm thất / phì đại do sự thiếu oxy co mạch phổi).
Tâm phế cấp
Viêm phổi nặng.
Đợt cấp của bệnh COPD / hen.
Tràn khí màng phổi.
Cắt bỏ phổi gần đây.
Tắc nghẽn đường hô hấp trên.
Tâm phế mãn tính
Bệnh phổi tắc nghẽn mãn tính.
Tái phát PES nhỏ.
Xơ nang.
Bệnh phổi kẽ.
Gù vẹo cột sống nghiêm trọng.
Tắc nghẽn ngưng thở khi ngủ.
Ví dụ ECG
Ví dụ 1
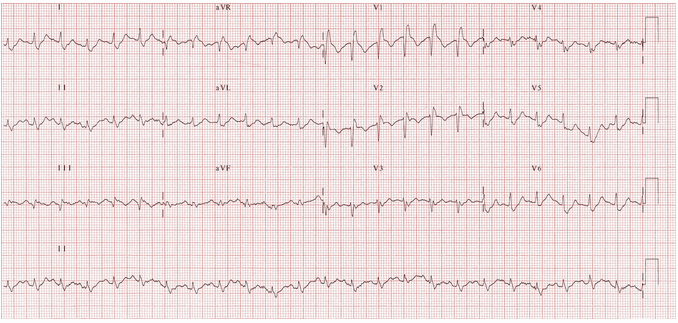
Nhịp tim nhanh xoang.
RBBB.
Đảo ngược sóng T trong các đạo trình trước tim phải (V1 - 3) cũng như DIII.
Ví dụ 2
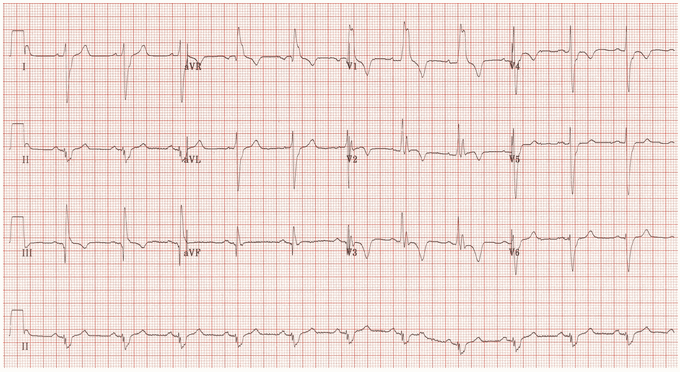
RBBB.
Trục lệch phải (180 độ).
S1 Q3 T3.
Đảo ngược sóng T trong V1 - 4 và DIII.
Xoay chiều kim đồng hồ với sóng S tới V6.
Ví dụ 3
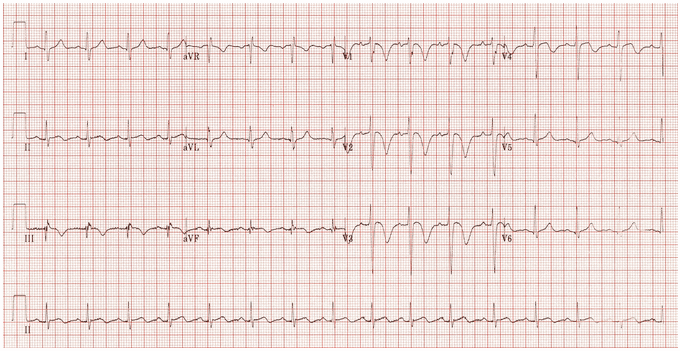
Nhịp tim nhanh xoang.
Đồng thời đảo ngược sóng T trong các đạo trình trước (V1 - 4) và thành dưới (II, III, aVF).
Thay đổi ST không đặc hiệu - ST cao nhẹ III và aVF.
Ví dụ 4
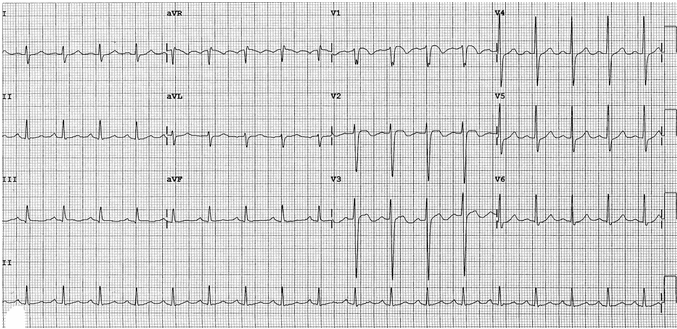
Nhịp tim nhanh xoang.
Đầu cuối sóng T đảo ngược trong V1 - 3 (hình thái này thường gặp ở PE). Ngoài ra còn có đảo ngược sóng T trong DIII.
Bệnh nhân này đã có PES hai bên trên CTPA.
Ví dụ 5
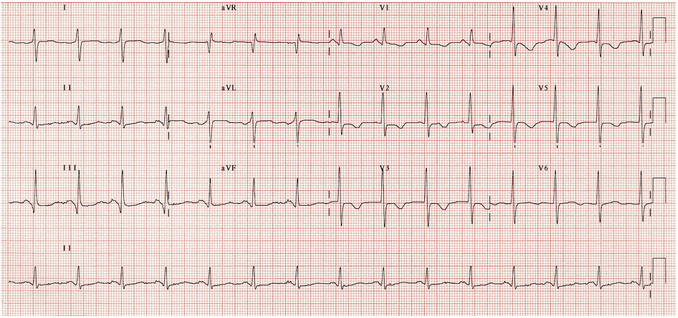
Trục điện tim lệch phải.
Đảo ngược sóng T trong V1 - 4 (mở rộng đến V5).
Xoay chiều kim đồng hồ với sóng S tới V6.
Bệnh nhân này đã khẳng định tăng áp phổi trên siêu âm tim với sự phì đại của RA và RV.
Ví dụ 6
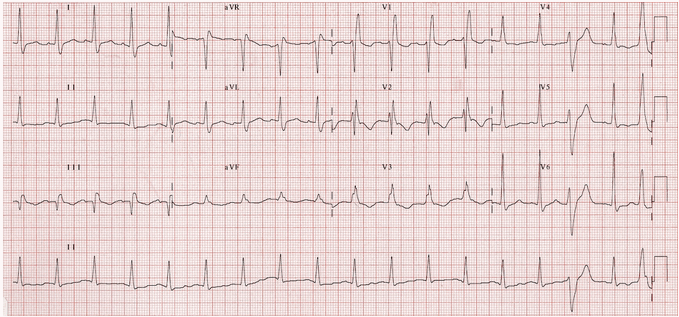
Nhịp tim nhanh xoang.
RBBB.
Đồng thời đảo ngược sóng T trong đạo trình trước tim V1 - 3 cộng với đạo trình dưới III và aVF.
Ví dụ 7
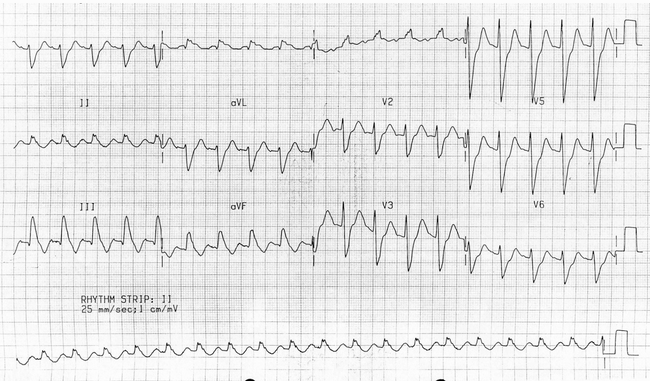
Nhịp tim nhanh xoang.
Trục điện tim lệch phải.
Dẫn truyền trong thất chậm - rất có thể RBBB với hình các RSR' trong V1.
Sóng S tới V6.
Ví dụ 8
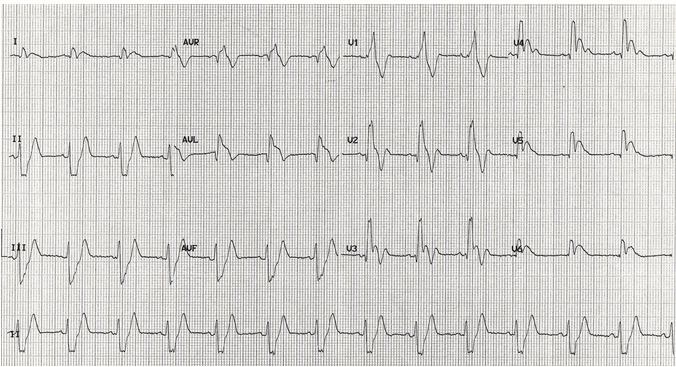
RBBB với mở rộng đầu cuối QRS.
Trục điện tim lệch trái (có thể "trục giả trái").
ST bất thường rộng.
Bài viết cùng chuyên mục
Các dạng đoạn PR của điện tâm đồ
Đoạn PR cao hoặc giảm xuống ở bệnh nhân nhồi máu cơ tim thiếu máu cục bộ tâm nhĩ hoặc kèm nhồi máu.
Điện tâm đồ nhồi máu cơ tim vùng thành dưới
Nhồi máu cơ tim vùng thành dưới, cũng có thể được kết hợp với nhồi máu cơ tim thành sau, tiên lượng ban đầu xấu hơn.
Điện tâm đồ chẩn đoán ngộ độc Digoxin
Digoxin có thể gây ra vô số loạn nhịp tim, do tăng tính tự động, tăng canxi trong tế bào, và giảm dẫn AV, làm tăng hiệu lực phế vị tại nút AV.
Điện tâm đồ chẩn đoán tim bên phải (Dextrocardia)
Trong DI: đảo ngược tất cả các sóng và phức bộ, hay còn gọi là 'đảo ngược toàn bộ" (đảo ngược sóng P, QRS âm, đảo ngược sóng T) Vắng mặt tiến triển sóng R trong các chuyển đạo ngực (sóng S chiếm ưu thế trong suốt các chuyển đạo).
Các dạng sóng P của điện tâm đồ
Bất thường tâm nhĩ có thể dễ dàng thấy nhất trong các chuyển đạo và chuyển đạo V1, sóng P là nổi bật nhất trong những chuyển đạo này.
Điện tâm đồ chẩn đoán bệnh cơ tim giãn (DCM)
Các bất thường điện tâm đồ phổ biến nhất là những liên quan với tâm nhĩ và tâm thất phì đại - thông thường, thay đổi được nhìn thấy nhưng có thể là dấu hiệu của phì đại hai nhĩ hoặc hai thất.
Điện tâm đồ xác định tiêu chuẩn Sgarbossa (chẩn đoán AMI trong LBBB)
Nghịch hợp ST chênh lên hơn 5 mm trong đạo trình và QRS âm, điều này là nhạy cảm, nhưng không cụ thể đối với thiếu máu cục bộ.
Điện tâm đồ chẩn đoán phì đại (dày) tâm nhĩ phải
Nguyên nhân chính là tăng áp động mạch phổi do: Bệnh phổi mãn tính (cor pulmonale). Hẹp van ba lá. Bệnh tim bẩm sinh (hẹp động mạch phổi, tứ chứng Fallot). Tăng huyết áp phổi tiểu học.
Điện tâm đồ chẩn đoán trục điện tim lệch phải
Nhận ra trục điện tim lệch phải, QRS dương trong DIII, và aVF, QRS âm, sóng S chiếm ưu thế, trong DI và aVL.
Điện tâm đồ chẩn đoán loạn sản thất phải Arrhythmogenic (AVRD)
Thường do di truyền nhiễm sắc thể thường chi phối đặc điểm, với độ thâm nhập và biểu hiện đa dạng (có một hình thức lặn nhiễm sắc thể thường được gọi là bệnh Naxos, liên kết với tóc len và thay đổi da).
Điện tâm đồ chẩn đoán nhịp tim nhanh thất hai chiều (BVT)
Nhịp này thường được kết hợp với nhiễm độc digoxin nghiêm trọng. Nó có thể là nhịp điệu trình bày ở những bệnh nhân với nhịp nhanh thất đa hình (CPVT) catecholaminergic gia đình.
Các dạng sóng U của điện tâm đồ
Sóng U đảo ngược sẽ là bất thường (trong chuyển đạo với sóng T thẳng đứng). Sóng U đảo ngược là rất cụ thể cho sự hiện diện của bệnh tim.
Điện tâm đồ rung thất
Kết quả rung thất giảm biên độ sóng kéo dài, từ VF thô ban đầu đến cuối cùng là bị tiến triển thành vô tâm thu do sự cạn kiệt dần năng lượng cơ tim.
Các dạng sóng J của điện tâm đồ (Osborn)
Sóng J có thể được nhìn thấy trong một số điều kiện: Biến thể bình thường. Thiếu sót thần kinh như tăng huyết áp nội sọ, chấn thương sọ não nặng và xuất huyết dưới nhện.
Điều hòa tạo nhịp tim: bản mẫu bình thường
Code máy tạo nhịp tim đã được sửa đổi vào năm 2002, mặc dù nhiều sách giáo khoa vẫn sử dụng phiên bản trước đó từ năm 1987.
Điện tâm đồ chẩn đoán viêm cơ tim
Với viêm lân cận màng ngoài tim, các tính năng điện tâm đồ của viêm màng ngoài tim cũng có thể được nhìn thấy.
Điện tâm đồ chẩn đoán tăng áp lực nội sọ (ICP)
Trong một số trường hợp, những bất thường điện tâm đồ có thể được kết hợp với bằng chứng siêu âm tim.
Điện tâm đồ chẩn đoán phì đại giãn to tâm thất phải
Các đạo trình thành dưới, DII, DIII, aVF, thường rõ rệt nhất trong DIII, vì nó sang phải, và đối diện nhất.
Điện tâm đồ chẩn đoán suy giáp
Đây là điện tâm đồ của một người đàn ông 79 tuổi, trong ICU với tình trạng hôn mê, hạ thân nhiệt, nhịp tim chậm nghiêm trọng và hạ huyết áp.
Các dạng hình thái phức bộ QRS của điện tâm đồ
(Trà My - Phương Phương) Phức hợp rộng (QRS > 100 ms) có thể nguồn gốc là thất, hoặc có thể là do dẫn truyền sai của phức bộ trên thất (ví dụ như do block nhánh, tăng kali máu hoặc phong tỏa kênh natri).
Điện tâm đồ chẩn đoán nhịp xoang bình thường
Nhịp nhanh xoang, là nhịp xoang với nhịp lúc nghỉ ngơi lớn hơn 100 nhịp mỗi phút ở người lớn, hoặc trên bình thường so với tuổi trẻ em.
Điện tâm đồ chẩn đoán nhịp tự thất gia tốc (AIVR)
Phân ly Isorhythmic AV = Phân ly AV với xoang và phức bộ thất xảy ra ở tần số tương tự, trái ngược với block AV hoàn thành, nơi tần số nhĩ thường nhanh hơn so với tỷ lệ thất.
Điện tâm đồ chẩn đoán phì đại (dày) hai tâm nhĩ
Chẩn đoán phì đại hai tâm nhĩ đòi hỏi tiêu chuẩn LAE và RAE được đáp ứng trong DII, V1 hoặc một sự kết hợp của các chuyển đạo khác.
Điện tâm đồ chẩn đoán block nhánh phải (RBBB)
Kích hoạt thất phải bị trì hoãn, tạo ra sóng R thứ cấp trong các đạo trình trước tim phải, V1 đến 3, và sóng S rộng, móc của các đạo trình bên.
Điện tâm đồ chẩn đoán quá liều Carbamazepine (TCA)
Có bằng chứng điện tâm đồ phong tỏa kênh natri nhanh: Lưu ý việc mở rộng QRS (135 ms), block AV cấp 1 (PR 240ms) và sóng R nhỏ trong aVR.
