- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán nhịp tự thất gia tốc (AIVR)
Điện tâm đồ chẩn đoán nhịp tự thất gia tốc (AIVR)
Phân ly Isorhythmic AV = Phân ly AV với xoang và phức bộ thất xảy ra ở tần số tương tự, trái ngược với block AV hoàn thành, nơi tần số nhĩ thường nhanh hơn so với tỷ lệ thất.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Kết quả AIVR khi tần số của tạo nhịp tâm thất lạc chỗ vượt quá của nút xoang.
Thường gắn liền với trương lực phế vị tăng và giao cảm giảm.
Cơ chế đề xuất là tăng cường tính tự động của tạo nhịp tâm thất, mặc dù hoạt động kích hoạt có thể đóng một vai trò đặc biệt trong thiếu máu cục bộ và nhiễm độc digoxin.
Thường dung nạp tốt, lành tính, tự hạn chế loạn nhịp tim.
Các tính năng điện tâm đồ
Nhịp đều đặn.
Tỷ lệ 50 - 110 bpm.
Ba hoặc nhiều phức thất.
Phức bộ QRS > 120ms.
Kết hợp và bắt nhịp đập.
Phân ly Isorhythmic AV = Phân ly AV với xoang và phức bộ thất xảy ra ở tần số tương tự, trái ngược với block AV hoàn thành, nơi tần số nhĩ thường nhanh hơn so với tỷ lệ thất. Phân ly Isorhythmic AV thường là do block chức năng tại nút AV từ chỉ đạo xung thất ngược lại ("phân ly nhiễu "), khiến cho nút nhĩ đáp ứng với các xung xoang di chuyển ra trước.
Lưu ý tần số AIVR phân biệt nó với những ảnh nhịp khác tương tự.
Tần số < 50 bpm phù hợp với một nhịp thoát thất.
Tần số > 110 bpm phù hợp với nhịp tim nhanh thất.
Nguyên nhân
Có nhiều nguyên nhân của AIVR bao gồm:
Giai đoạn tái tưới máu của một nhồi máu cơ tim cấp tính (= nguyên nhân phổ biến nhất).
Độc tính của thuốc, đặc biệt là digoxin, cocaine và thuốc gây mê dễ bay hơi như desflurane.
Bất thường điện gải.
Bệnh cơ tim.
Bệnh tim bẩm sinh.
Viêm cơ tim.
Trở lại tuần hoàn tự phát (ROSC) sau ngừng tim.
Tim thể thao.
Quản lý
AIVR là một nhịp lành tính trong hầu hết các thiết lập và thường không cần điều trị.
Thường tự giới hạn và giải quyết khi tần số xoang vượt trội so với ổ tâm thất.
Quản lý chống loạn nhịp có thể gây ra sự suy giảm huyết động và cần phải tránh.
Điều trị các nguyên nhân cơ bản: ví dụ như điện giải đúng, phục hồi tưới máu cơ tim.
Bệnh nhân với trạng thái cung lượng tim thấp (ví dụ như suy hai buồng thất nặng) có thể được hưởng lợi từ phục hồi của đồng bộ AV để khôi phục lại xung nhĩ - trong trường hợp này atropine có thể được sử dụng để tăng tỷ lệ xoang và dẫn AV.
Ví dụ ECG
Ví dụ 1a:
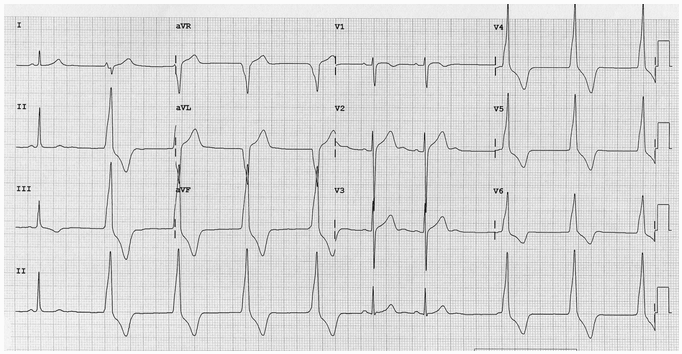
Nhịp tự thất gia tốc
Nhịp tâm thất ở 60 bpm.
Nhiều nhịp đập bắt được xoang.
Cạnh tranh xoang và tạo nhịp tự thất có mặt. Có nền tảng loạn nhịp xoang, với bắt được xoang xảy ra khi tần số xoang vượt quá tần số tự thất.
Ví dụ 1b:
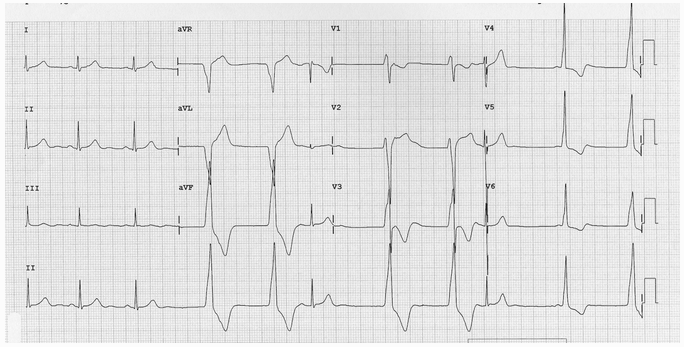
Điện tâm đồ từ cùng một bệnh nhân:
AIVR 60 bpm.
Phân ly Isorhythmic AV với nhịp đập thường xuyên bắt được xoang.
Nhị đập kết hợp.

AIVR thấy phức thất (V), bắt nhịp (C), kết hợp nhịp (F)
Ví dụ 2:
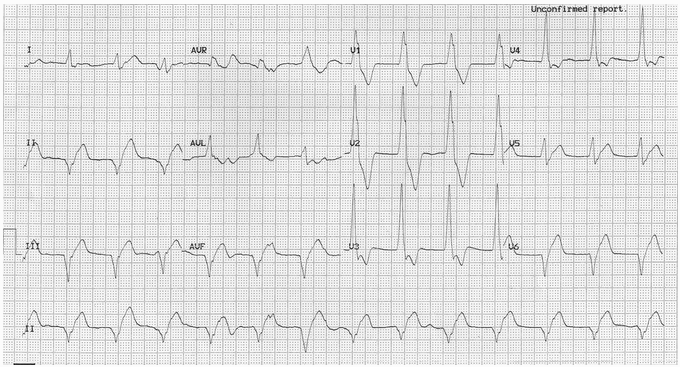
Nhịp tự thất gia tốc
Nhịp thất 75 bpm.
Phân ly AV - sóng P phân ly được nhìn thấy trong dải nhịp, trong aVL. Ở những nơi khác, sóng P phân ly gây ra biến dạng liên tục của khu phức bộ QRS.
Các tai thỏ bên trái cao hơn là dấu hiệu - sóng R ghi được trong V1 với ban đầu sóng R cao hơn, điều này rất cụ thể cho nguồn gốc tâm thất của khu phức bộ QRS.
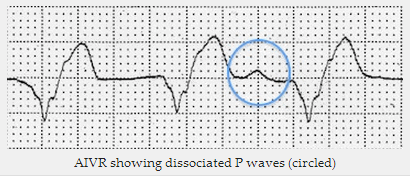
AIVR cho thấy các sóng P phân ly (vòng tròn)
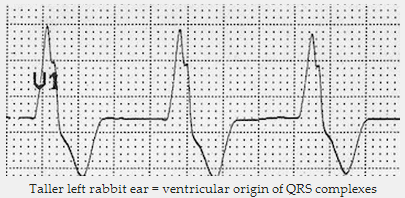
Tai thỏ bên trái cao hơn = nguồn gốc tâm thất của phức bộ QRS
Ví dụ 3:
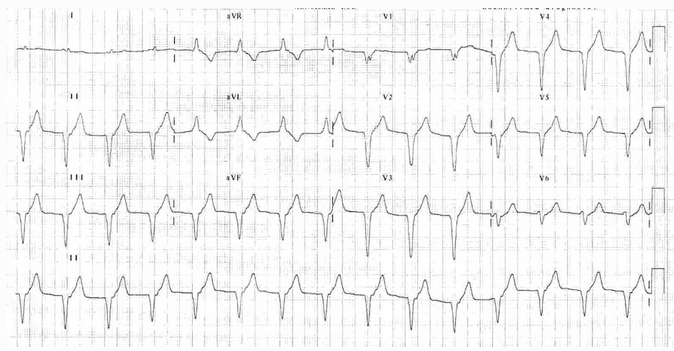
Nhịp tự thất gia tốc
Phức bộ QRS rộng 90 bpm.
Không có sóng P có thể nhìn thấy.
Loạn nhịp này xảy ra tái tưới máu sau STEMI thành trước.
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán vùng chuyển tiếp lệch trái (sóng R tiến triển kém) (PRWP)
Nguyên nhân MI trước vách từ trước, phì đại thất trái, vị trí đạo trình không chính xác, bệnh cơ tim giãn.
Điện tâm đồ chẩn đoán chậm dẫn truyền trong thất (QRS rộng)
Phổ biến nhất là do block nhánh hoặc phì đại thất trái. Nguyên nhân quan trọng nhất đe dọa tính mạng của QRS mở rộng là tăng kali máu và ngộ độc thuốc chống trầm cảm ba vòng.
Điện tâm đồ chẩn đoán bệnh cơ tim phì đại (HCM)
Bất thường chủ yếu liên quan với HCM là phì đại thất trái (LVH), xảy ra trong trường hợp không có bất kỳ kích thích kích động như cao huyết áp hoặc hẹp động mạch chủ.
Điện tâm đồ chẩn đoán mắc sai điện cực đảo chiều tay trái tay phải
Sự đảo ngược của các điện cực tay trái, và phải tạo ra một hình tương tự như dextrocardia, trong các đạo trình chi, DI trở nên đảo ngược.
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Điện tâm đồ chẩn đoán trục điện tim lệch trái
Nguyên nhân Block nhánh trái trước, block nhánh trái, phì đại thất trái, MI thành dưới, nhịp thất lạc chỗ, nhịp độ nhanh.
Điện tâm đồ chẩn đoán điện thế QRS thấp
Hiệu ứng điện thế giảm dần của các lớp chất lỏng, chất béo hoặc không khí tăng giữa tim, và các điện cực ghi.
Điện tâm đồ chẩn đoán kéo dài thời gian đỉnh sóng R (RWPT)
Đại diện cho thời gian thực hiện kích thích dẫn truyền, từ trong tim với bề mặt màng ngoài tim, của tâm thất trái.
Điện tâm đồ chẩn đoán nhồi máu cơ tim vùng thành trước (STEMI)
Có phức bộ thất sớm với R trên T hiện tượng vào cuối của điện tâm đồ, điều này khiến bệnh nhân có nguy cơ loạn nhịp thất ác tính.
Các dạng sóng Epsilon của điện tâm đồ
Sóng Epsilon (hầu hết các dấu hiệu đặc hiệu, nhìn thấy trong 30% bệnh nhân). Đảo ngược sóng T trong V1 - 3. Nét nhỏ kéo dài sóng S 55ms trong V1 - 3.
Điện tâm đồ nhịp nhanh thất tự phát nhánh thất trái
Thường xảy ra ở những bệnh nhân khỏe mạnh trẻ, hầu hết các cơn nhịp nhanh xảy ra khi nghỉ ngơi, nhưng có thể được kích hoạt bởi tập thể dục.
Điện tâm đồ chẩn đoán nhịp nhanh nhĩ (PAT)
Nhịp tim nhanh nhĩ là một hình thức của nhịp tim nhanh trên thất, có nguồn gốc trong tâm nhĩ nhưng bên ngoài nút xoang. Cả hai rung tâm nhĩ và nhịp tim nhanh nhĩ đa ổ là loại hình cụ thể của nhịp tim nhanh nhĩ.
Điện tâm đồ chẩn đoán nhịp thoát vùng bộ nối
Các tế bào điều hòa nhịp tim được tìm thấy tại các địa điểm khác nhau trên toàn hệ thống dẫn truyền, với mỗi nơi có khả năng độc lập duy trì nhịp tim. Tần số khử cực tự phát của các tế bào điều hòa nhịp tim giảm xuống theo hệ thống dẫn:
Điện tâm đồ chẩn đoán phì đại tâm thất phải (RVH)
Không có tiêu chuẩn được chấp nhận cho việc chẩn đoán RVH, trong sự hiện diện của RBBB, các tiêu chuẩn điện áp.
Các dạng sóng P của điện tâm đồ
Bất thường tâm nhĩ có thể dễ dàng thấy nhất trong các chuyển đạo và chuyển đạo V1, sóng P là nổi bật nhất trong những chuyển đạo này.
Điện tâm đồ chẩn đoán ngoại tâm thu bộ nối (PJC)
Co thắt sớm được phân loại theo nguồn gốc của nó, nhĩ, bộ nối, hoặc tâm thất, những phát sinh từ khu vực của nút nhĩ thất.
Hình ảnh chuyển động giả trên điện tâm đồ
Hình ảnh chuyển động giả do rung hoặc run có thể che khuất các dạng sóng của điện tâm đồ hoặc mô phỏng bệnh lý, làm cho việc giải thích ECG khó khăn.
Điều hòa tạo nhịp tim trục trặc
Điều hòa nhịp tim giảm hiệu xuất, không hiệu xuất có thể được nhìn thấy khi theo dõi điện tâm đồ, nếu bệnh nhân kích thích cơ thẳng bụng.
Điện tâm đồ chẩn đoán cuồng động nhĩ (flutter)
Cuồng động nhĩ với dẫn 1:01 có thể xảy ra do kích thích giao cảm hoặc sự hiện diện của một con đường phụ (đặc biệt là nếu tác nhân block nút AV được quản lý cho bệnh nhân WPW).
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 mức độ cao
Block nhĩ thất (AV) cấp 2 với một tỷ lệ P / QRS lệ là 3:1 hoặc cao hơn , tạo ra một tỷ lệ thất rất chậm. Không giống như các block AV cấp độ 3, vẫn có một số mối quan hệ giữa các sóng P và phức hợp QRS.
Điện tâm đồ chẩn đoán suy giáp
Đây là điện tâm đồ của một người đàn ông 79 tuổi, trong ICU với tình trạng hôn mê, hạ thân nhiệt, nhịp tim chậm nghiêm trọng và hạ huyết áp.
Các dạng hình thái phức bộ QRS của điện tâm đồ
(Trà My - Phương Phương) Phức hợp rộng (QRS > 100 ms) có thể nguồn gốc là thất, hoặc có thể là do dẫn truyền sai của phức bộ trên thất (ví dụ như do block nhánh, tăng kali máu hoặc phong tỏa kênh natri).
Điện tâm đồ chẩn đoán tăng áp lực nội sọ (ICP)
Trong một số trường hợp, những bất thường điện tâm đồ có thể được kết hợp với bằng chứng siêu âm tim.
Các khoảng thời gian PR của điện tâm đồ
PR khoảng nhỏ hơn 120 ms cho thấy tiền kích thích, sự hiện diện của con đường phụ giữa tâm nhĩ và tâm thất, hoặc nhịp nút AV.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành bên (STEMI)
MI thành bên mở rộng ra phía trước, bên dưới hoặc sau cho thấy một vùng lớn hơn của cơ tim, có nguy cơ với tiên lượng xấu.
