- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Điện tâm đồ này cho thấy hình cổ điển của tắc động mạch vành chính trái (LMCA):
Đoạn ST chênh xuống phổ biến, nổi bật nhất trong đạo trình I, II và V4 – 6.
ST chênh lên trong aVR ≥ 1mm.
ST chênh lên trong aVR ≥ V1.
Tuy nhiên, ST chênh lên trong aVR là không hoàn toàn cụ thể để chỉ ra tắc LMCA. Nó cũng có thể được nhìn thấy:
Tắc đoạn gần động mạch liên thất trước (LAD).
Bệnh ba thân động mạch vành nặng (3VD).
Cơ chế ST chênh lên (STE) trong AVR
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 - 6; Do đó ST chênh xuống trong những chuyển đạo này sẽ tạo ra ST chênh lên đối ứng trong aVR.
aVR còn trực tiếp ghi lại hoạt động điện từ phần trên bên phải của tim, trong đó bao gồm đường ra thất phải và phần cơ bản của vách ngăn; nhồi máu trong khu vực này về mặt lý thuyết có thể tạo ra ST chênh lên trong aVR.
ST chênh lên trong aVR được cho là kết quả của hai cơ chế có thể:
Thiếu máu cục bộ dưới nội tâm mạc (tạo ra thay đổi đối ứng trong aVR).
Thiếu máu cục bộ xuyên thành / nhồi máu của vách ngăn (ví dụ như do tắc gần trong hệ thống vành trái).
Chú ý. Vách ngăn được cung cấp máu bởi các động mạch vách ngăn đầu tiên (một nhánh rất gần của LAD), do thiếu máu cục bộ / nhồi máu của vách ngăn sẽ bao hàm sự tham gia của LAD gần hoặc LMCA.
Giá trị tiên đoán của STE trong AVR
Trong bối cảnh ST chênh xuống phổ biến + triệu chứng của thiếu máu cơ tim:
STE trong aVR ≥ 1mm chỉ ra tắc gần LAD / LMCA hoặc 3VD nghiêm trọng.
STE trong aVR ≥ 1mm dự đoán cần phải phẫu thuật bắc cầu (CABG).
STE trong aVR ≥ V1 có sự khác biệt tắc LMCA với tắc LAD.
Không có ST chênh lên trong aVR gần như hoàn toàn loại trừ tổn thương đáng kể LMCA.
Trong bối cảnh STEMI thành trước:
STE trong aVR ≥ 1mm là rất cụ thể cho tắc gần LAD đến nhánh vách ngăn đầu tiên.
Ở những bệnh nhân trải qua thử nghiệm gắng sức:
STE ≥ 1mm ở aVR trong quá trình thử nghiệm gắng sức dự đoán hẹp LAD hoặc miệng của LMCA.
Tầm quan trọng của ST chênh lên trong aVR có tương quan với tỷ lệ tử vong ở bệnh nhân có hội chứng mạch vành cấp tính:
STE trong aVR ≥ 0.5mm đã được liên kết với sự gia tăng gấp 4 lần tỷ lệ tử vong.
STE trong aVR ≥ 1mm có liên quan với 6 - 7 lần tăng tỷ lệ tử vong.
STE trong aVR ≥ 1,5 mm có liên quan đến tỷ lệ tử vong trong khoảng 20 - 75%.
Ví dụ ECG
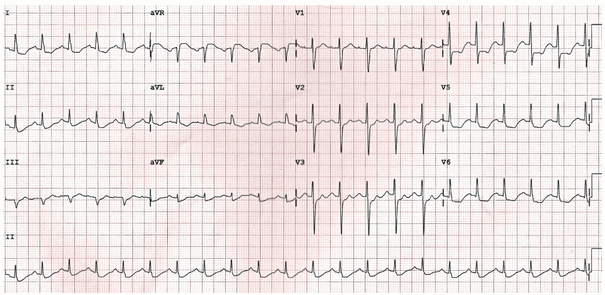
Ví dụ 2 – tắc LMCA
Ví dụ điển hình của tác LMCA:
ST chênh xuống phổ biến, nổi bật nhất của các đường dẫn bên (V4 - 6, I, aVL).
ST chênh lên > 1mm trong aVR.
ST chênh lên trong aVR ≥ V1.
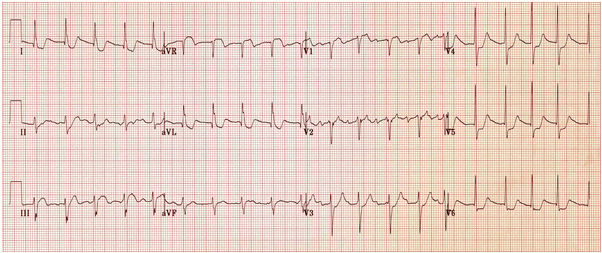
Ví dụ 3 – tắc LMCA
Điện tâm đồ cho thấy:
ST chênh lên trong aVR > V1.
ST chênh xuống trong nhiều chuyển đạo (V2 - 6, I, II, aVL, aVF), được che đậy bởi sự chậm trễ dẫn truyền trong thất không đặc trưng.
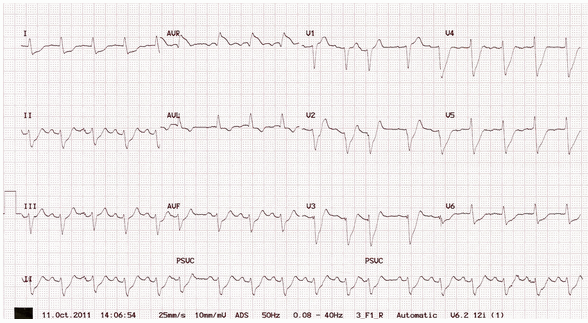
Ví dụ 4 - tắc LAD gần
Điện tâm đồ này cho thấy:
ST chênh lên trong aVR và V1 với độ lớn tương tự.
ST chênh xuống phổ biến (V3 - 6, I, II, III, aVF).
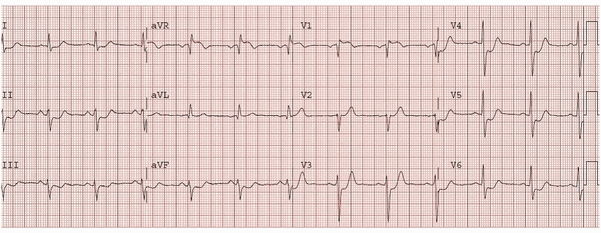
Ví dụ 5 - Bệnh động mạch vành nhiều thân
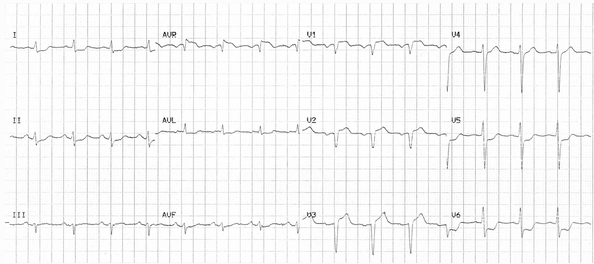
Điện tâm đồ này cho thấy:
ST chênh cao trong aVR và V1, độ lớn tương tự
ST chênh xuống trong nhiều chuyển đạo (V5 - 6, I, II, aVL, aVF).
Bằng chứng của STEMI trước vách - ST chênh lên với sự hình thành sóng Q trong V1 – 3.
Sẽ là hợp lý nếu nghi ngờ tắc LAD gần dựa trên điện tâm đồ này. Tuy nhiên, bệnh nhân này thực sự đã có bệnh động mạch vành đa thân. Chụp động mạch cho thấy có tắc mạn tính động mạch mũ, với hẹp quan trọng LAD gần, RCA và Ramus intermedius. Đáng ngạc nhiên, trong trường hợp này thủ phạm được cho là RCA, vốn đã được coi là tắc mãn tính nhánh động mạch mũ.
Tác động điều trị trong hội chứng động mạch vành cấp
Với khả năng STE trong aVR để dự đoán tổn thương động mạch vành quan trọng và tử vong, hình điện tâm đồ ngày càng được công nhận là "tương đương STEMI " đòi hỏi phải điều trị tái tưới máu khẩn cấp để ngăn chặn sốc tim và tử vong.
Hơn nữa, sự hiện diện hay vắng mặt của STE trong aVR có khả năng có thể thông báo quyết định cho chất ức chế tiểu cầu thienopyridine (ví dụ như clopidogrel, Prasugrel) trong hội chứng động mạch vành cấp:
Điều trị clopidogrel ≤ 7 ngày trước khi CABG có liên quan đến gia tăng chảy máu nặng, biến chứng liên quan đến xuất huyết, và nhu cầu truyền máu.
Prasugrel có liên quan đến chảy máu nhiều hơn hơn clopidogrel.
Nếu CABG khẩn cấp (trong vòng 7 ngày), có sự tranh luận về việc cho bỏ qua thienopyridines trong quản lý ban đầu của hội chứng mạch vành cấp (hoặc ít nhất là sử dụng clopidogrel thay vì Prasugrel).
Trong nghiên cứu gần đây của Kosuge et al. (2011)
STE trong aVR ≥ 1 mm là một yếu tố dự báo mạnh tắc LMCA nặng / 3VD yêu cầu CABG.
Ngược lại, bệnh nhân có ST chênh lên< 1mm trong aVR có nguy cơ không đáng kể tắc LMCA / 3VD để yêu cầu CABG.
Dựa trên dữ liệu này:
Bệnh nhân STE <1mm trong aVR có thể nhận được một cách an toàn clopidogrel / Prasugrel trong điều trị ban đầu của ACS khi không có khả năng tiến hành CABG khẩn cấp.
Bệnh nhân STE ≥ 1 mm trong aVR có thể có khả năng yêu cầu CABG sớm và do vậy những bệnh nhân này lý tưởng nên được thảo luận với các bác sĩ tim mạch can thiệp (± bác sĩ phẫu thuật tim) trước khi thienopyridines được đưa ra.
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Điện tâm đồ chẩn đoán chậm dẫn truyền trong thất (QRS rộng)
Phổ biến nhất là do block nhánh hoặc phì đại thất trái. Nguyên nhân quan trọng nhất đe dọa tính mạng của QRS mở rộng là tăng kali máu và ngộ độc thuốc chống trầm cảm ba vòng.
Điện tâm đồ chẩn đoán cuồng động nhĩ (flutter)
Cuồng động nhĩ với dẫn 1:01 có thể xảy ra do kích thích giao cảm hoặc sự hiện diện của một con đường phụ (đặc biệt là nếu tác nhân block nút AV được quản lý cho bệnh nhân WPW).
Các dạng block trong điện tâm đồ (ECG)
Block theo tỷ lệ nhất định (ví dụ 2:1, 3:1) - mối quan hệ liên tục giữa P và QRS (ví dụ: 2:1 = 2 sóng P cho mỗi phức hợp QRS).
Điện tâm đồ chẩn đoán hiệu lực của digoxin
Rút ngắn thời gian trơ tâm nhĩ, và tâm thất, tạo ra khoảng QT ngắn, với những bất thường tái cực thứ phát, ảnh hưởng đến các phân đoạn ST, sóng T và sóng U.
Các dạng điểm J của điện tâm đồ
(Trà My - Phương Phương) Điểm J cao hoặc giảm xuống được nhìn thấy với những nguyên nhân khác nhau của đoạn ST bất thường.
Điện tâm đồ chẩn đoán hội chứng tiền kích thich
Lần đầu tiên được mô tả vào năm 1930 bởi Louis Wolff, John Parkinson và Paul Dudley White. Hội chứng Wolff-Parkinson-White (WPW) là sự kết hợp sự hiện diện của một con đường phụ bẩm sinh và các giai đoạn loạn nhịp nhanh.
Điện tâm đồ chẩn đoán hình giả chuyển động rung cơ (ECG)
Nguyên nhân của rung, run lành tính cần thiết, bệnh Parkinson run nghỉ ngơi, bệnh tiểu não run mục đích.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành sau
Nhồi máu cơ tim thành sau, không hình dung trực tiếp theo 12 đạo trình điện tâm đồ tiêu chuẩn, được tìm kiếm trong các đạo trình V1 đến V3.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thất phải (RVMI)
Đạo trình hữu ích nhất là V4R, thu được bằng cách đặt các điện cực V4, trong khoang liên sườn phải thứ 5 trên đường giữa đòn phải.
Điện tâm đồ chẩn đoán viêm màng ngoài tim
ST chênh lên lõm phổ biến, và PR chênh xuống trong suốt hầu hết các đạo trình chi, và đạo trình trước tim.
Điện tâm đồ nhịp nhanh thất tự phát nhánh thất trái
Thường xảy ra ở những bệnh nhân khỏe mạnh trẻ, hầu hết các cơn nhịp nhanh xảy ra khi nghỉ ngơi, nhưng có thể được kích hoạt bởi tập thể dục.
Hình ảnh chuyển động giả trên điện tâm đồ
Hình ảnh chuyển động giả do rung hoặc run có thể che khuất các dạng sóng của điện tâm đồ hoặc mô phỏng bệnh lý, làm cho việc giải thích ECG khó khăn.
Điện tâm đồ chẩn đoán phình vách thất trái
Hình ảnh ST chênh lên ở thành trước, cộng với sóng Q bệnh lý có độ nhạy, và độ đặc hiệu để chẩn đoán phình tâm thất.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 Mobitz II
Trong khi Mobitz I thường là do ức chế của chức năng dẫn AV (ví dụ như do thuốc, thiếu máu cục bộ có đảo chiều), Mobitz II có nhiều khả năng là do cấu trúc bị thiệt hại của hệ thống dẫn (ví dụ như nhồi máu, xơ, hoại tử).
Điện tâm đồ chẩn đoán nhịp xoang bình thường
Nhịp nhanh xoang, là nhịp xoang với nhịp lúc nghỉ ngơi lớn hơn 100 nhịp mỗi phút ở người lớn, hoặc trên bình thường so với tuổi trẻ em.
Điện tâm đồ chẩn đoán ngộ độc ức chế beta và chặn kênh calci
Độc tính propranolol, có liên quan với QRS rộng, và sóng R dương, trong aVR, báo trước sự khởi đầu của tình trạng hôn mê, co giật, tụt huyết áp và loạn nhịp thất.
Các dạng đoạn PR của điện tâm đồ
Đoạn PR cao hoặc giảm xuống ở bệnh nhân nhồi máu cơ tim thiếu máu cục bộ tâm nhĩ hoặc kèm nhồi máu.
Giải thích cách tính tần số tim khi đọc điện tâm đồ
Đọc máy cũng có thể được sử dụng và thường là chính xác, tuy nhiên, đôi khi nó có thể là không chính xác trong sự hiện diện của bất thường QRS trên hình thái sóng T, ví dụ như có thể đếm đỉnh sóng T như phức hợp QRS.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 Mobitz I (hiện tượng wenckebach)
Đầu mối đầu tiên sự hiện diện của block AV Wenckebach trên điện tâm đồ này là cách khu phức bộ QRS cụm thành các nhóm, cách nhau bằng tạm dừng ngắn.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 tỷ lệ cố định
Block nhĩ thất (AV) cấp 2 với một tỷ lệ cố định của sóng P / phức bộ QRS (ví dụ như 2:1, 3:1, 4:1). Block tỷ lệ nhất định có thể là hậu quả của một trong hai Mobitz I hoặc Mobitz II.
Điện tâm đồ chẩn đoán điện thế QRS thấp
Hiệu ứng điện thế giảm dần của các lớp chất lỏng, chất béo hoặc không khí tăng giữa tim, và các điện cực ghi.
Điều hòa tạo nhịp tim: bản mẫu bình thường
Code máy tạo nhịp tim đã được sửa đổi vào năm 2002, mặc dù nhiều sách giáo khoa vẫn sử dụng phiên bản trước đó từ năm 1987.
Các dạng sóng R của điện tâm đồ
Nguyên nhân phổ biến nhất của sóng R chiếm ưu thế dương trong aVR là vị trí điện cực chân tay không chính xác, sự đảo ngược của các điện cực tay trái và phải.
Các dạng sóng J của điện tâm đồ (Osborn)
Sóng J có thể được nhìn thấy trong một số điều kiện: Biến thể bình thường. Thiếu sót thần kinh như tăng huyết áp nội sọ, chấn thương sọ não nặng và xuất huyết dưới nhện.
