- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ block xoang nhĩ
Điện tâm đồ block xoang nhĩ
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Block xoang nhĩ là do xung của nút xoang không truyền được ra ngoài nút xoang.
Các nhịp nút xoang vẫn tiếp tục truyền xung động bình thường. Tuy nhiên, một số các xung điện xoang bị "chặn" trước khi có thể dẫn truyền dẫn đến liên tục làm mất khử cực nhĩ (mất sóng P).
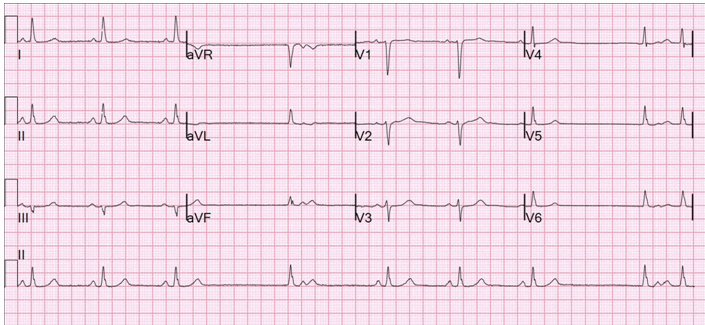
Block xong nhĩ độ II
Cơ sở giải phẫu
Nút xoang bao gồm hai nhóm tế bào chính
Tế bào pacemaking ở lõi trung tâm (tế bào P) tạo ra các xung động xoang.
Một lớp tế bào bên ngoài chuyển tiếp (tế bào T) truyền các xung động xoang ra tâm nhĩ phải.
Rối loạn chức năng nút xoang có thể là kết quả của một trong hai
Các tế bào P không tạo ra xung. Điều này dẫn đến tạm dừng và ngừng xoang.
Các tế bào T không truyền xung động. Điều này dẫn đến block xoang nhĩ.
Đặc điểm hình ảnh
Các hình thoát dẫn truyền trong block xoang nhĩ trùng với các loại khác nhau của block AV.
Tuy nhiên, như các xung xoang ban đầu không nhìn thấy được trên điện tâm đồ, các mối quan hệ giữa các thế hệ và truyền xung phải được suy ra từ những con sóng P (tương tự kiểm tra các sóng R trong block AV).
Chỉ có hai loại block xoang nhĩ (độ I và II) có thể được chẩn đoán từ ECG 12 chuyển đạo.
Block xoang nhĩ loại I
Trễ giữa các hệ và truyền xung động đến tâm nhĩ.
Bất thường này là không thể phát hiện được trên ECG bề mặt.
Block xoang nhĩ loại II, Type I (Wenckebach)
Kéo dài dẫn khoảng cách giữa các hệ và truyền xung, đỉnh điểm là ngừng dẫn truyền.
Khoảng thời gian truyền kéo dài dần dần đẩy sóng P liên tiếp gần nhau hơn.
Kết quả này trong nhóm các tổ hợp P-QRS.
Tạm dừng do mất sóng P xảy ra ở cuối mỗi nhóm.
Khoảng PP dần dần rút ngắn trước khi đợt sóng P giảm.
Mô hình này có thể dễ dàng bị nhầm lẫn với loạn nhịp xoang.
Block xong nhĩ loại II, Type II
Sóng P liên tục mất với một khoảng thời gian liên tục giữa các nhịp và khử cực nhĩ.
Mô hình này tương đương với Mobitz II.
Không có phân nhóm các tổ hợp P-QRS.
Sóng P của nhịp liên tục mất, trong khi sóng P tiếp theo lại dẫn đúng thời gian.
Việc tạm dừng xung sóng P làm khoảng P-P qua nhịp dừng chính xác là bội của khoảng PP trước.
Block xoang nhĩ loại III
Không có xung xoang đến được tâm nhĩ phải.
Có sự vắng mặt hoàn toàn của sóng P.
Sự khởi đầu của block xoang nhĩ độ 3 có thể gây tạm dừng xoang lâu hoặc ngừng xoang (có thể dẫn đến ngừng tim gây tử vong).
Nhịp điệu có thể được duy trì bởi một nhịp thoát bộ nối.
Nhịp thoát Block xong nhĩ độ ba không thể phân biệt với ngừng xoang do suy tế bào điều hòa nhịp tim. Nó chỉ có thể được chẩn đoán với một điện cực nút xoang trong đánh giá điện sinh lý.
Nguyên nhân
Hội chứng nút xoang.
Tăng trương vagal (vận động viên).
Kích thích Vagal (phẫu thuật, đau).
Nhồi máu cơ tim thành dưới.
Viêm cơ tim.
Loại thuốc: digoxin, beta-blockers, thuốc chẹn kênh canxi, amiodarone.
Ví dụ ECG
Ví dụ 1
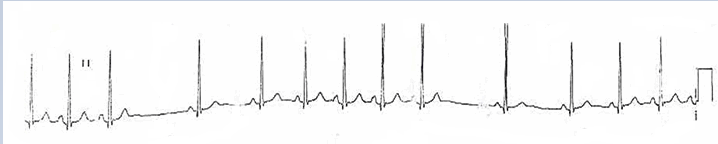
Block xoang nhĩ độ I
Hình này là đặc trưng của block xoang nhĩ độ I.
Có tiến triển rút ngắn khoảng PP, tiếp theo là vắng mặt sóng P và phức bộ QRS.
Ví dụ 2
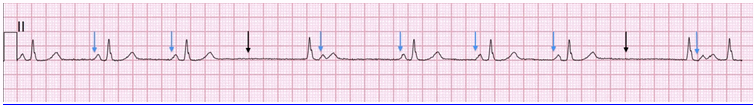
Block xoang nhĩ độ II
Các mũi tên chỉ thời gian giả định của mỗi xung xoang.
Các mũi tên màu xanh đại diện cho truyền các xung động bình thường, tức là kết quả là sóng P.
Các mũi tên màu đen đại diện xung xoang bị block (mất sóng P).
Khoảng tạm dừng khoảng sóng P (2,1 giây) tăng đều gấp đôi chính xác khoảng PP trước (1,05 giây).
Cũng lưu ý:
QRS thứ 4 là nhịp thoát bộ nối tiếp theo một sóng P không có (xảy ra ngay trước khi sóng T).
QRS thứ 8 là nhịp thoát bộ nối. Sóng P sau được dẫn đến các tâm thất, mặc dù có một khoảng thời gian rất dài PR (400ms).
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán tái cực sớm lành tính (BER) (điển J cao)
Tái cực sớm lành tính (BER) là hình điện tâm đồ thường thấy người trẻ, bệnh nhân khỏe mạnh < 50 tuổi. Nó tạo ra ST chênh lên rộng có thể giống MI cấp hoặc viêm màng ngoài tim.
Các dạng sóng U của điện tâm đồ
Sóng U đảo ngược sẽ là bất thường (trong chuyển đạo với sóng T thẳng đứng). Sóng U đảo ngược là rất cụ thể cho sự hiện diện của bệnh tim.
Điện tâm đồ chẩn đoán bệnh cơ tim phì đại (HCM)
Bất thường chủ yếu liên quan với HCM là phì đại thất trái (LVH), xảy ra trong trường hợp không có bất kỳ kích thích kích động như cao huyết áp hoặc hẹp động mạch chủ.
Điện tâm đồ chẩn đoán hội chứng QT ngắn
Các triệu chứng xuất hiện ban đầu, thường gặp nhất là tim ngừng đập, bệnh nhân khác có thể xuất hiện đánh trống ngực.
Điện tâm đồ chẩn đoán ngoại tâm thu nhĩ (PAC) (nhịp nhĩ lạc chỗ, sớm)
Các sóng P bất thường có thể được ẩn trong, trước sóng T, tạo ra đỉnh hay bướu lạc đà xuất hiện, nếu điều này không được đánh giá là PAC có thể bị nhầm lẫn với PJC.
Giải thích về trục điện tâm đồ
Phương pháp đơn giản nhất xác định độ lệch trục là nhìn vào phức hợp QRS của Dl và aVF. DI dẫn trái chiều, và aVF như vuông góc với DI, có thể được coi là trục phải.
Các hội chứng điện tâm đồ trong tim mạch
Chủ yếu sóng delta và phức bộ QRS âm trong V1 và V2 và trở nên dương trong quá trình chuyển đổi đến các đạo trình thành bên giống như LBBB.
Điện tâm đồ chẩn đoán điện thế so le (tràn dịch màng ngoài tim lớn)
Nguyên nhân quan trọng nhất là tràn dịch màng ngoài tim lớn, trong đó điện áp QRS xen kẽ là sản phẩm của tim đu đưa trong màng ngoài tim chứa đầy dịch lớn.
Điện tâm đồ chẩn đoán bệnh cơ tim giãn (DCM)
Các bất thường điện tâm đồ phổ biến nhất là những liên quan với tâm nhĩ và tâm thất phì đại - thông thường, thay đổi được nhìn thấy nhưng có thể là dấu hiệu của phì đại hai nhĩ hoặc hai thất.
Điện tâm đồ hội chứng Wellens
Các bệnh nhân thường yêu cầu điều trị xâm lấn, quản lý điều trị kém có thể gây nhồi máu cơ tim hoặc ngừng tim.
Điện tâm đồ chẩn đoán cuồng động nhĩ (flutter)
Cuồng động nhĩ với dẫn 1:01 có thể xảy ra do kích thích giao cảm hoặc sự hiện diện của một con đường phụ (đặc biệt là nếu tác nhân block nút AV được quản lý cho bệnh nhân WPW).
Điện tâm đồ hội chứng nút xoang bệnh lý (suy nút xoang)
Bất thường ECG có thể thay đổi, và liên tục, nhiều bất thường ECG có thể được nhìn thấy trong rối loạn chức năng nút xoang.
Điện tâm đồ chẩn đoán phì đại giãn to tâm thất phải
Các đạo trình thành dưới, DII, DIII, aVF, thường rõ rệt nhất trong DIII, vì nó sang phải, và đối diện nhất.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 tỷ lệ cố định
Block nhĩ thất (AV) cấp 2 với một tỷ lệ cố định của sóng P / phức bộ QRS (ví dụ như 2:1, 3:1, 4:1). Block tỷ lệ nhất định có thể là hậu quả của một trong hai Mobitz I hoặc Mobitz II.
Điện tâm đồ chẩn đoán nhịp nhanh đường ra thất phải (RVOT)
Nhịp tim hơn 100 lần mỗi phút, QRS lớn hơn 120 mili giây, hình thái học LBBB, trục điện tim sang phải, xuống dưới.
Điện tâm đồ chẩn đoán ngộ độc Quetiapine (thuốc chống loạn thần)
Chính xác hơn, nguy cơ TDP được xác định bằng cách xem xét cả khoảng QT tuyệt đối, và đồng thời nhịp tim.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành bên (STEMI)
MI thành bên mở rộng ra phía trước, bên dưới hoặc sau cho thấy một vùng lớn hơn của cơ tim, có nguy cơ với tiên lượng xấu.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành sau
Nhồi máu cơ tim thành sau, không hình dung trực tiếp theo 12 đạo trình điện tâm đồ tiêu chuẩn, được tìm kiếm trong các đạo trình V1 đến V3.
Điện tâm đồ chẩn đoán tăng áp lực nội sọ (ICP)
Trong một số trường hợp, những bất thường điện tâm đồ có thể được kết hợp với bằng chứng siêu âm tim.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thất phải (RVMI)
Đạo trình hữu ích nhất là V4R, thu được bằng cách đặt các điện cực V4, trong khoang liên sườn phải thứ 5 trên đường giữa đòn phải.
Điện tâm đồ chẩn đoán bệnh cơ tim hạn chế
Xâm nhập các hệ thống dẫn truyền tim (ví dụ như do sự hình thành u hạt vách ngăn trong sarcoidosis) có thể dẫn đến rối loạn dẫn truyền - ví dụ như block nhánh và block AV.
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Điện tâm đồ chẩn đoán ngộ độc Digoxin
Digoxin có thể gây ra vô số loạn nhịp tim, do tăng tính tự động, tăng canxi trong tế bào, và giảm dẫn AV, làm tăng hiệu lực phế vị tại nút AV.
Điện tâm đồ xác định tiêu chuẩn Sgarbossa (chẩn đoán AMI trong LBBB)
Nghịch hợp ST chênh lên hơn 5 mm trong đạo trình và QRS âm, điều này là nhạy cảm, nhưng không cụ thể đối với thiếu máu cục bộ.
Điện tâm đồ chẩn đoán hội chứng Brugada
Hội chứng Brugada là do đột biến ở gene kênh natri tim. Điều này thường được gọi là channelopathy natri. Hơn 60 đột biến khác nhau đã được mô tả cho đến nay và ít nhất 50% là đột biến tự phát.
