- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán phì đại tâm thất phải (RVH)
Điện tâm đồ chẩn đoán phì đại tâm thất phải (RVH)
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Các đặc điểm điện tâm đồ
Tiêu chuẩn chẩn đoán
Trục điện tim lệch phải 110 ° hoặc hơn.
Sóng R chiếm ưu thế trong V1 (> tỷ lệ 7mm cao hoặc R / S> 1).
Sóng S ưu thế trong V5 hoặc V6 (sâu > 7mm hoặc tỷ lệ R / S <1).
Thời gian QRS < 120ms (tức là thay đổi không phải do RBBB).
Tiêu chí hỗ trợ
Phì đại tâm nhĩ phải (P pulmonale).
Tăng tải khối lượng thất phải = ST chênh xuống / sóng T đảo ngược ở đạo trình trước tim phải (V1-4) và dưới (II, III, aVF).
S1 S2 S3 = trục điện tim lệch phải xa với sóng S chiếm ưu thế trong đạo trình I, II và III.
Sóng S sâu của các đạo trình bên (I, aVL, V5 - V6).
Bất thường khác gây ra bởi RVH
Block nhánh phải (hoàn toàn hay không hoàn toàn).
Chú ý. Không có tiêu chuẩn được chấp nhận cho việc chẩn đoán RVH trong sự hiện diện của RBBB;. Các tiêu chuẩn điện áp, tiêu chuẩn này không áp dụng. Tuy nhiên, sự có mặt của RBBB hoàn toàn / không hoàn toàn với sóng R cao ở V1, trục lệch phải 110 ° trở lên và tiêu chí hỗ trợ (ví dụ như hình căng RV hoặc P pulmonale) sẽ được coi là gợi ý RVH.
Nguyên nhân
Tăng áp phổi.
Hẹp van hai lá.
Thuyên tắc phổi.
Bệnh phổi mãn tính (cor pulmonale).
Bệnh tim bẩm sinh (ví dụ như tứ chứng Fallot, hẹp động mạch phổi)
Bệnh cơ tim thất phải Arrhythmogenic.
Ví dụ ECG
Ví dụ 1
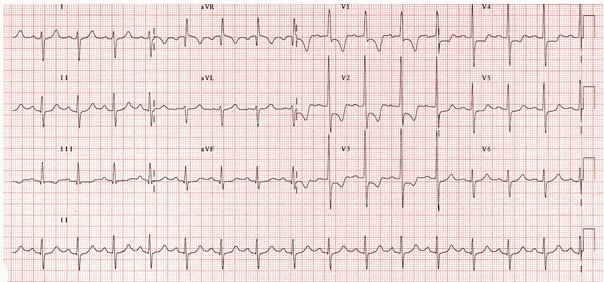
Điển hình của RVH:
Lệch trục phải (150 độ).
Sóng R chiếm ưu thế trong V1 (chiều cao > 7 mm, tỷ lệ R / S > 1).
Sóng S ưu thế trong V6 (sâu > 7 mm sâu, tỷ lệ R / S <1).
Hình căng tâm thất phải với ST chênh xuống và đảo ngược sóng T trong V1 - 4.
Ví dụ 2
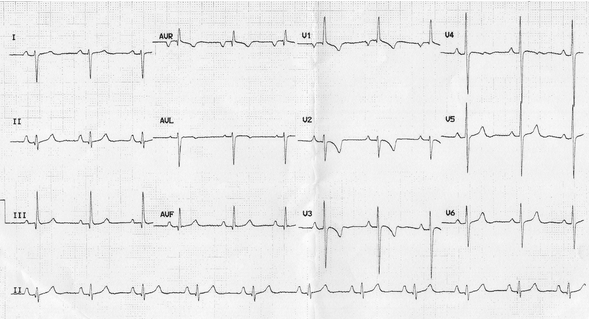
RVH ở người lớn với tứ chứng Fallot chưa sửa chữa:
Lệch trục phải.
P phế - sóng P lên đỉnh trong DII > 2,5 mm.
Sóng R chiếm ưu thế trong V1 (chiều cao > 7 mm, tỷ lệ R / S > 1).
Sóng S ưu thế trong V6 (sâu > 7 mm, tỷ lệ R / S < 1).
Hình căng tâm thất phải trong V1 - 3.
Ví dụ 3
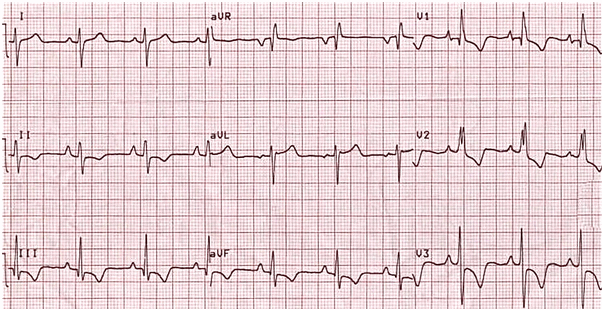
Lệch trục phải (150 độ).
P pulmonale (sóng P trong DII > 2,5 mm).
RBBB không hoàn toàn.
Hình căng tâm thất phải với T đảo ngược và ST chênh xuống trong các đạo trình trước tim phải (V1 - 3) và dưới (II, III, aVF).
Ví dụ 4
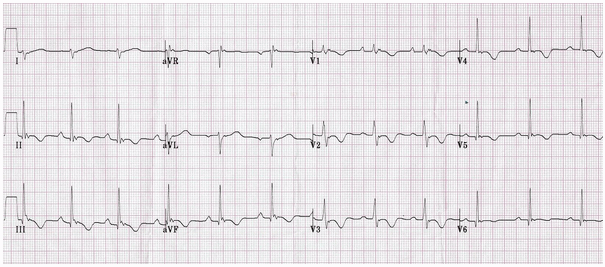
Phì đại thất phải ở bệnh nhân bị bệnh cơ tim thất phải arrhythmogenic:
Lệch trục phải.
Tỷ lệ R / S trong V1 > 1.
Hình căng tâm thất phải với T đảo ngược và ST chênh xuống trong các đạo trình trước tim phải (V1 - 3) và dưới (II, III, aVF).
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán hạ Kali máu
Sóng U nổi bật, nhìn thấy tốt nhất trong các đạo trình trước tim, rõ ràng khoảng QT kéo dài do sự kết hợp giữa T và U, bằng khoảng thời gian dài QU.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thất phải (RVMI)
Đạo trình hữu ích nhất là V4R, thu được bằng cách đặt các điện cực V4, trong khoang liên sườn phải thứ 5 trên đường giữa đòn phải.
Điện tâm đồ chẩn đoán điện thế so le (tràn dịch màng ngoài tim lớn)
Nguyên nhân quan trọng nhất là tràn dịch màng ngoài tim lớn, trong đó điện áp QRS xen kẽ là sản phẩm của tim đu đưa trong màng ngoài tim chứa đầy dịch lớn.
Điện tâm đồ chẩn đoán ngộ độc Digoxin
Digoxin có thể gây ra vô số loạn nhịp tim, do tăng tính tự động, tăng canxi trong tế bào, và giảm dẫn AV, làm tăng hiệu lực phế vị tại nút AV.
Điện tâm đồ nhịp nhanh xoang
Với nhịp tim rất nhanh các sóng P có thể ẩn trong sóng T, tạo ra một diện mạo cái bướu,, nguyên nhân do tập thể dục, đau, lo âu
Điện tâm đồ chẩn đoán suy giáp
Đây là điện tâm đồ của một người đàn ông 79 tuổi, trong ICU với tình trạng hôn mê, hạ thân nhiệt, nhịp tim chậm nghiêm trọng và hạ huyết áp.
Các dạng sóng Epsilon của điện tâm đồ
Sóng Epsilon (hầu hết các dấu hiệu đặc hiệu, nhìn thấy trong 30% bệnh nhân). Đảo ngược sóng T trong V1 - 3. Nét nhỏ kéo dài sóng S 55ms trong V1 - 3.
Các dạng hình thái phức bộ QRS của điện tâm đồ
(Trà My - Phương Phương) Phức hợp rộng (QRS > 100 ms) có thể nguồn gốc là thất, hoặc có thể là do dẫn truyền sai của phức bộ trên thất (ví dụ như do block nhánh, tăng kali máu hoặc phong tỏa kênh natri).
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 Mobitz II
Trong khi Mobitz I thường là do ức chế của chức năng dẫn AV (ví dụ như do thuốc, thiếu máu cục bộ có đảo chiều), Mobitz II có nhiều khả năng là do cấu trúc bị thiệt hại của hệ thống dẫn (ví dụ như nhồi máu, xơ, hoại tử).
Điện tâm đồ chẩn đoán phì đại (dày) hai tâm nhĩ
Chẩn đoán phì đại hai tâm nhĩ đòi hỏi tiêu chuẩn LAE và RAE được đáp ứng trong DII, V1 hoặc một sự kết hợp của các chuyển đạo khác.
Điện tâm đồ chẩn đoán nhịp nhanh nhĩ đa ổ (MAT)
Sự phát triển của MAT trong một bệnh cấp tính là một dấu hiệu tiên lượng xấu, kết hợp với tỷ lệ tử vong lớn trong bệnh viện.
Điện tâm đồ nhồi máu cơ tim thành bên cao
Tắc tại ngành chéo đầu tiên D1, của động mạch liên thất trước LAD, có thể gây ra ST chênh lên, trong đạo trình DI và aVL.
Điện tâm đồ xác định thời gian tới đỉnh sóng R (RWPT)
Thời gian từ khi bắt đầu của sóng Q, hoặc R đến đỉnh cao của sóng R, trong đạo trinh bên aVL, V5, V6.
Điện tâm đồ chẩn đoán điện thế QRS thấp
Hiệu ứng điện thế giảm dần của các lớp chất lỏng, chất béo hoặc không khí tăng giữa tim, và các điện cực ghi.
Điện tâm đồ chẩn đoán vùng chuyển tiếp lệch trái (sóng R tiến triển kém) (PRWP)
Nguyên nhân MI trước vách từ trước, phì đại thất trái, vị trí đạo trình không chính xác, bệnh cơ tim giãn.
Giải thích điện tâm đồ (ECG) nhi khoa (trẻ em)
Sự thống trị tâm thất phải của trẻ sơ sinh, và trẻ nhỏ được dần dần thay thế bởi sự thống trị thất trái, để đến 3 đến 4 tuổi điện tâm đồ ở trẻ em tương tự như của người lớn.
Điện tâm đồ chẩn đoán nhịp thoát vùng bộ nối
Các tế bào điều hòa nhịp tim được tìm thấy tại các địa điểm khác nhau trên toàn hệ thống dẫn truyền, với mỗi nơi có khả năng độc lập duy trì nhịp tim. Tần số khử cực tự phát của các tế bào điều hòa nhịp tim giảm xuống theo hệ thống dẫn:
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Điện tâm đồ chẩn đoán mắc sai điện cực đảo chiều tay trái tay phải
Sự đảo ngược của các điện cực tay trái, và phải tạo ra một hình tương tự như dextrocardia, trong các đạo trình chi, DI trở nên đảo ngược.
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Điện tâm đồ chẩn đoán chậm dẫn truyền trong thất (QRS rộng)
Phổ biến nhất là do block nhánh hoặc phì đại thất trái. Nguyên nhân quan trọng nhất đe dọa tính mạng của QRS mở rộng là tăng kali máu và ngộ độc thuốc chống trầm cảm ba vòng.
Điện tâm đồ loạn nhịp xoang
Tỷ lệ rối loạn nhịp xoang giảm dần theo tuổi, có lẽ do giảm liên quan tính căng xoang cảnh đến tuổi, và nhận cảm áp nhạy phản xạ.
Chẩn đoán phân biệt dạng điện tâm đồ
Điện thế thấp Áp Thấp Phù niêm. Tràn dịch màng tim lớn. Tràn dịch màng phổi lớn. Giai đoạn cuối bệnh cơ tim giãn. Bệnh phổi tắc nghẽn mãn tính nghiêm trọng. Béo phì. Bệnh cơ tim hạn chế..
Các khoảng thời gian QT của điện tâm đồ
Phương pháp đánh chặn độ dốc tối đa xác định sự kết thúc của sóng T như đánh chặn giữa đường đẳng điện với các ốp thông qua xuống độ dốc tối đa của sóng T (trái).
Điện tâm đồ chẩn đoán phì đại (dày) tâm nhĩ trái
LAE tạo ra sóng P rộng, nứt đôi hai đỉnh trong chuyển đạo DII (P mitrale ) và giãn rộng và giảm xuống phần cuối của sóng P trong V1.
