- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán viêm màng ngoài tim
Điện tâm đồ chẩn đoán viêm màng ngoài tim
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Giới thiệu
Viêm màng ngoài tim (ví dụ như sau nhiễm virus) gây ra đau ngực (sau xương ức, màng phổi, tồi tệ hơn khi nằm thẳng, bớt đau bằng cách ngồi ngả phía trước), nhịp tim nhanh và khó thở.
Có thể có chà ma sát màng ngoài tim có liên quan hoặc bằng chứng của tràn dịch màng ngoài tim.
ST thay đổi phổ biến xảy ra do sự tham gia của thượng tâm mạc (tức là myopericarditis).
Nhận biết viêm màng ngoài tim
ST chênh lên lõm phổ biến và PR chênh xuống trong suốt hầu hết các đạo trình chi (I, II, III, aVL, aVF) và đạo trình trước tim (V2 - 6).
Đối ứng ST chênh xuống và PR cao trong aVR (± V1).
Nhịp tim nhanh xoang cũng là bình thường trong viêm màng ngoài tim cấp tính do đau và / hoặc tràn dịch màng ngoài tim.
Chú ý. ST và PR thay đổi có liên quan đến đường cơ sở hình thành bởi đoạn T-P. Mức độ ST chênh lên thường khiêm tốn (0,5 - 1mm).
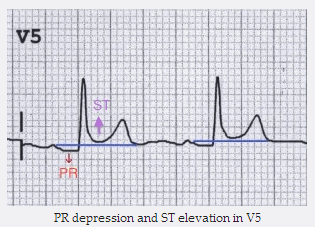
PR chênh xuống và ST chênh lên trong V5
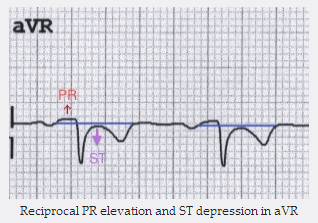
Đối ứng PR cao và ST chênh xuống trong aVR
Giai đoạn của viêm màng ngoài tim
Triệu chứng cổ điển viêm màng ngoài tim kết hợp với thay đổi điện tâm đồ phát triển thông qua bốn giai đoạn.
Giai đoạn 1 - STE phổ biến và PR chênh xuống với những thay đổi đối ứng trong aVR (xảy ra trong hai tuần đầu tiên).
Giai đoạn 2 - thay đổi ST ổn định; sóng T dẹt phổ biến (1 - 3 tuần).
Giai đoạn 3 - sóng T dẹt bị đảo ngược (từ 3 đến vài tuần).
Giai đoạn 4 - điện tâm đồ trở lại bình thường (vài tuần trở đi).
Chú ý. Ít hơn 50% bệnh nhân tiến triển qua tất cả bốn giai đoạn cổ điển và sự biến hóa của những thay đổi có thể không theo mô hình điển hình này.
Nguyên nhân của viêm màng ngoài tim
Truyền nhiễm - chủ yếu là do virus (Virus coxsackie), đôi khi vi khuẩn, nấm, bệnh lao.
Miễn dịch - SLE, sốt thấp khớp
Tăng u rê huyết.
Hội chứng sau nhồi máu cơ tim / Dressler.
Chấn thương.
Sau phẫu thuật tim (hội chứng sau mở màng ngoài tim).
Hội chứng cận khối u.
Do thuốc (ví dụ, isoniazid, cyclosporin).
Sau xạ trị.
Ví dụ ECG
Ví dụ 1
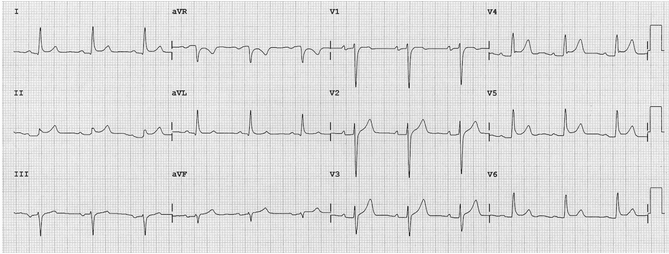
Viêm màng ngoài tim cấp tính:
ST chênh lên lõm phổ biến và PR chênh xuống có mặt trên khắp các đạo trình trước tim (V2 - 6) và chân tay (I, II, aVL, aVF).
Có đối ứng ST chênh xuống và PR cao trong aVR.
Ví dụ 2
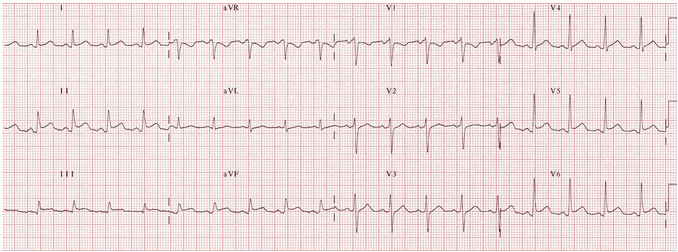
Viêm màng ngoài tim cấp tính:
Nhịp tim nhanh xoang.
STE lõm phổ biến và PR chênh xuống (I, II, III, aVF, V4 - 6).
Đối ứng ST chênh xuống và PR cao trong V1 và aVR.
Ví dụ 3
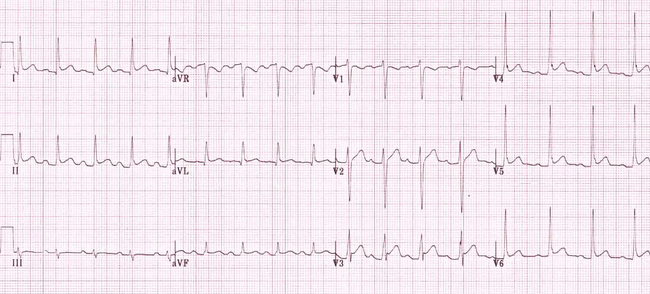
Ví dụ điển hình của viêm màng ngoài tim:
ST cao phổ biến và PR chênh xuống.
Đối ứng ST chênh xuống và PR cao trong V1 và aVR.
Ví dụ 4
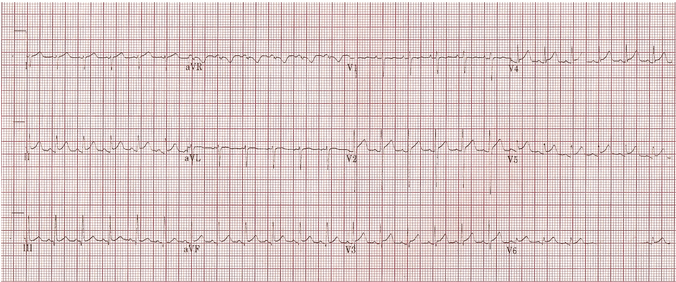
Viêm cơ - màng ngoài tim cấp tính:
Nhịp nhanh xoang (145 phút).
ST chênh lên lõm phổ biến với PR chênh xuống, rõ ràng nhất trong các đạo trình trước tim (V2 - 6) và đạo trình dưới (II, III, aVF).
Có đối ứng ST chênh xuống và PR cao trong aVR.
Viêm màng ngoài tim và tái cực sớm lành tính
Viêm màng ngoài tim có thể khó phân biệt với BER khi hai điều kiện có liên quan đến ST chênh lên lõm.
Một mẹo nhỏ hữu ích để phân biệt giữa hai thực thể này là để xem xét tỷ lệ đoạn ST / sóng T:
ST cao thẳng đứng (từ cuối đoạn PR đến điểm J) được đo và so với biên độ của sóng T trong V6.
Tỷ lệ > 0,25 cho thấy viêm màng ngoài tim.
Tỷ lệ < 0,25 cho thấy BER.
Ví dụ 1: tái cực sớm lành tính
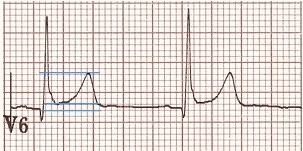
ST cao = 1 mm.
T cao = 6 mm.
Tỷ lệ ST / T = 0.16.
Tỷ lệ ST / T < 0,25 phù hợp với BER.
Ví dụ 2: Viêm màng ngoài tim
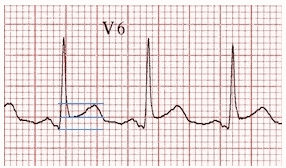
ST cao = 2 mm.
Chiều cao sóng T = 4 mm.
Tỷ lệ ST / T = 0,5.
Tỷ lệ ST / T > 0,25 phù hợp với viêm màng ngoài tim.
Hình mẫu
Một đầu mối cho thấy BER là sự hiện diện của một hình chữ V hoặc điểm J bất thường: gọi là hình "móc". Điều này thường thấy nhất trong V4.
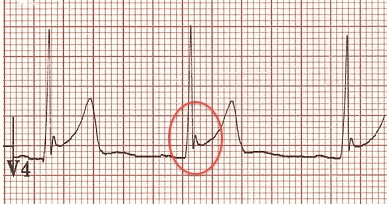
J cao trong V4 với "móc", đặc trưng của BER.
Sự khác biệt chính giữa viêm màng ngoài tim và BER được tóm tắt dưới đây:
Tính năng cho thấy BER
ST chênh lên giới hạn ở những đạo trình trước tim.
Sự vắng mặt của PR chênh xuống.
Sóng T nổi bật.
Đoạn ST / T < 0,25.
Đặc trưng "móc" xuất hiện trong V4.
ECG thay đổi thường ổn định theo thời gian (tức là không tiến triển).
Tính năng cho thấy viêm màng ngoài tim
ST cao phổ biến.
Sự hiện diện của PR chênh xuống.
Biên độ sóng T bình thường.
Đoạn ST / T > 0,25.
Sự vắng mặt của "móc" xuất hiện trong V4.
Thay đổi điện tâm đồ tiến triển chậm theo thời gian.
Chú ý. Những tính năng này có hạn chế, do đó nó có thể không luôn luôn có thể biết sự khác biệt giữa hai điều kiện.
Tái cực sớm lành tính và viêm màng ngoài tim
Hai điện tâm đồ sau đây chứng minh những gì sẽ xảy ra khi một bệnh nhân với BER phát triển viêm màng ngoài tim.
Điện tâm đồ: tái cực sớm lành tính
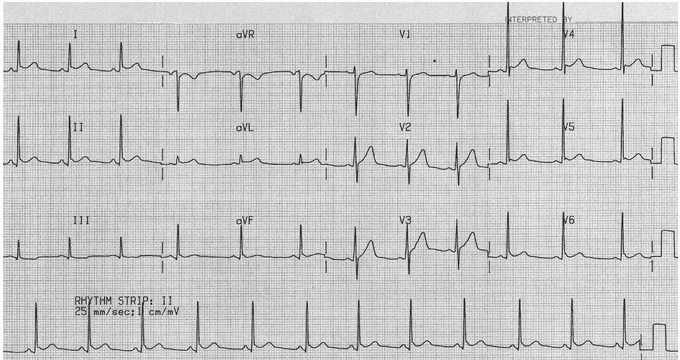
ST cao nhỏ phổ biến và điểm J móc phù hợp với BER
Theo dõi điện tâm đồ: tái cực sớm lành tính + Viêm màng ngoài tim!
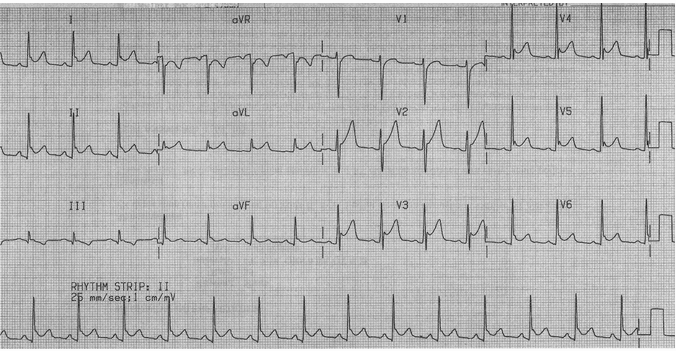
Nhịp tim tương đối nhịp nhanh (95 phút) phù hợp cho một người đàn ông trẻ.
ST chênh lên lõm phổ biến, tăng đáng kể so với ECG trước.
PR mới phổ biến chênh xuống với PR cao trong aVR.
Viêm màng ngoài tim và STEMI
ST cao lõm và PR cao trong aVR là không đáng tin cậy để phân biệt viêm màng ngoài tim từ ST chênh do nhồi máu cơ tim (STEMI).
Viêm màng ngoài tim có thể gây ra ST chênh lên nhưng không có chênh xuống đối ứng (trừ AVR và V1).
STEMI, như viêm màng ngoài tim, cũng có thể gây ST chênh lên lõm.
Chỉ STEMI gây ST lồi hoặc chênh cao đi nagng.
ST cao trong III hơn II cho thấy STEMI.
Đoạn PR chênh xuống chỉ đáng tin cậy thấy trong viêm màng ngoài tim do virus, không do các nguyên nhân khác. Nó thường chỉ là một hiện tượng thoáng qua (kéo dài chỉ vài giờ). MI cũng có thể gây ra PR chênh xuống do nhồi máu nhĩ (hay PR chênh trong aVR).
Không thể dựa vào lịch sử hoặc là - STEMI hoặc màng phổi cũng có thể gây đau. Ma sát chà của màng ngoài tim
Các bước để phân biệt viêm màng ngoài tim từ STEMI:
Có ST chênh xuống trong một đạo trình khác ngoài AVR hoặc V1? Điều này là STEMI.
Có ST chênh cao lồi lên hoặc đi ngang? Đây là STEMI.
Có ST chênh lên trong III lớn hơn II? Đây là STEMI.
Hãy tìm PR chênh xuống trong nhiều đạo trình ... điều này cho thấy viêm màng ngoài tim (đặc biệt là nếu có chà ma sát!)
ECG nối tiếp trên bất kỳ bệnh nhân bị đau ngực - những thứ có thể trở nên rõ ràng hơn với thời gian!
Bài viết cùng chuyên mục
Điện tâm đồ nhồi máu cơ tim vùng thành dưới
Nhồi máu cơ tim vùng thành dưới, cũng có thể được kết hợp với nhồi máu cơ tim thành sau, tiên lượng ban đầu xấu hơn.
Điện tâm đồ chẩn đoán phình vách thất trái
Hình ảnh ST chênh lên ở thành trước, cộng với sóng Q bệnh lý có độ nhạy, và độ đặc hiệu để chẩn đoán phình tâm thất.
Điện tâm đồ bệnh cơ tim Tako Tsubo
Sự đột biến bất ngờ cathecholamines, là nguyên nhân thống nhất, nhưng lý do tại sao điều này gây ra sự đột biến bất thường vận động thành tim.
Mẫu kiểm tra điện tâm đồ (ECG)
Tấn sô Bình thường 60 - 100 nhịp mỗi phút; nhanh, chậm. Nút xoang so với loạn nhịp tim không xoang. Phương pháp: khoảng 300/RR (ô lớn) hoặc số QRS x 6 (nếu 25mm / s).
Các dạng sóng Q của điện tâm đồ
Trường hợp không có sóng nhỏ Q vách ngăn trong chuyển đạo V5, 6 cần được xem xét là bất thường, Sóng Q vắng mặt trong V5, 6 phổ biến nhất do LBBB.
Các dạng sóng J của điện tâm đồ (Osborn)
Sóng J có thể được nhìn thấy trong một số điều kiện: Biến thể bình thường. Thiếu sót thần kinh như tăng huyết áp nội sọ, chấn thương sọ não nặng và xuất huyết dưới nhện.
Các khoảng thời gian QT của điện tâm đồ
Phương pháp đánh chặn độ dốc tối đa xác định sự kết thúc của sóng T như đánh chặn giữa đường đẳng điện với các ốp thông qua xuống độ dốc tối đa của sóng T (trái).
Các dạng sóng P của điện tâm đồ
Bất thường tâm nhĩ có thể dễ dàng thấy nhất trong các chuyển đạo và chuyển đạo V1, sóng P là nổi bật nhất trong những chuyển đạo này.
Điện tâm đồ chẩn đoán trục điện tim lệch phải
Nhận ra trục điện tim lệch phải, QRS dương trong DIII, và aVF, QRS âm, sóng S chiếm ưu thế, trong DI và aVL.
Các khoảng thời gian PR của điện tâm đồ
PR khoảng nhỏ hơn 120 ms cho thấy tiền kích thích, sự hiện diện của con đường phụ giữa tâm nhĩ và tâm thất, hoặc nhịp nút AV.
Giải thích về trục điện tâm đồ
Phương pháp đơn giản nhất xác định độ lệch trục là nhìn vào phức hợp QRS của Dl và aVF. DI dẫn trái chiều, và aVF như vuông góc với DI, có thể được coi là trục phải.
Điện tâm đồ chẩn đoán nhịp tim nhanh thất hai chiều (BVT)
Nhịp này thường được kết hợp với nhiễm độc digoxin nghiêm trọng. Nó có thể là nhịp điệu trình bày ở những bệnh nhân với nhịp nhanh thất đa hình (CPVT) catecholaminergic gia đình.
Các dạng đoạn ST của điện tâm đồ
Viêm màng ngoài tim gây ST chênh lõm với đoạn PR chênh xuống trong nhiều chuyển đạo - thường DI, II, III, aVF, aVL và V2 - 6. Có đối ứng ST chênh xuống và PR cao trong chuyển đạo aVR và V1.
Điện tâm đồ chẩn đoán block nhánh trái (LBBB)
Khi các tâm thất được kích hoạt liên tục chứ không phải cùng một lúc, điều này tạo ra sóng R rộng, hoặc của các đường dẫn bên.
Điện tâm đồ chẩn đoán phì đại tâm thất phải (RVH)
Không có tiêu chuẩn được chấp nhận cho việc chẩn đoán RVH, trong sự hiện diện của RBBB, các tiêu chuẩn điện áp.
Điện tâm đồ chẩn đoán phì đại giãn to tâm thất phải
Các đạo trình thành dưới, DII, DIII, aVF, thường rõ rệt nhất trong DIII, vì nó sang phải, và đối diện nhất.
Điện tâm đồ chẩn đoán ngoại tâm thu bộ nối (PJC)
Co thắt sớm được phân loại theo nguồn gốc của nó, nhĩ, bộ nối, hoặc tâm thất, những phát sinh từ khu vực của nút nhĩ thất.
Điện tâm đồ chẩn đoán nhịp nhanh thất vô căn bó nhánh trái (IFLVT)
Hầu hết các cơn nhịp nhanh xảy ra khi nghỉ ngơi, nhưng có thể được kích hoạt bằng cách tập thể dục, căng thẳng và chất chủ vận beta.
Điện tâm đồ chẩn đoán hội chứng tiền kích thich
Lần đầu tiên được mô tả vào năm 1930 bởi Louis Wolff, John Parkinson và Paul Dudley White. Hội chứng Wolff-Parkinson-White (WPW) là sự kết hợp sự hiện diện của một con đường phụ bẩm sinh và các giai đoạn loạn nhịp nhanh.
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Điện tâm đồ chẩn đoán quá liều Carbamazepine (TCA)
Có bằng chứng điện tâm đồ phong tỏa kênh natri nhanh: Lưu ý việc mở rộng QRS (135 ms), block AV cấp 1 (PR 240ms) và sóng R nhỏ trong aVR.
Điện tâm đồ chẩn đoán hạ Calci máu
Hạ calci máu gây QTc kéo dài chủ yếu là do kéo dài đoạn ST, sóng T thường không thay đổi, loạn nhịp không phổ biến.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 2 mức độ cao
Block nhĩ thất (AV) cấp 2 với một tỷ lệ P / QRS lệ là 3:1 hoặc cao hơn , tạo ra một tỷ lệ thất rất chậm. Không giống như các block AV cấp độ 3, vẫn có một số mối quan hệ giữa các sóng P và phức hợp QRS.
Điện tâm đồ chẩn đoán block nhánh trái sau (LPFB)
Xung động lan truyền đạo trình dưới, chậm hơn bình thường, dẫn đến tăng thời gian đỉnh sóng R trong aVF.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành bên (STEMI)
MI thành bên mở rộng ra phía trước, bên dưới hoặc sau cho thấy một vùng lớn hơn của cơ tim, có nguy cơ với tiên lượng xấu.
