- Trang chủ
- Thông tin
- Chẩn đoán và điều trị theo y học hiện đại
- Khó thở cấp: đánh giá lâm sàng và chỉ định can thiệp
Khó thở cấp: đánh giá lâm sàng và chỉ định can thiệp
Đánh giá hô hấp gắng sức bởi quan sát lặp lại các yếu tố lâm sàng tần số, biên độ và dạng hô hấp; tìm kiếm dấu hiệu sử dụng cơ hô hấp phụ và những đặc điểm của suy kiệt hô hấp.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Cần phải điều chỉnh lại ngay
Như trong phần quá trình đánh giá ABCDE, xác định và điều trị để điều chỉnh lại ngay lập tức khi có:
Tắc nghẽn đường thở.
Tràn khí màng phổi áp lực.
Phản vệ
Loạn nhịp kèm với thương tổn tim.
Chuyển chuyên khoa nếu như cần thiết và lặp lại đánh giá lại sau khi can thiệp.
Đánh giá sự gắng sức và sự cân bằng giữa thông khí và khí máu
Đây là vấn đề cơ bản để đánh giá tổn thương hô hấp cấp và cần được đánh giá lại thường xuyên để theo dõi tiến triển và đánh giá hiệu quả của các can thiệp.
Đánh giá hô hấp gắng sức bởi quan sát lặp lại các yếu tố lâm sàng tần số, biên độ và dạng hô hấp; tìm kiếm dấu hiệu sử dụng cơ hô hấp phụ và những đặc điểm của suy kiệt hô hấp. Theo dõi SpO2 trong tất cả các bệnh nhân và tiến hành phân tích khí máu nếu như có bất kì đặc điểm nào sau đây xuất hiện:
Cần thiết hỗ trợ đường thở và thông khí.
SpO2 <92% (hoặc không đáng tin cậy), xanh tím trung ương hoặc đòi hỏi thở O2 liều cao.
Các đặc điểm tăng CO2 máu: lơ mơ, lú lẫn hoặc rung vỗ cánh.
Suy hô hấp nặng hoặc kéo dài.
Bệnh cảnh COPD và/hoặc suy hô hấp type 2 mạn tính.
Hít khói thuốc lá (carboxyhaemoglobin)
Nhiễm toan chuyển hóa hoặc tăng thông khí tự phát được nghĩ đến.
Sử dụng SpO2 ± PaO2 để đánh giá sự cân bằng trong oxy hóa máu.
Điều chỉnh lại giảm oxy máu qua cung cấp O2. Hiệu chinh lại nồng độ O2 thở vào (FiO2) nhỏ nhất đảm bảo được SpO2 mục tiêu:
94-98% ở những bệnh nhân trước đó khỏe mạnh.
SpO2 ở mức cơ bản bình thường ở những bệnh nhân giảm oxy máu mạn tính. Theo dõi sát FiO2 để duy trì SpO2 mục tiêu.
Sử dụng PaCO2 để đánh giá cân bằng trong thông khí.
Phân biệt suy hô hấp cấp và cấp trên nền mạn ở những trường hợp tăng CO2 máu còn bù mạn.
Tìm kiếm các yếu tố thuận nghịch góp phần vào tình trạng suy hô hấp, ví dụ co thắt phế quản, giảm đau, an thần, các chất ức chế hô hấp. Cảnh giác đến mất trung tâm nhận cảm hạ oxy máu ở những bệnh nhân bị suy hô hấp type 2 mạn tính đã được cung cấp O2, nhưng cần nghĩ đến nguyên nhân thay thế, ví dụ suy kiệt hô hấp, tắc nghẽn đường thở, nếu bệnh nhân có biểu hiện khó thở hoặc gia tăng gắng sức hô hấp đáng kể.
Chuyển đơn vị chăm sóc tích cực và cân nhắc đến hỗ trợ hô hấp, ví dụ thông khí không xâm nhập hoặc đặt nội khí quản và thông khí cơ học nếu như có bất kỳ đặc điểm sau:
Suy kiệt hô hấp đe dọa.
Suy hô hấp cấp hoặc cấp/mạn không cải thiện với những phương pháp trên.
Tăng PaCO2 tiến triển.
SpO2 < 90% hoặc PaO2 < 8kPa mặc dù có sự hỗ trợ hô hấp tối đa.
Tăng FiO2 tiến triển đòi hỏi phải duy trì SpO2 mục tiêu.
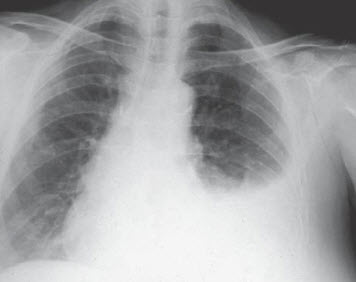
Đặc điểm lâm sàng/XQ ngực của phù phổi
Chẩn đoán phù phổi nếu như có hình ảnh trên XQ ngực đặc trưng kèm theo ran ẩm nổ ± ran rít 2 pha.
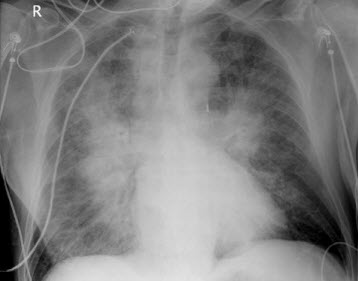
Hình. Suy thất trái. Chú ý đến bóng mờ quanh rốn phổi (đôi cánh dơi), các tĩnh mạch thùy trên giãn và nổi rõ các đường kerley B ở đáy phổi, tất cả các đặc trưng của phù phổi. Cũng có hình ảnh bóng tim lớn.
Khó khăn có thể xuất hiện khi XQ ngực không thể chẩn đoán (ví dụ trong giai đoạn sớm hoặc ở những trường hợp nhẹ) và các dấu hiệu khi nghe tương tự với những bệnh cảnh khác (ví dụ xơ hóa phổi, viêm phổi 2 bên). Trong những trường hợp đó, tìm kiếm bằng chứng hỗ trợ cho chẩn đoán suy tim bao gồm:
Phù mắt cá chân tiến triển/khó thở khi gắng sức, khó thở phải ngồi.
Dấu hiệu của quá tải dịch: Phù ngoại vi, tăng JVP.
Bệnh tim trước đó, ví dụ suy thất trái, bệnh lý van tim, rối loạn nhịp cấp.
Có bệnh lý COPD nền
Xem thêm đánh giá bổ sung khó thở cấp ở bệnh nhân COPD nếu như bệnh nhân có COPD đã được biết hoặc nghi ngờ.
Khi chưa được chấn đoán trước đó, nghĩ đến COPD ở bất kỳ bệnh nhân nào có tiền sử hút thuốc lá và có dấu hiệu:
Đặc điểm lâm sàng hoặc XQ ngực của tình trạng tăng ứ khí, hoặc,
Khó thở khi gắng sức mạn tính kèm theo khò khè và/hoặc ho đờm kéo dài.
Ran rít toàn bộ với giảm cung lượng đỉnh
Xem thêm đánh giá cơn hen cấp chi tiết ở những bệnh nhân hen đã biết hoặc có biểu hiện:
Ran rít toàn bộ 2 phế trường, hoặc,
Giảm lưu lượng dòng thở đỉnh (PEFR).
Cân nhắc đến những nguyên nhân gây khó thở cấp khác, ví dụ tràn khí màng phổi hoặc thuyên tắc phổi, nếu như không có biểu hiện nào ở trên.
Nghĩ đến bệnh cảnh hen đầu tiên (và chuyển đến phần đánh giá chi tiết đợt cấp hen phế quản) nếu như có ran rít lan tỏa 2 phế trường mà không có bằng chứng COPD, phản vệ hoặc phù phổi. Đánh giá với test nhật ký chức năng phổi (PFTs) ± PEFR sau khi ổn định được đợt cấp.
Nguyên nhân gây toan và kiềm chuyền hóa
Toan chuyển hóa (HCO3- thấp)
Có tăng khoảng trống anion:
Toan lactic, ví dụ giảm oxy máu, shock, nhiễm trùng huyết, nhồi máu.
Toan cetone (đái tháo đường, đói ăn kéo dài, sử dụng rượu quá mức).
Suy thận.
Ngộ độc (aspirin, methanol, ethylene glycol).
Có khoảng trống anion bình thường:
Toan ống thận.
Tiêu chảy.
Nuốt Ammonium chloride.
Suy thượng thận.
Kiềm chuyển hóa (HCO3- cao)
Nôn.
Thải kali, ví dụ các thuốc lợi tiểu.
Hội chứng Cushing’s.
Hội chứng Conn’s (Cường aldosterone nguyên phát).
Bằng chứng nhiễm trùng hô hấp (RTI)
Khi không nghĩ đến tình trạng nào ở trên, đến mục đánh giá chi tiết nhiễm trùng hô hấp nếu như có bất kỳ đặc điểm nào sau đây:
Ho đờm mủ mới xuất hiện hoặc gia tăng lường đờm mủ.
Nhiệt độ > 38°C hoặc < 35°C.
Bệnh cảnh cấp tính với vã mồ hôi, run và đau mỏi cơ.
Dấu hiệu lâm sàng/XQ ngực của đông đặc phổi với tăng WBC/CRP.
Bất thường chẩn đoán trên XQ ngực
XQ ngực có thể nhạy hơn thăm khám lâm sàng trong việc phát hiện một số bất thường phổi, ví dụ tràn khí màng phổi, tràn dịch màng phổi hoặc xẹp thùy phổi.
Nếu như bệnh nhân có xẹp thùy phổi, cân nhắc làm những xét nghiệm chuyên sâu, ví dụ nội soi phế quản để loại trừ nguyên nhân tắc nghẽn ở đoạn gần.
Nếu như hình ảnh trên phim XQuang ngực không đặc hiệu hoặc không chắc chắn, tiếp tục quá trình chẩn đoán và xâu chuỗi các dấu hiệu lâm sàng. Cân nhắc các xét nghiệm hình ảnh khác, ví dụ CT ngực, hoặc chuyển chuyên khoa hô hấp nếu chẩn đoán không chắc chắn.
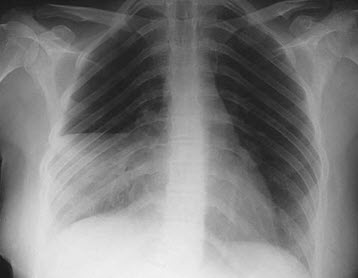
Hình. Viêm thùy giữa phổi phải.
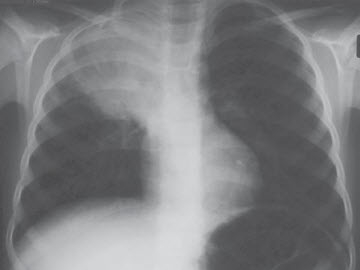
Hình. Viêm thùy trên phổi phải với hình ảnh khí nội phế quản.
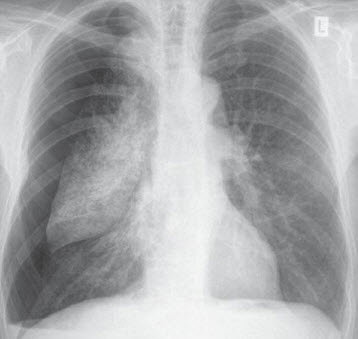
Hình. Tràn khí màng phổi phải.
Hình. Tràn dịch màng phổi trái.
Thay đổi thiếu máu trên ECG
Khó thở có thể là bệnh cảnh chủ yếu của thiếu máu/nhồi máu cơ tim. Nếu như có bằng chứng thiếu máu cục bộ rõ ràng trên ECG và không có nguyên nhân nào rõ ràng thay thế cho tình trạng khó thở.
Kết qủa khí máu cho thấy nhiễm toan chuyển hóa nguyên phát với PaO2 bình thường
Xác định nhiễm toan chuyển hóa bằng phân tích khí máu. Nếu có, tìm kiếm nguyên nhân nền:
Thăm khám tìm bằng chứng của sốc hoặc nhồi máu mạc treo.
Xét nghiệm nước tiểu tìm glucose và ketones.
Kiểm tra Urê và điện giải.
Đo nồng độ glucose tĩnh mạch, lactate và salicylate.
Tính khoảng trống anion.
Không chỉ góp phần vào khó thở một cách đơn độc đối với nhiễm toan chuyển hóa nếu như có bằng chứng thiếu oxy máu.
Lâm sàng nghĩ đến thuyên tắc phổi hoặc giảm oxy máu không giải thích được
Thuyên tắc phổi là một chấn đoán khó khăn. Thăm khám thực thể, XQ ngực, khí máu và ECG đều không hoàn toàn đáng tin cậy. Đánh giá thuyên tắc phổi ở bất kỳ bệnh nhân nào có khó thở cấp và bất kỳ dấu hiệu nào sau đây:
Yếu tố nguy cơ có liên quan, ví dụ bệnh lý ác tính hoạt động, phẫu thuật gần đây hoặc bất động kéo dài.
Dấu hiệu hoặc triệu chứng huyết khối tĩnh mạch sâu (DVT).
Ho ra máu.
Không có giải thích thay thế rõ ràng nào khác.
Ở những bệnh nhân cần tiến hành xét nghiệm hình ảnh để loại trừ thuyên tắc mạch phổi thì chụp mạch phổi với CT cho độ nhạy cao hơn là quét thông khí/tưới máu và có thể phát hiện được một chấn đoán thay thế nào khác.
Thang điểm Wells (PE) (biến đổi lâm sàng và điểm)
Triệu chứng và dấu chứng của DVT*: 3
Không có chẩn đoán nào thích hợp hơn PE: 3
Nhịp tim >100 lần/phút: 1.5
Bất động hoặc phẫu thuật trong vòng 4 tuần trước đó: 1.5
Tiền sử DVT/PE: 1.5
Ho ra máu: 1
Bệnh lý ác tính hoạt động (điều trị trong 6 tháng cuối hoặc chăm sóc giảm nhẹ): 1
Điểm > 4: khả năng PE; < 4: ít khả năng PE
*ít nhất có phù chân và đau khi ấn tĩnh mạch sâu; (dấu chứng trên lâm sàng).
Bài viết cùng chuyên mục
Mất điều hòa cơ thể: phân tích để chẩn đoán và điều trị
Mất điều hòa bao gồm tay vụng về, dáng đi bất thường hoặc không ổn định và rối loạn vận ngôn, nhiều bất thường vận động được thấy trong rối loạn chức năng tiểu não.
Rung giật nhãn cầu: phân tích triệu chứng
Rung giật nhãn cầu có thể liên quan đến những bất thường của hệ thần kinh trung ương hoặc ngoại biên, mặc dù trong nhiều trường hợp, nguyên nhân chính xác có thể không được xác định.
Lú lẫn mạn tính: đánh giá về tình trạng lâm sàng
Thực hiện CT sọ não ở mỗi bệnh nhân biểu hiện lú lẫn mãn tính. Nó có thể giúp phát hiện được các nguyên nhân hồi phục được như xuất huyết dưới nhện, hoặc não úng thủy áp lực bình thường hoặc gợi ý các yếu tố nguyên nhân gây bệnh như bệnh mạch máu.
Tăng Creatinin: phân tích triệu chứng
Creatinine tăng cao là do suy thận và có thể được chia thành ba nhóm, trước thận, bệnh thận nội tại và sau thận. Chúng cũng có thể được chia thành các nguyên nhân cấp tính (vài ngày đến vài tuần) và mãn tính.
Rụng tóc: đánh giá đặc điểm
Rụng tóc có thể được phân loại theo biểu hiện lâm sàng, nghĩa là, theo việc rụng tóc là cục bộ hay toàn thể, ngoài ra, việc phân loại có thể dựa trên bệnh lý của tình trạng gây rụng tóc.
Trầm cảm: phân tích để chẩn đoán và điều trị
Để được chẩn đoán mắc bệnh trầm cảm, bệnh nhân phải trải qua năm triệu chứng trở lên và phải có tâm trạng chán nản và hoặc giảm hứng thú trong 2 tuần.
Đau thắt lưng: phân tích bệnh cảnh lâm sàng
Thông qua tiền sử và thăm khám lâm sàng kèm theo chụp hình ảnh cột sống rất quan trọng để xác định xem bệnh nhân đau thắt lưng có bệnh học nghiêm trọng và/ hoặc có thể chữa trị được hay không.
Chảy máu trực tràng: phân tích triệu chứng
Đánh giá ban đầu nên xác định mức độ nghiêm trọng và sự ổn định huyết động của bệnh nhân và xác định nguồn gốc của chảy máu là đường tiêu hóa trên hoặc dưới về bản chất.
Ho ra máu, chẩn đoán và điều trị
Các động mạch phế quản xuất phát từ động mạch chủ hoặc động mạch liên sườn và mang máu dưới áp lực của hệ thống vào đường hô hấp, mạch máu, rốn phổi, và màng phổi tạng
Khó nuốt: đánh giá các triệu chứng lâm sàng
Nếu không có nguyên nhân nào được xác định trên nội soi tiêu hóa trên, hội chẩn với chuyên gia tiêu hóa để đánh giá bổ sung cho rối loạn vận động, như nuốt barium hoặc đo áp lực thực quản có thể cần thiết.
Nôn ra máu: đánh giá tình trạng lâm sàng
Mọi bệnh nhân nôn ra máu có các dấu hiệu của shock hoặc có bằng chứng bệnh nhân vẫn đang chảy máu, nên tiến hành nội soi cấp cứu sau khi đã hồi sức đầy đủ cho bệnh nhân.
Viêm họng: phân tích triệu chứng
Viêm họng bao gồm nhiều loại nguyên nhân, nhưng phổ biến nhất ở những người có khả năng miễn dịch bình thường là viêm họng nhiễm trùng cấp tính, chủ yếu là do virus.
Đau mắt đỏ: phân tích triệu chứng
Nguyên nhân chính của đau mắt đỏ là do nhiễm trùng hoặc chấn thương đối với các cấu trúc giải phẫu khác nhau của mắt, bệnh mô liên kết hoặc bệnh mắt nguyên phát cũng có thể biểu hiện bằng mắt đỏ.
Đau nhiều cơ: phân tích triệu chứng
Một số tình trạng có thể dẫn đến đau đa cơ. Các nguyên nhân phổ biến nhất là đau đa cơ do thấp khớp và các tình trạng viêm. Trong nhiều trường hợp, nguyên nhân chính xác là không rõ.
Sa sút trí tuệ: phân tích để chẩn đoán và điều trị
Sa sút trí tuệ là một hội chứng hơn là một căn bệnh, nguyên nhân và sinh lý bệnh có thể khác nhau rất nhiều, hầu hết các loại sa sút trí tuệ phổ biến hơn đều tiến triển.
Tăng huyết áp: phân tích triệu chứng
Không xác định được nguyên nhân được cho là mắc tăng huyết áp nguyên phát, có một cơ quan hoặc khiếm khuyết gen cho là tăng huyết áp thứ phát.
Thăm khám bệnh nhân suy dinh dưỡng
Trên cơ sở bệnh sử và kết quả khám sức khỏe, bệnh nhân được xếp theo 3 loại là dinh dưỡng tốt, suy dinh dưỡng trung bình hoặc nghi ngờ và suy dinh dưỡng nặng.
Chóng mặt choáng váng: phân tích đặc điểm khởi phát
Bệnh nhân choáng váng liên tục qua vài tuần hoặc choáng váng không cải thiện nếu đang tiếp tục điều trị thì không chắc bệnh nhân có chóng mặt thật sự. Do đó cần hướng đến bác sỹ tai mũi họng để đánh giá thêm.
Sốt và tăng thân nhiệt
Sốt là một triệu chứng cung cấp thông tin quan trọng về sự hiện diện của bệnh, đặc biệt là nhiễm trùng và những thay đổi trong tình trạng lâm sàng của bệnh nhân
Viêm thận bể thận trong chẩn đoán và điều trị
Beta lactam tĩnh mạch và một thuốc nhóm Aminoglycosid là lực chọn ban đầu khi chưa có kháng sinh đồ, Ở cơ sở ngoại trú có thể điều trị bằng Trimethoprim sulfamethoxazol
Chóng mặt và choáng váng: các nguyên nhân
Thỉnh thoảng, thay đổi ý thức thoáng qua hay khiếm khuyết thần kinh khu trú được mô tả như là choáng váng. Tuy nhiên hầu hết bệnh nhân với choáng váng có chóng mặt, đau đầu nhẹ, muốn xỉu/ cảm giác mất thăng bằng.
Cổ trướng: phân tích triệu chứng
Cổ trướng là do giãn động mạch ngoại vi ở bệnh nhân xơ gan, tăng áp tĩnh mạch cửa gây ra tăng áp lực xoang, gây ra sự giãn động mạch nội tạng và ngoại biên qua trung gian oxit nitric.
Đột quỵ: phân tích triệu chứng
Đột quỵ được định nghĩa là tình trạng thiếu hụt thần kinh cấp tính kéo dài hơn 24 giờ. Các vấn đề kéo dài dưới 24 giờ được gọi là cơn thiếu máu não thoáng qua.
Nguyên tắc chăm sóc rối loạn ở người già (lão khoa)
Dấu hiệu bệnh thường không điển hình ở bệnh nhân cao tuổi. Một rối loạn trong một hệ thống cơ quan có thể dẫn đến các triệu chứng trong bối cảnh đan xen, đặc biệt là bị ảnh hưởng bởi bệnh từ trước.
Phát ban toàn thân cấp: đánh giá các triệu chứng lâm sàng
Nhập viện cho bất kỳ các bệnh nhân có tình trạng đỏ da nhiều, đánh giá và cần tiến hành hội chẩn da liễu ngay. Điều trị sau đó dựa vào chấn đoán chính xác và được hướng dẫn bởi đánh giá của chuyên gia da liễu.
