- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Đái tháo đường: hướng dẫn chẩn đoán và điều trị nội khoa
Đái tháo đường: hướng dẫn chẩn đoán và điều trị nội khoa
Đái tháo đường, là tình trạng tăng đường huyết mạn tính, đặc trưng bởi những rối loạn chuyển hoá carbohydrat, có kèm theo rối loạn chuyển hóa lipid và protein.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Trên toàn thế giới, tỷ lệ mắc bệnh tiểu đường loại 2 được ước tính là 6,4 phần trăm ở người trưởng thành, thay đổi từ 3,8 đến 10,2 phần trăm theo khu vực; tỷ lệ bệnh tiểu đường không bị phát hiện có thể lên tới 50% ở một số khu vực.
Bệnh tiểu đường loại 2 chiếm hơn 90 phần trăm bệnh nhân mắc bệnh tiểu đường. Do các bệnh liên quan đến vi mạch và vĩ mô liên quan, ít nhất một nửa trong số đó có liên quan đến các biến chứng như nhồi máu cơ tim, đột quỵ, bệnh thận giai đoạn cuối, bệnh võng mạc và bệnh chân loét. Nhiều yếu tố khác cũng góp phần vào tác động của bệnh tiểu đường đến chất lượng cuộc sống và kinh tế. Bệnh tiểu đường có liên quan đến tỷ lệ mắc bệnh tình cảm cao và ảnh hưởng xấu đến việc làm, vắng mặt và năng suất làm việc.
Các khuyến nghị liên quan đến sàng lọc bệnh nhân không có triệu chứng cho bệnh đái tháo đường týp 2. Sàng lọc phụ nữ mang thai cho bệnh tiểu đường thai kỳ và đánh giá bệnh nhân có các dấu hiệu và triệu chứng của bệnh tiểu đường (chứng chảy nước mắt, đa niệu, mờ mắt, dị cảm hoặc giảm cân không giải thích được) được thảo luận riêng. Ngoài ra, việc phòng ngừa bệnh tiểu đường loại 2 ở những bệnh nhân bị suy yếu dung nạp glucose (IGT) được thảo luận riêng.
Đái tháo đường là tình trạng tăng đường huyết mạn tính đặc trưng bởi những rối loạn chuyển hoá carbohydrat, có kèm theo rối loạn chuyển hóa lipid và protein do giảm tuyệt đối hoặc tương đối tác dụng sinh học của insulin và/hoặc tiết insulin.
Phân loại
Đái tháo đường typ 1: do bệnh tự miễn dịch: các tế bào p tuyến tụy bị phá hủy bởi chất trung gian miễn dịch, sự phá hủy này có thể nhanh hoặc chậm. Tiến triển nhanh gặp ở người trẻ < 30 tuổi, triệu chứng lâm sàng rầm rộ khát nhiều, uống nhiều, sút cân, mệt mỏi. Xuất hiện các tự kháng thể kháng đảo tụy (ICA: islet cell autoantibodies), tự kháng thể kháng insulin và tự kháng thể kháng GAD (gluctamic acid decarboxylase) trong 85 - 90% trường hợp. Biến chứng cấp tính hay gặp là hôn mê nhiễm toan ceton. Điều trị bắt buộc phải điều trị bằng insulin, tỉ lệ gặp < 10%. Thể tiến triển chậm hay gặp ở người lớn, gọi là đái tháo đường tự miễn dịch tiềm tàng ở người lớn (LADA: latent autoimmune diabetes in adults).
Đái tháo đường typ 2: đái tháo đường typ 2 trước đây được gọi là đái tháo đường không phụ thuộc insulin, đái tháo đường ở người lớn, bệnh có tính gia đinh. Đặc trưng của đái tháo đường typ 2 là kháng insulin đi kèm với thiếu hụt insulin tương đối. Tuổi > 30 tuổi, triệu chứng lâm sàng âm thầm, thường phát hiện muộn. Biến chứng cấp tính hay gặp là hôn mê tăng áp lực thẩm thấu. Có thể điều trị bằng chế độ ăn, thuốc uống và/hoặc insulin. Tỉ lệ gặp 90 - 95%.
Đái tháo đường thai kì: đái tháo đường thai kì là tình trạng rối loạn dung nạp đường huyết xảy ra trong thời kì mang thai.
Các tình trạng tăng đường huyết đặc biệt khác: giảm chức năng tế bào beta do khiếm khuyết gen: MODY 1, MODY 2, MODY 3, đái tháo đường ti lạp thể, giảm hoạt tính insulin do khiếm khuyết gen.
Bệnh lí tuyến tụy: viêm tụy, xơ, sỏi tụy, ung thư tụy,... Một số bệnh nội tiết: to các viễn cực, hội chứng Cushing,... do thuốc, hóa chất, do nhiễm khuẩn.
Chẩn đoán xác định
Theo khuyến cáo của Hiệp hội Đái tháo đường Hoa Kỳ (ADA) năm 2010, dựa vào 1 trong 4 tiêu chuẩn
(1). HbA1c ≥ 6,5%. Xét nghiệm phải được làm ở labo sử dụng phương pháp chuẩn.
(2). Đường máu đói Go ≥ 7.0 mmol/ L ( ≥ 126 mg/dL).
Đường máu đói Go đo khi đã nhịn không ăn ít nhất 8 giờ.
(3). Đường máu 2 giờ trong nghiệm pháp dung nạp glucose G2 ≥ 11,1 mmol/L ( ≥ 200 mg/dL).
Nghiệm pháp dung nạp glucose phải được thực hiện theo đúng mô hình của Tổ chức Y tế Thế giới WHO, sử dụng 75 gam glucose.
(4). Đường máu bất kỳ ≥ 11,1 mmol/L ( ≥200 mg/dL) trên bệnh có triệu chứng của đái tháo đường cổ điển.
Tiền đái tháo đường:
(1). HbA1c từ 5,7 đến 6,4 %.
(2). Rối loạn glucose lúc đói (impaired fasting glucose, IFG), với đường máu đói Go từ 5,6 – 6,9 mmol/L (100 – 125 mg/dL) và
(3). Rối loạn dung nạp glucose, RLDNG (impaired glucose tolerance, IGT), Đường máu 2 giờ trong nghiệm pháp dung nạp glucose G2 đo trong mức từ 7,8 – 11 mmol/L (140 – 199 mg/dL).
Hai điểm cần lưu ý trong tiền đái tháo đường:
(1). Nồng độ glucose máu tuy đã tăng cao hơn bình thường, nhưng chưa đủ mức để chẩn đoán đái tháo đường và
(2) Đã có xuất hiện tình trạng đề kháng insulin, nghĩa là insulin tác dụng không còn hiệu quả.
Theo tiêu chuẩn chẩn đoán của Tổ chức Y tế Thế giới năm 1998
Đường huyết (glucose máu - GM) lúc đói > 1,26g/l = 7,0mmol/l (ít nhất 2 lần).
GM làm bất kì thời điểm nào s 2g/l = 11 mmol/l có kèm theo các triệu chứng lâm sàng hoặc GM sau 2 giờ làm nghiệm pháp tăng đường huyết > 11,1mmol/l.
Nếu 1,1 g/l < GM < 1,26g/l: cần làm nghiệm pháp dung nạp glucose đẻ chẩn đoán xác định.
Bảng. Chẩn đoán đái tháo đường hoặc rối loạn dung nạp glucose theo đường huyết mao mạch hoặc tĩnh mạch
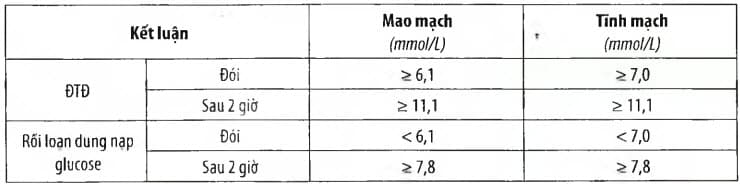
Xét nghiệm cận lâm sàng
Đường huyết: lúc đói, sau ăn 2 giờ.
HbA1c: lần đầu phát hiện và cứ mỗi 3 tháng/1 lần.
Sinh hóa máu: creatin máu, cholesterol, tryglicerid, HDL-C, LDL-C (lúc mới chẩn đoán và sau mỗi 3 tháng).
Tổng phân tích nước tiểu làm thường quy. Microalbumin niệu (sau > 5 năm đối với đái tháo đường typ 1 và ngay tại thời điểm chẩn đoán đối với đái tháo đường typ 2).
Điện tâm đồ: lần đầu phát hiện và mỗi 6 tháng.
Siêu âm Doppler mạch cảnh, mạch chân: lúc mới chẩn đoán, khi nghi ngờ có tổn thương.
Chụp tim phổi: lúc mới chẩn đoán và khi nghi ngờ có tổn thương phổi.
Khám mắt: lúc mới chẩn đoán và sau mỗi năm. Khi có tổn thương mắt: mỗi 3 -6 tháng.
Điều trị
Mục tiêu điều trị
Mục tiêu kiểm soát đường huyết theo ADA, 2010.
HbA1c < 7% được coi là mục tiêu chung cho cả đái tháo đường typ 1 và typ 2.
Glucose máu (GM) lúc đói nên duy trì ở mức 3,9 - 7,2mmol/l (70 - 130mg/dl).
GM sau ăn 2 giờ < 10mmol/l (< 180mg/dl).
Điều trị các yếu tố nguy cơ đi kèm: tăng huyết áp, rối loạn lipid máu (tham khảo phần điều trị biến chứng mạn tính của bệnh nhân đái tháo đường).
Phác đồ điều trị không phải thuốc - tăng đường huyết
Chế độ ăn:
Thực hiện chế độ ăn hợp lí, cân đối các thành phần: glucid 50- 60%, protid 15- 20%, lipid 20 - 30% tổng số calo trong ngày, nên chọn loại thực phẩm có chỉ số tăng đường huyết (GI) thấp, nhiều chất xơ (rau 100 - 200g/bữa), kiêng đồ ngọt. Đái tháo đường typ 2 ăn 3 bữa chính (sáng, trưa, tối), Bệnh nhân đang tiêm insulin có thể chia thành 4 -5 bữa phòng hạ đường huyết.
Hoạt động thể lực:
Tối thiều là 30 phúưngày, 5 ngày/tuần, lưu ý kiểm tra đường huyết, HA, tình trạng tim mạch trước tập. Các loại hình luyện tập đl bộ, bơi lội, cầu lông, leo cầu thang đều được. Nhưng chọn loại nào phải phù hợp với tình hình sức khỏe và biến chứng và bệnh đi kèm của từng người bệnh (lưu ý khi 14mmol/l < đường huyết đói < 5mmol/l không luyện tập), cần tham khảo thêm ý kiến của các thầy thuốc chuyên khoa về hình thức luyện tập và cách theo dõi đường huyết trước và sau tập.
Điều trị bằng insulin
Phác đồ điều trị bằng insulin.
Chỉ định:
Là bắt buộc với đái tháo đường typ 1, đái tháo đường thai kì.
Đái tháo đường typ 2 khi có:
Mất bù do stress, nhiễm trùng, vết thương cấp, tăng đường huyết với tăng ceton máu cấp nặng. Mất cân không kiểm soát được.
Can thiệp ngoại khoa.
Có thai.
Suy gan, thận.
Dị ứng với các thuốc viên hạ đường huyết.
Thất bại với thuốc viên hạ đường huyết.
Chỉ định tạm thời ngay khi có đường huyết tăng cao > 250 - 300mg/dl (14 - 16,5mmol/l), HbA1c > 11%.
Đái tháo đường có hôn mê toan ceton hoặc tăng áp lực thẩm thấu.
Đái tháo đường do bệnh lí tụy: viêm tụy mạn, sau phẫu thuật cắt tụy...
Trong một số trường hợp nhu cầu insulin của bệnh nhân tăng cao: điều trị một số thuốc gây tăng đường huyết (corticoid).
Liều tiêm insulin:
Liều Insulin cần thiết ở những bệnh nhân đái tháo đường typ 1 từ 0,5 -1 ,0UI/kg cân nặng. Liều khởi đầu thường tử 0,4 - 0,5UI/kg/ngày. Liều thông thường 0,6UI/kg, tiêm dưới da 1 - 2 lần trong ngày. Sau đó căn cứ trên kết quả đường huyết tăng hoặc giảm liều insulin từ 1 - 2UI/lần.
Liều insulin ở bệnh nhân đái tháo đường typ 2: bắt đầu từ 0,2UI/kg/ngày. Thường 0,3 - 0,6UI/kg/ngày.
Liều insulin nền 0,1 - 0,2UI/kg.
Vị trí tiêm Insulin (xem phụ lục sơ đồ vị trí tiêm insulin).
Các phác đồ điều trị:
Có nhiều phác đồ điều trị insulin khác nhau. Đối với đái tháo đường typ 1 thường sử dụng phác đồ 2 đến 4 mũi 1 ngày. Đối với đái tháo đường typ 2 ngoài phác đồ như đái tháo đường typ 1 có thể sử dụng thêm phác đồ 1 mũi insulin phối hợp với thuốc viên (Insulatard hoặc lantus).
Đái tháo đường thai kì thường sử dụng phác đồ 1 - 4 mũi/ngày tùy theo nồng độ đường huyết của bệnh nhân. Chỉ sử dụng loại insulin sinh tổng hợp (Actrapid, Mixtard, Insulatard).
Phác đồ 1 mũi insulin: phối hợp thuốc viên điều trị đái tháo đường với 1 mũi insulin tác dụng trung gian hoặc hỗn hợp vào trước bữa ăn tối hoặc một mũi insulin tác dụng trung gian hoặc Glargin vào buổi tối trước khi đi ngủ. Liều 0,1 - 0,2UI/kg.
Phác đồ 2 mũi insulin: thường sử dụng 2 mũi Insulin tác dụng trung gian hoặc insulin hỗn hợp tiêm trước ăn sáng và tối. Chia liều 2/3 trước bữa điểm tâm sáng, 1/3 trước bữa tối. Khi với phác đồ điều trị trên thất bại, chế độ ăn và chế độ sinh hoạt thất thường hoặc khi cần kiểm soát chặt chẽ đường huyết như khi có thai hoặc khi có các bién chứng nặng cần chuyển sang các phác đồ khác với nhiều mũi insulin.
Phác đồ nhiều mũi Insulin: tiêm 3 lần trong ngày: 2 mũi insulin nhanh và 1 mũi bán chậm hoặc 2 mũi insulin bán chậm hoặc insulin nền. Tiêm 4 lần trong ngày: 3 mũi insulin tác dụng nhanh trước 3 bữa ăn và 1 mũi insulin nền loại NPH trước khi ngủ (21 - 22 giờ) hoặc Glargin (lantus).
Bảng. Các loại insulin theo thời gian tác dụng
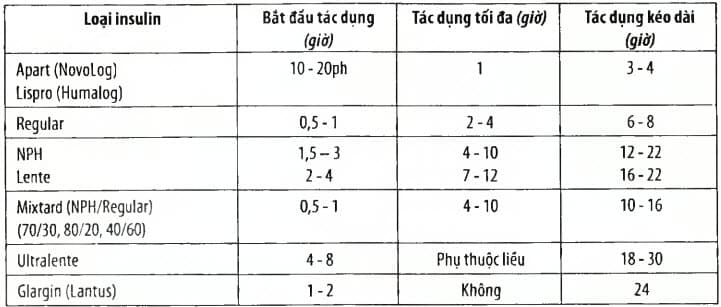
Điều trị bằng thuốc uống
Có các nhóm thuốc sau.
Nhóm thuốc kích thích tụy bài tiết insulin (sulphonylurea):
Các loại sulphonylurea: gliclazid (Diamicron MR 30mg, Diamicron 80mg, Predian 80mg. Glimepirid (Amaryl 2 -4mg). Glibenclamid (Glibenhexal 3,5mg). Gliburid (1,25/2,5/5mg). Glipizid (Glucotrol 5/1 Omg).
Chỉ định: đái tháo đường typ 2 thể trạng trung bình hoặc gầy. Phối hợp với metformin, thiazolidinedion (TZD), acarbose, insulin.
Chống chỉ định: đái tháo đường typ 1, suy thận, suy gan nặng, đái tháo đường nhiễm toan ceton, có thai hoặc dị ứng với sulfolilurea.
Tác dụng phụ: hạ đường huyết, dị ứng, tăng cân.
Liều lượng: gliclazid từ 30 - 120mg/ngày uống trước bữa ăn 15 - 30 phút.
+ Glimepirid từ 2 - 8mg/ngày uống 1 lần trước ăn 15 - 30 phút (uống 1 lần trong ngày).
+ Glibenclamid từ 3,5 - 20mg/ngày chia đều trước mỗi bữa ăn chính 15-30 phút.
Nhóm thuốc làm tăng nhạy cảm insulin ở ngoại vi, giảm đề kháng insulin:
Metformin, thiazolidinedione. Biguanid: thuốc duy nhất còn sử dụng là metformin.
Cơ chế tác dụng: do làm giảm tân tạo glucose ở gan, ức chế hấp thu glucose ở đường tiêu hoá và làm tăng bắt giữ glucose ở cơ vân.
Chỉ định: đái tháo đường typ 2, nhất là bệnh nhân có thừa cân hoặc béo phì.
Chống chỉ định: đái tháo đường typ 1, nhiễm toan ceton, thiếu oxy tổ chức ngoại biên (suy tim, suy hô hấp), suy thận, rối loạn chức năng gan, có thai, chế độ ăn ít calo (để giảm cân), ngay trước và sau phẫu thuật hoặc bệnh nhân > 70 tuổi.
Liều lượng: glucophage viên 500, 850,1000mg; Meglucon viên 850mg. Liều từ 500 - 2500mg/ngày, uống ngay sau bữa ăn.
Tác dụng phụ: các tác dụng phụ trên đường tiêu hoá như chán ăn, buồn nôn, nôn, đầy bụng, tiêu chảy... gặp ở 20% bệnh nhân. Tác dụng phụ này có liên quan đến liều lượng, hay xảy ra khi bắt đầu điều trị và thường là thoáng qua. Có 3 - 5% bệnh nhân phải ngừng thuốc. ít gặp tác dụng phụ gây độc trên da, huyết học. Metformin không gây hạ đường máu. Nhiễm toan lactic thực chất không phải là tác dụng phụ mà thường do không tôn trọng các chống chỉ định như tuổi cao, nghiện rượu, suy gan, suy thận, suy tim hay suy hô hấp.
Thiazolidinedion:
Cơ chế tác dụng: chưa rõ ràng nhưng các tác dụng quan sát được là làm tăng chất vận chuyển glucose (GLUT 1 và GLUT 4). Làm giảm các acid béo tự do. Lảm giảm tân tạo glucose ở gan. Làm tăng biệt hoá các tiền acid béo thành các acid béo. Giống như biguanid, thiazolidinedion (TZD) không gây hạ đường huyết.
Chỉ định: điều trị kết hợp với sulfonylurea hoặc metformin hoặc insulin.
Chống chỉ định: mẫn cảm với thuốc và các thành phần của thuốc, có thai và cho con bú, bệnh gan (enzym ALT lớn hơn 2,5 lần giới hạn cao của bình thường), suy tim.
Liều lượng: pioglitazon (Pioz viên 15mg): liều 15 - 45mg/ngày. Thuốc uống 1 lần trong ngày, xa bữa ăn, có thể uống trước bữa ăn sáng.
Tác dụng phụ: thường gây tăng cân, chù yếu do làm tăng tích trữ mỡ dưới da và một phần do giữ nước. Vì vậy, cần thận trọng khi điều trị TZD cho các bệnh nhân bị suy tim hoặc có bệnh tim, viêm gan hoặc có men gan tăng cao.
Nhóm ức chế enzyme alpha glucosidase làm giảm hấp thu glucose:
Cơ chế tác dụng: thuốc có ảnh hường đến hấp thu glucose: ức chế hấp thu glucose, làm giảm đường huyết sau ăn.
Chỉ định: tăng nhẹ đường huyết sau ăn. Điều trị đơn trị liệu kết hợp với chế độ ăn hoặc phối hợp với thuốc khác.
Liều lượng và cách dùng:
+ Acarbose (Glucobay viên 50 và 10Omg): 50 - 200mg x 3 lần/ngày.
+ Voglibose (Basen viên 0,2 và 0,3mg): 0,2 - 0,3mg x 3 lần/ngày.
+ Miglitol (Gliset viên 25, 50 và 100mg): 75 - 300mg x 3 lần/ngày.
Uống thuốc sau miếng cơm đầu tiên. Bắt đầu bằng liều thấp nhất và tăng dần lên tùy theo đáp ứng với điều trị hoặc mức độ tác dụng phụ.
Tác dụng phụ: buồn nôn, đầy trướng bụng (20 - 30% bệnh nhân uống Glucobay). Cảm giác mót đi ngoài, tiêu chảy (3% bệnh nhân uống Glucobay).
Nhóm Glinld:
Cơ chế tác dụng: thuốc kích thích tế bào beta tuyến tụy tiết insulin. Tác dụng của thuốc giống sulfonylurea nhưng ngẳn hơn và yếu hơn.
Chỉ định: tăng đường huyết sau ăn. uống thuốc 1-10 phút trước bữa ăn, thường là bữa chính.
Liều lượng và cách dùng: meglitinid (Starlix), repaglinid (Prandin, Novonorm viên 1 và 2mg): 0,5 - 4mg/lần, uống 15 phút trước bữa ăn.
Tác dụng phụ: hạ đường huyết.
Nhỏm các thuốc tác dụng trên hệ incretin:
Các thuốc đồng phân GLP-1 (glucagon - like peptide 1)
Cơ chế tác dụng: kích thích tiết insulin khi nồng độ đường huyết tăng lên sau ăn. GLP-1 cũng làm giảm tiết glucagon, làm chậm trống dạ dày và giảm cảm giác ngon miệng. Hậu quả là làm giảm đường huyết sau ăn.
Chỉ định: đái tháo đường typ 2, tăng đường huyết sau ăn.
Liều lượng và cách dùng: thuốc exenatid (Byeta dạng bút tiêm), tiêm dưới da 5 hoặc 10μg, 2 lần/ngày, trước bữa ăn 60 phút.
Tác dụng phụ: buồn nôn gặp ở 15 - 30% bệnh nhân (thường tự hết), hạ đường huyết có thể xảy ra khi dùng cùng thuốc kích thích tiết insulin.
Thuốc ức chế DPP IV:
Cơ chế tác dụng: ức chế enzym phân hủy GLP-1 là DPP IV (dipeptidyl peptidase IV) nhờ đó làm tăng nồng độ và tác dụng của các GLP-1 nội sinh.
Chỉ định: đái tháo đường typ 2, tăng đường huyết sau ăn.
Liều lượng và cách dùng: thuốc sitagliptin (Januvia viên 25, 50 và 100mg). cần chỉnh liều ở bệnh nhân suy thận.
Tác dụng phụ: buồn nôn (nhưng ít hơn so với thuốc đồng phân GLP-1), đau đầu, đau họng.
Đồng phân amylin:
Cơ chế tác dụng: giảm đường huyết sau ăn do ức chế tiết glucagon, làm chậm trống dạ dày, chóng no, tăng GLP.
Chỉ định: đái tháo đường typ 1 và typ 2.
Liều lượng và cách dùng: thuốc pramlintid (Symlin dạng bút tiêm), tiêm dưới da 30μg - 120μg, vào ngay trước các bữa ăn chính, cần giảm liều Insulin khi khởi đầu điều trị phối hợp 2 thuốc nảy.
Tác dụng phụ: nôn, buồn nôn, chán ăn, đau đầu.
Lựa chọn thuốc ban đầu
Đơn trị liệu:
Béo phì, rối loạn lipid máu: chọn nhóm metformin hoặc glitazon hoặc ức chế alpha glucosidase (lưu ý chống chỉ định của từng nhóm thuốc).
Đường huyết lúc đói > 13,7mmol/l, gầy: chọn sulfonylurea hoặc insulin.
Tăng đường huyết sau ăn: chọn nhóm ức chế alpha-glucosldase.
Đường huyết > 16,5mmol/l và/hoặc HbA1c > 10%: điều trị insulin ngay.
Phối hợp thuốc: khi dùng đơn trị liệu không đạt mục tiêu có thể phối hợp như sau:
MET + SU, nếu tăng đường huyết sau ăn thêm ức chế alpha glucosidase. Nếu không đạt mục tiêu thêm insulin trước ngủ (insulin nền hoặc insulin NPH) hoặc chuyển sang tiêm insulin 2 - 4 mũl/ngày.
Ức chế alpha - glucosidase + su + Met.
SU + Met + ức chế alpha - glucosidase.
Met + SU + ức chế alpha - glucosidase + insulin.
(SU: Sulphomylurea; Met: Metformin.)
Điều trị các yếu tố nguy cơ
Tăng huyết áp, rối loạn lipid máu, điều trị các biến chứng...
Phòng bệnh
Phòng bệnh cấp 1 cho những người có nguy cơ cao mắc bệnh đái tháo đường (béo phì, tăng huyết áp, tiền sử gia đình có người bị đái tháo đường, rối loạn lipid máu, phụ nữ có tiền sử đẻ con to > 4kg và < 2,5kg, hút thuốc lá): bằng tư vấn chế độ ăn hợp lí, tăng cường vận động thể lực, khám và làm xét nghiệm máu định kì.
Phòng bệnh cấp 2: phòng làm chậm tiến triển biến chứng cho những người đã mắc bệnh bằng tư vấn chế độ ăn hợp lí, tăng cường vận động thể lực, tuân thủ tốt chế độ điều trị.
Bài viết cùng chuyên mục
Hạ natri máu: chẩn đoán và điều trị hồi sức tích cực
Hạ natri máu, là một rối loạn nướ điện giải, nồng độ natri trong máu hạ gây nên tình trạng giảm áp lực thẩm thấu ngoài tế bào, dẫn tới thừa nước trong tế bào
Bệnh thủy đậu: chẩn đoán và điều trị nội khoa
Virus thủy đậu tăng cường sự lây nhiễm, bằng cách ức chế hệ thống miễn dịch vật chủ, chẳng hạn như giảm biểu hiện phức hợp tương hợp mô học chính.
Ngộ độc cấp thuốc diệt chuột loại muối phosphua kẽm và phosphua nhôm
Phosphua kẽm, phosphua nhôm là các muối có gắn gốc phosphua, gặp nước, và acid clohidric của dạ dày, sẽ xảy ra phản ứng hóa học sinh ra khí phosphin
Viêm màng não do nấm Cryptococcus neoformans: chẩn đoán và điều trị nội khoa
Cần nghĩ đến viêm màng não do nấm Cryptococcus, ở bệnh nhân có viêm kéo dài, chỉ định các xét nghiệm phù hợp, để khẳng định chẩn đoán.
Hội chứng tiêu cơ vân cấp: chẩn đoán và điều trị hồi sức tích cực
Tiêu cơ vân, là một hội chứng trong đó các tế bào cơ vân bị tổn thương, và huỷ hoại dẫn đến giải phóng một loạt các chất trong tế bào cơ vào máu
Hạ đường huyết: chẩn đoán và xử trí cấp cứu
Hạ đường huyết được định nghĩa là đường huyết nhỏ hơn 3 mmol mỗi lít, ở những bệnh nhân nhập viện, nên điều trị đường huyết nhỏ hơn hoặc bằng 4 mmol
Biến chứng thận do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng thận, do đái tháo đường chiếm gần 50 phần trăm các trường hợp suy thận giai đoạn cuối, và là nguyên nhân hàng đầu gây tử vong
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Đột quỵ: chẩn đoán và xử trí cấp cứu trong 3 giờ đầu
Đột quỵ cấp tính, là một vấn đề có thể điều trị khi đảm bảo khẩn cấp chuyên khoa, điều trị bằng thuốc, và chăm sóc đều ảnh hưởng đến sự sống còn và phục hồi
Đau thần kinh tọa: chẩn đoán và điều trị nội khoa
Nguyên nhân thường gặp nhất là do thoát vị đĩa đệm. Điều trị nội khoa là chính. Tuy nhiên, nếu đau kéo dài ảnh hường nhiều đến khả năng vận động, cần xem xét phương pháp phẫu thuật.
Ngộ độc cấp thuốc diệt chuột loại warfarin: điều trị hồi sức tích cực
Hầu hết các loại thuốc diệt chuột warfarin, lượng chính xác rất khó xác định, và hoàn cảnh lâm sàng cũng như loại thuốc được sử dụng để xác định có độc hay không
Phù Quincke dị ứng: chẩn đoán miễn dịch và điều trị
Phù Quincke, đặc trưng bởi tình trạng sưng nề đột ngột, và rõ rệt ở vùng da, và tổ chức dưới da, có cảm giác ngứa.
Sốc giảm thể tích tuần hoàn: chẩn đoán và điều trị cấp cứu
Sốc được là tình trạng thiếu oxy tế bào, và mô, do giảm cung cấp oxy, tăng tiêu thụ oxy, sử dụng oxy không đủ, hoặc kết hợp các quá trình này
Cường cận giáp tiên phát: chẩn đoán và điều trị nội khoa
Yếu, mệt, khát nước, tiểu nhiều, chán ăn, sụt cân, táo bón, buồn nôn, nôn, đau bụng do viêm tụy cấp, nhược cơ.
Bướu nhân tuyến giáp: chẩn đoán và điều trị nội khoa
Nhân giáp là tổn thương dạng khối, khu trú nằm trong tuyến giáp, được phát hiện nhờ cảm nhận của chính bản thân bệnh nhân, hay bác sĩ thăm khám lâm sàng.
Ngộ độc cấp acetaminophen (paracetamol): chẩn đoán và điều trị hồi sức tích cực
Khi uống quá liều acetaminophen, chất chuyển hóa độc là NAPQI tăng lên, vượt quá khả năng trung hòa của glutathion gây độc với gan, thận
Viêm màng hoạt dịch khớp gối mạn: chẩn đoán và điều trị nội khoa
Viêm màng hoạt dịch khớp gối mạn tính không đặc hiệu là bệnh khá thường gặp trên lâm sàng, biểu hiện bời tình trạng sưng đau khớp gối kéo dài, tái phát nhiều lần song không tìm thấy nguyên nhân.
Suy giáp: chẩn đoán và điều trị nội khoa
Suy giáp, là hội chứng đặc trưng bằng tình trạng suy giảm chức năng tuyến giáp, sản xuất hormon tuyến giáp không đầy đủ, so với nhu cầu của cơ thể.
Tăng calci máu: chẩn đoán và điều trị hồi sức tích cực
Trong số tất cả các nguyên nhân gây tăng canxi máu, cường cận giáp nguyên phát, và ác tính là phổ biến nhất, chiếm hơn 90 phần trăm các trường hợp.
Xơ cứng bì hệ thống: chẩn đoán và điều trị nội khoa
Bệnh xơ cứng hệ thống, là một bệnh không đồng nhất, được phản ánh bởi một loạt các cơ quan liên quan, mức độ nghiêm trọng của bệnh.
Viêm màng não tăng bạch cầu ái toan: chẩn đoán và điều trị nội khoa
Các nguyên nhân, gây viêm màng não tăng bạch cầu ái toan, thường do các ấu trùng của các loài giun sán gây nên.
Lupus ban đỏ hệ thống: chẩn đoán miễn dịch và điều trị
Bệnh nhân có thể chỉ co, một vài đặc điểm lâm sàng của lupus ban đỏ hệ thống, có thể giống với các bệnh tự miễn, nhiễm trùng hoặc huyết học khác.
Biến chứng thần kinh do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng thần kinh, biểu hiện ở nhiều dạng khác nhau, thường gặp nhất là biến chứng thần kinh ngoại vi, và biến chứng thần kinh tự động
Cơn nhược cơ nặng: chẩn đoán và điều trị tích cực
Có thể điều trị nhược cơ hiệu quả, bằng các liệu pháp bao gồm thuốc kháng cholinesterase, liệu pháp điều hòa miễn dịch nhanh, thuốc ức chế miễn dịch và phẫu thuật cắt bỏ tuyến ức
Viêm phổi nặng do virus cúm A: chẩn đoán và điều trị hồi sức tích cực
Viêm phổi do virus có nhiều khả năng xảy ra ở trẻ nhỏ và người lớn tuổi, do cơ thể chống lại virus kém hơn, so với những người có hệ thống miễn dịch khỏe mạnh
