- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Hạ kali máu: chẩn đoán và điều trị hồi sức tích cực
Hạ kali máu: chẩn đoán và điều trị hồi sức tích cực
Mức độ nghiêm trọng của các biểu hiện hạ kali máu, có xu hướng tỷ lệ thuận với mức độ, và thời gian giảm kali huyết thanh
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Kali đi vào cơ thể thông qua đường uống hoặc truyền tĩnh mạch, phần lớn được lưu trữ trong các tế bào, sau đó được bài tiết qua nước tiểu. Do đó, giảm lượng ăn vào, tăng sự di chuyển vào các tế bào, hoặc, thường xuyên nhất, làm tăng mất qua nước tiểu, đường tiêu hóa hoặc mồ hôi có thể dẫn đến giảm nồng độ kali huyết thanh.
Lượng kali thường là 40 đến 120 mEq mỗi ngày, phần lớn sau đó được bài tiết qua nước tiểu. Thận có thể hạ thấp bài tiết kali xuống mức tối thiểu 5 đến 25 mEq mỗi ngày với sự suy giảm kali. Vì vậy, giảm lượng ăn một mình hiếm khi gây hạ kali máu đáng kể. Điều này đã được chứng minh trong một nghiên cứu trên những người bình thường, trong đó việc giảm lượng kali xuống 20 mEq mỗi ngày có liên quan đến việc giảm kali huyết thanh từ 4,1 mEq / L ở mức cơ bản xuống 3,5 mEq / L.
Tuy nhiên, một lượng kali thấp có thể góp phần vào mức độ nghiêm trọng của sự suy giảm kali khi một nguyên nhân gây hạ kali máu khác góp phần, chẳng hạn như liệu pháp lợi tiểu.
Hơn 98 phần trăm tổng kali cơ thể là nội bào, chủ yếu ở cơ. Sự phân phối bình thường của kali giữa các tế bào và dịch ngoại bào chủ yếu được duy trì nhờ bơm Na-K-ATPase trong màng tế bào. Tăng hoạt động của bơm Na-K-ATPase và / hoặc thay đổi đường dẫn vận chuyển kali khác có thể dẫn đến hạ kali máu thoáng qua do tăng kali xâm nhập vào tế bào.
Phần lớn kali được lọc tại cầu thận được tái hấp thu ở ống lượn gần và vòng lặp của Henle, trong khi hầu hết kali được bài tiết ra từ ống dẫn của tế bào chính trong ống nối và ống dẫn. Aldosterone đóng vai trò trung tâm trong quá trình này. Sự gia tăng kali huyết tương kích thích sự tiết aldosterone, sau đó làm tăng bài tiết kali một cách thích hợp để đưa kali huyết tương trở lại bình thường.
Giảm bài tiết kali của các tế bào chính - Ảnh hưởng của hạ kali máu và giảm bài tiết kali của các tế bào chính được ít nhất một phần bởi hệ thống aldosterone renin-angiotensin. Hạ kali máu ức chế bài tiết aldosterone, dẫn đến giảm tái hấp thu natri của các tế bào chính. Giảm tái hấp thu natri bởi các tế bào này làm giảm kích thích điện, âm tính đối với bài tiết kali thông qua các kênh kali đỉnh. Ngoài ra, sự suy giảm kali làm tăng giải phóng renin và hình thành angiotensin II toàn thân, từ đó điều hòa giảm các kênh kali bài tiết ở đỉnh, do đó ức chế trực tiếp bài tiết kali. Hạ kali máu cũng kích hoạt cotransporter Na-Cl (NCC) trong các tế bào ống phức tạp ở xa, làm tăng tái hấp thu natri bởi ống lượn xa và làm giảm việc cung cấp natri cho các tế bào nguyên tắc, do đó làm giảm bài tiết kali.
Tăng tái hấp thu kali hoạt động bằng các tế bào xen kẽ loại A – Giảm kali kích hoạt bơm HK-ATPase trong màng đỉnh của các tế bào xen kẽ loại A, nằm liền kề với các tế bào chính trong ống thu thập. Những máy bơm này tái hấp thu kali và tiết ra hydro.
Mặc dù hạ kali máu có thể được gây ra thoáng qua do sự xâm nhập của kali vào các tế bào, nhưng hầu hết các trường hợp là do mất do tiêu hóa hoặc mất qua nước tiểu không được điều trị, ví dụ, do nôn mửa, tiêu chảy hoặc điều trị lợi tiểu.
Thay thế kali chủ yếu được chỉ định khi hạ kali máu là do mất kali, và có sự thiếu hụt đáng kể kali trong cơ thể. Nó cũng được bảo đảm cho điều trị cấp tính trong các rối loạn như tê liệt định kỳ hạ kali máu hoặc nhiễm độc giáp trong đó hạ kali máu là do phân phối lại kali vào các tế bào, thường liên quan đến các triệu chứng quan trọng. Kali được thận trọng trong hạ kali máu phân phối lại do hạ kali máu thoáng qua và việc sử dụng kali có thể dẫn đến tăng kali máu khi quá trình cơ bản được điều chỉnh và kali di chuyển ra khỏi tế bào.
Điều trị tối ưu ở bệnh nhân hạ kali máu do mất kali phụ thuộc vào mức độ nghiêm trọng của thâm hụt kali. Ngoài ra, một số cân nhắc khác nhau được yêu cầu để giảm thiểu mất qua nước tiểu liên tục do điều trị lợi tiểu, hoặc ít thường xuyên hơn đối với chứng cường aldosteron nguyên phát.
Mức độ nghiêm trọng của các biểu hiện hạ kali máu có xu hướng tỷ lệ thuận với mức độ và thời gian giảm kali huyết thanh. Các triệu chứng thường không biểu hiện cho đến khi kali huyết thanh dưới 3.0 mEq / L, trừ khi kali huyết thanh giảm nhanh hoặc bệnh nhân có yếu tố gây ảnh hưởng, chẳng hạn như dễ bị rối loạn nhịp tim do sử dụng digitalis. Các triệu chứng thường giải quyết với sự điều chỉnh hạ kali máu.
Hạ kali máu là một rối loạn điện giải thường gặp trong khoa hồi sức tích cực. Có thể gây tử vong nếu không được xử trí kịp thời.
Kali máu binh thường: 3,5-5mmo/l.
Hạ khi kali máu < 3,5mmol/l.
Chẩn đoán xác định
Dấu hiệu hạ kali máu trên lâm sàng
Yếu cơ (tứ chi, cơ hô hấp...), đau cơ, co rút cơ.
Loạn nhịp tim.
Bụng trướng, giảm nhu động ruột, táo bón, nôn, buồn nôn.
Dấu hiệu hạ kali máu trên điện tim
Có sóng u, sóng T dẹt, ST chênh xuống, QT kéo dài, dấu hiậu nặng trên điện tim: loạn nhịp thất (nhịp nhanh thất, xoắn đỉnh).
Xét nghiệm
Kali máu < 3,5mmo/l.
Chẩn đoán mức độ
Mức độ nhẹ: 2,5mmol/l < kall < 3,5mmol/l. Không có triệu chứng.
Mức độ vừa: kali < 2,5mmol/l (< 3mmol/l nếu đang dùng digoxin). Không có yếu cơ và không có dấu hiệu nặng trên điện tim.
Mức độ nặng: kali < 2,5mmol/l (< 3mmol/l nếu đang dùng digoxin). có yếu cơ hoặc có dấu hiệu nặng trên điện tim.
Nguyên nhân thường gặp
Mất qua thận
Tiểu nhiều do bất cứ nguyên nhân gì.
Đái tháo đường không kiểm soát được.
Hạ magnesi máu, hạ clo máu, tăng calci máu.
Toan ống thận typ 1 hoặc typ 2.
Hội chứng Fanconi, hội chứng Bartter.
Mất qua đường tiêu hóa
Nôn hoặc mất do dẫn lưu qua ống thông dạ dày.
Tiêu chảy.
Dẫn lưu mật, mờ thông hồi tràng, sau phẫu thuật ruột non.
Thụt tháo hoặc dùng thuốc nhuận tràng.
Do thuốc
Lợi tiểu thải kali.
Insulin, glucose, natri bicarbonat.
Cường beta-adrenergic.
Corticoid.
Kháng sinh: aminoglycosid, penicillin, ampidllin, rifampicin, ticarcillin.
Insulin.
Kiềm máu.
Điều trị thiếu hụt vitamin B12 và acid folic.
Lượng kali đưa vào không đủ
Thiếu ăn, nghiện rượu, chế độ ăn kiêng.
Thừa corticoid chuyển hóa muối nước
Cường aldosteron tiên phát (hội chứng Conn), cường aldosteron thứ phát.
Tăng huyết áp ác tính.
Hội chứng Cushing, ung thư thận, u tế bào cạnh cầu thận, uống nhiều cam thảo...
Liệt chu kì Westphal thể hạ kali máu nguyên phát
Thường gặp ở lứa tuổi nhỏ đến < 30 tuổi.
Diễn biến từ vài giờ đến 1 tuần hay gặp vào buổi sáng, tái phát nhiều lần.
Yếu cơ từ nhẹ đến nặng.
Điều trị
Bù kali máu
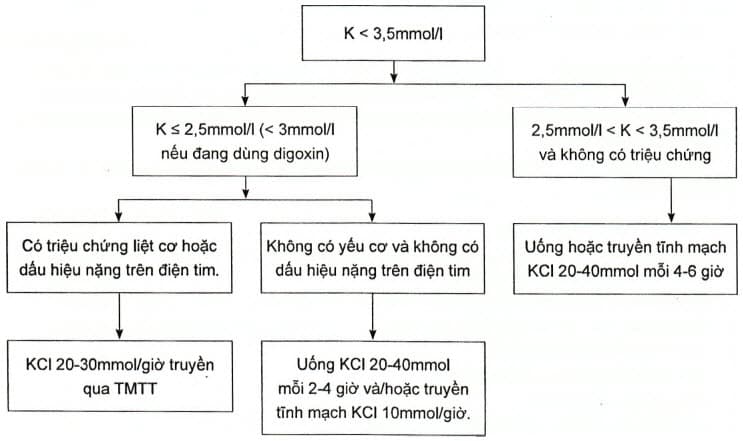
Phác đồ bù kali máu
Theo dõi
Trường hợp hạ kali máu có biến đổi trên điện tim, theo dõi điện tim liên tục trên máy theo dõi cho đến khi điện tim trở về bình thường.
Theo dõi xét nghiệm kali máu. Hạ kali mức độ nặng 3 giờ/lần, mức độ vừa 6 giờ/lần, mức độ nhẹ 24 giờ/lần cho đến khi kali máu trờ về bình thường.
Chú ý
Tránh truyền đường glucose ở bệnh nhân hạ kali máu sẽ gây tăng bài tiết insulin làm giảm kali máu.
Nồng độ kali clorid pha không quá 40mmol/l (3g) nếu dùng đường truyền ngoại biên (phải bù qua đường cathetertĩnh mạch trung tâm).
Tốc độ bù kali clorid không quá 40mmol/giờ (3g).
pH tăng 0,1 tương đương với kali giảm 0,4mmol/l.
1g kali clorid có 13,6g mmol.
Tìm và điều trị nguyên nhân
Phòng bệnh
Bù đủ kali đường uống với những người có nguy cơ hạ kali máu. Thực phẩm và hoa quả có nồng độ kali cao như: khoai tây, chuối, cam và đào.
Bài viết cùng chuyên mục
Viêm tuyến giáp sinh mủ có đau: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp nhiễm khuẩn rất hiếm gặp, nguyên nhân do vi khuẩn, do nấm hoăc ki sinh trùng gây ra, thường xảy ra khi có các yếu tố thuận lợi.
Dị ứng thuốc: chẩn đoán và điều trị nội khoa
Dị ứng thuốc, là phản ứng quá mức, bất thường, có hại cho cơ thể người bệnh khi dùng hoặc tiếp xúc với thuốc, do đã có giai đoạn mẫn cảm.
Bệnh to các viễn cực: chẩn đoán và điều trị nội khoa
Bệnh gặp cả hai giới, thường gặp ở lứa tuổi 20 đến 50, do adenoma của tuyến yên, hiếm gặp do bệnh lý vùng dưới đồi.
Cơn đau quặn thận: chẩn đoán và điều trị cấp cứu
Đau bụng xảy ra khi sỏi bị kẹt trong đường tiết niệu, thường là trong niệu quản, sỏi chặn và làm giãn khu vực niệu quản, gây đau dữ dội
Sốc nhiễm khuẩn: chẩn đoán và điều trị ban đầu
Nhiễm trùng huyết là hội chứng lâm sàng, có các bất thường về sinh lý, sinh học và sinh hóa gây, và phản ứng viêm xảy ra có thể dẫn đến rối loạn chức năng cơ quan và tử vong
Hôn mê: chẩn đoán và xử trí cấp cứu
Hôn mê là một cấp cứu, hành động nhanh chóng là cần thiết để bảo tồn cuộc sống và chức năng não, thường kiểm tra máu và chụp CT não để xác định nguyên nhân
Hạ natri máu: chẩn đoán và điều trị hồi sức tích cực
Hạ natri máu, là một rối loạn nướ điện giải, nồng độ natri trong máu hạ gây nên tình trạng giảm áp lực thẩm thấu ngoài tế bào, dẫn tới thừa nước trong tế bào
Ngộ độc cấp thuốc diệt chuột natri fluoroacetat và fluoroacetamid
Fluoroacetat gây độc bằng ửc chế chu trình Krebs, làm giảm chuyển hóa glucose, ức chế hô hấp của tế bảo, mất dự trữ năng lượng gây chết tế bào
Bệnh quai bị: chẩn đoán và điều trị nội khoa
Bệnh quai bị lây trực tiếp qua hô hấp, ngoài gây sưng đau tuyến nước bọt mang tai, không hoá mủ, ngoài ra còn viêm tuyến sinh dục.
Viêm gan tự miễn: chẩn đoán và điều trị nội khoa
Viêm gan tự miễn, có thể xuất hiện ở mọi lứa tuổi, và ở tất cả các nhóm dân tộc, nhưng nó xảy ra chủ yếu ở phụ nữ.
Xuất huyết tiêu hóa trên: chẩn đoán và điều trị cấp cứu
Chảy máu đường tiêu hóa trên là một trường hợp khẩn cấp phổ biến, với một loạt các triệu chứng thực quản dạ dày tá tràng như nôn máu, phân đen, ít bị thiếu máu
Sốc giảm thể tích tuần hoàn: chẩn đoán và điều trị cấp cứu
Sốc được là tình trạng thiếu oxy tế bào, và mô, do giảm cung cấp oxy, tăng tiêu thụ oxy, sử dụng oxy không đủ, hoặc kết hợp các quá trình này
Nhiễm khuẩn huyết: chẩn đoán và điều trị nội khoa
Tất cả các vi khuẩn có độc tính mạnh, hay yếu đều có thể gây nhiễm trùng huyết, trên cơ địa suy giảm sức đề kháng, hay suy giảm miễn dịch.
Biến chứng tai biến mạch não ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Đái tháo đường làm gia tăng tỉ lệ mắc, tử vong, thường để lại di chứng nặng nề đối với các trường hợp bị tai biến mạch não, nhồi máu não gặp nhiều hơn so với xuất huyết não
Ngộ độc cấp thuốc diệt chuột loại warfarin: điều trị hồi sức tích cực
Hầu hết các loại thuốc diệt chuột warfarin, lượng chính xác rất khó xác định, và hoàn cảnh lâm sàng cũng như loại thuốc được sử dụng để xác định có độc hay không
Ngộ độc cấp hóa chất trừ sâu phospho hữu cơ: điều trị hồi sức tích cực
Thuốc trừ sâu phospho hữu cơ, là một trong hai loại thuốc trừ sâu thuộc nhóm ức chế cholinesterase, đang được sử dụng rộng rãi trong nông nghiệp
Ung thư tuyến giáp: chẩn đoán và điều trị nội khoa
Ung thư tuyến giáp, là ung thư của tế bào biểu mô nang giáp, gồm ung thư thể nhú, ung thư thể nang, ung thư thể kém biệt hóa, hoặc từ tế bào cạnh giáp.
Đái tháo nhạt: chẩn đoán và điều trị nội khoa
Bệnh thường khởi phát ở tuổi thanh niên, nam gặp nhiều hơn nữ, nguyên nhân của bệnh đái tháo nhạt rất phức tạp.
Rắn hổ mang cắn: chẩn đoán và điều trị hồi sức tích cực
Tất cả các bệnh nhân bị rắn hổ cắn, hoặc nghi ngờ rắn hổ cắn, phải được vào viện, tại khoa cấp cứu có máy thở, và có huyết thanh kháng nọc rắn đặc hiệu
Tắc động mạch phổi cấp: do bệnh lí huyết khối tắc mạch
Mục tiêu điều trị tắc động mạch phổi cấp, là giảm nhanh sự tắc nghẽn động mạch phổi, bằng cách làm tan huyết khối, phẫu thuật thuyên tắc hoặc phá vỡ cơ học bằng ống thông
Thoái hoá cột sống: chẩn đoán và điều trị nội khoa
Do cột sống phải chịu đựng nhiều các tải trọng xảy ra liên tục, dẫn tới các biến đổi hình thái gồm các biến đổi thoái hoá ở các đĩa đệm, thân đốt sống và ở các mỏm gai sau và tình trạng hư hại phần sụn.
Xơ cứng bì hệ thống: chẩn đoán và điều trị nội khoa
Bệnh xơ cứng hệ thống, là một bệnh không đồng nhất, được phản ánh bởi một loạt các cơ quan liên quan, mức độ nghiêm trọng của bệnh.
Ngộ độc khí carbon monoxide (CO): chẩn đoán và điều trị hồi sức tích cực
Khí CO là sản phẩm cháy không hoàn toàn của các chất có chứa carbon, nhiễm phổ biến là sử dụng các nhiên liệu có carbon để đốt ở nơi thông khí
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Hội chứng suy hô hấp cấp tiến triển: chẩn đoán và điều trị hồi sức tích cực
Hội chứng suy hô hấp cấp tiến triển, trong đó màng phế nang mao mạch bị tổn thương cấp tính, dẫn đến tình trạng suy hô hấp nặng, không đáp ứng với thở oxy liều cao
