- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Viêm màng não mủ: chẩn đoán và điều trị nội khoa
Viêm màng não mủ: chẩn đoán và điều trị nội khoa
Có nhiều vi khuẩn có thể gây viêm màng não mủ. Tuy nhiên, tần suất mắc của từng chủng vi khuẩn tùy thuộc vào tuổi cũng như một số yếu tố liên quan đến sức đề kháng cơ thể.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Viêm màng não mủ là viêm các khoang dưới nhện do các vi khuẩn sinh mủ. Bệnh diễn biến cấp tính nên được xem như là m ột cấp cứu nội khoa. Chẩn đoán sớm, điều trị tích cực và hợp lí là quan trọng để bệnh nhanh khỏi, ít di chứng và hạ thấp tỉ lệ tử vong. Sử dụng kháng sinh trong viêm màng não mủ là các kháng sinh diệt khuẩn, lựa chọn đầu tiên dựa vào cơ địa bệnh nhân, lâm sàng và các yếu tố dịch tễ học trước khi phân lập được vi khuẩn.
Có nhiều vi khuẩn có thể gây viêm màng não mủ. Tuy nhiên, tần suất mắc của từng chủng vi khuẩn tùy thuộc vào tuổi cũng như một số yếu tố liên quan đến sức đề kháng cơ thể:
Yếu tố tuổi và vi khuẩn phổ biến
0 - 4 tuần: Streptococcus agolactiae, E.coli, Listeria monocytogenes, Klebsiella pneumoniae, Enterococcus spp, Salmonella spp.
4 - 12 tuần: S. agalactiae, E.coli, L.monocytogenes, H. influenzae, S.pneumoniae, N. Meningitis.
3 tháng đến 18 tuổi: H.influenzae, N.meningitis, s.pneumonlae.
18 -5 0 tuổi: S.pneumoniae, N.meningitis, Streptococcus suis
> 50 tuổi: S.pneumoniae, N.meningitis, L.monocytogenes,TK gram (-) hiếu khí.
Các yếu tố khác và vi khuẩn phổ biến
Tổn thương miễn dịch: S.pneumoniae, N.menlngltls, L.monocytogenes, trực khuẩn gram âm hiẽu khí (bao góm cả Pseudomonas aeruginosa).
Vỡ nền sọ: S.pneumoniae, H.influenzae,liên cáu tan máu nhóm A, B.
Chẩn thương sọ não, sau phẫu thuật thần kinh: Staphylococcus aureus (S.aureus), Staphylococcus epidermidis (S.epidermidis), trực khuẩn gram âm hiếu khí (bao gồm cả p. aeruginosa).
Thông dịch não tủy: S.epidermidis, S.aureus, trực khuẩn gram âm hiếu khí (cả p. aeruginosa).
Hạ bạch cầu: Trực khuẩn Gram âm hiếu khí (bao gổm cả p.aeruglnosa), S.aureus.
Chẩn đoán xác định
Dựa vào các triệu chứng lâm sàng và xét nghiệm, đặc biệt xét nghiệm dịch não tủy.
Lâm sàng
Bệnh diễn biến cấp tính với các triệu chứng sau:
Sốt: thường sốt cao 38°c - 39°c, đôi khi sốt rất cao kèm theo rét run, co giật.
Hội chứng m àng não với 3 triệu chứng thường gặp: đau đầu, buồn nôn và nôn, rối loạn tiêu hoá (táo bón, đôi khi tiêu chảy).
Triệu chứng thự c thể: cổ cứng, Kernig (+).
Toàn thân: có thể có một số biểu hiện khác liên quan đến tác nhân gây bệnh: ban xuất huyết do não mô cầu, viêm phổi do phế cầu, viêm nội tâm mạc do tụ cầu vàng.
Trong trường hợp nặng có thể vật vã, lơ mơ và hôn mê.
Xét nghiệm
Dịch não tủy:
là xét nghiệm vừa để chẩn đoán xác định, vừa chẩn đoán nguyên nhân.
Dịch não tủy thường có màu ám khỏi (sớm) hoặc lờ đục như nước dừa hay nước vo gạo.
Xét nghiệm: tăng tế bào từ 100 đến hàng nghìn tế bào/m m 3 với đa số bạch cầu đa nhân (> 80%) và các tế bào bạch cầu thoái hoá (tế bào mủ). Protein thường tăng trên 1g/ml, đường (glucose) thường giảm hoặc chỉ còn vết.
Soi và cấy dịch não tủy có thể phân lập được tác nhân gây bệnh và làm kháng sinh đồ.
Các xét nghiệm khác:
Công thức máu: bạch cầu tăng cao, tỉ lệ bạch cầu đa nhân trung tính thường tăng trên 80%.
Cấy máu, cấy dịch ở các ồ nhiễm trùng như mù tai, nhọt ngoài da, phết tử ban.
Chụp phổi, chụp cắt lớp vi tính (CT scan) và cộng hưởng từ (MRI) sọ não cũng rất cần thiết khi co chỉ định góp phần xác định bệnh lí liên quan tới viêm màng não mủ.
Chẩn đoán nguyên nhân
Có rất nhiều loại vi khuẩn có thể gây viêm màng não mủ, trong đó s.pneumoniae, N.meningitis và H. Influenzae chiếm 80% các trường hợp mắc bệnh.
Phế cầu (S.pneumoniae)
Thường có các ổ nhiễm khuẩn phế cầu kế cận sọ não như viêm tai giữa, viêm tai xương chũm, viêm phổi... hay ở những cơ địa đặc biệt như: nghiện rượu, suy dinh dưỡng, đái tháo đường, bệnh ác tính, bệnh suy giảm miễn dịch, có tổn thương nền sọ và rò rỉ dịch não tùy.
Soi dịch não tùy: cầu khuẩn Gram (+), xếp đôi, có vỏ bọc xung quanh.
Phân lập được vi khuẩn từ máu và dịch não tủy người bệnh.
Não mô cầu (N.meningitis)
Bệnh lây qua đường hô hấp và gây dịch. Trè em và người trẻ là nhóm m ắc bệnh cao nhất.
Viêm màng não do N.meningitis thường đi kèm với nhiễm khuẩn huyết.
Ban xuất huyết hoại tử trên da và có thể có tình trạng sốc.
Soi dịch não tủy: song cầu gram (-).
Phân lập được vi khuẩn từ máu và dịch não tủy người bệnh.
H. Influenzae
Có thể đi kèm với các biểu hiện khác của nhiễm trùng toàn thân như viêm phổi, viêm mủ hầu họng, viêm cơ, nhiễm trùng huyết, viêm tủy xương.
Soi dịch não tủy: cầu trực khuẩn Gram (-).
Phân lập vi khuẩn từ dịch não tùy.
Tụ cầu vàng (S.aureus) và p. aeruginosa
Gây viêm màng não ở những người bệnh sau phẫu thuật thần kinh, chấn thương sọ não, dẫn lưu dịch não tủy, viêm nội tâm mạc.
Streptococcus suis
Thường tiếp xúc lợn ốm, lợn chết hoặc ăn tiết canh, thịt lợn ốm, lợn chết chưa nấu chín.
Biểu hiện lâm sàng: viêm màng não mủ, nhiễm trùng huyết... có thể có xuất huyết dưới da, ban xuất huyết hoại từ lan rộng ở mặt, ngực, tay chân, hoại tử đầu chi.
Nhuộm gram soi trự c tiếp: cầu khuẩn gram dương xếp đôi hoặc xếp chuỗi.
Nuôi cấy, phân lập và làm kháng sinh đồ dịch cơ thể (máu, dịch não tủy...).
Kĩ thuật PCR tìm các yếu tố độc lực đặc hiệu (cps2A, mrp, gapdh, sly, ef...) dương tính.
Chẩn đoán phân biệt
C ác bệnh nhiễm trùng nặng: thương hàn, nhiễm trùng huyết...
Bệnh cảnh lâm sảng của thương hàn hay nhiễm trùng huyết. Tuy nhiên, khó phân biệt khi nhiễm trùng huyết có kèm theo viêm màng não mủ hay ngược lại.
Chẩn đoán dựa vào phân lập được vi khuẩn từ máu.
Viêm màng não do vi khuẩn không gây mủ: lao, giang mai, Leptospira...
Bảng: Kết quả dịch não tủy trong một số xét nghiệm viêm màng não
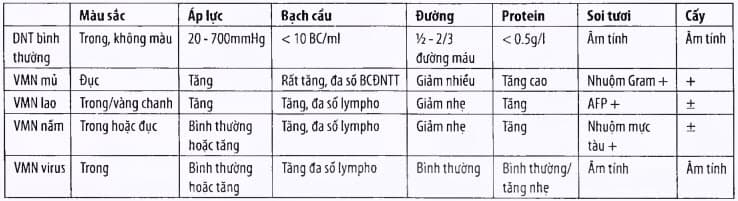
Viêm màng não do virus.
Viêm màng não do kí sinh trùng: dịch não tùy trong, tăng bạch cầu ưa aicid.
Áp xe não, viêm tắc tĩnh mạch não...
Bệnh cảnh áp xe não, tắc mạch não: dấu hiệu thần kinh khu trú...
Chụp CT scan, MRI sọ não phát hiện ổ áp xe, tắc mạch não.
Viêm màng não là một cấp cứu nội khoa, cần được điều trị sớm và tích cực. Kháng sinh có vai trò quan trọng trong điều trị viêm màng não mủ. Nếu điều trị muộn dễ để lại các biến chứng và di chứng nặng nề, nhất là đối với trẻ em.
Nguyên tắc lựa chọn kháng sinh
Càng sớm càng tốt. Sử dụng kháng sinh ngay khi có chẩn đoán.
Hợp lí: dự đoán vi khuẩn để lựa chọn kháng sinh có hiệu quả.
Kháng sinh phải qua được hàng rào máu não.
Kháng sinh diệt khuẩn đạt được nồng độ diệt khuẩn bởi vậy luôn phải dùng đường tĩnh mạch.
Vấn đề lựa chọn kháng sinh ban đầu (khi chưa có kết quả phân lập vi khuẩn) thường phải dựa vào kinh nghiệm, dựa vào lứa tuổi, yếu tố thuận lợi... để dự đoán vi khuẩn và sử dụng kháng sinh phổ rộng.
Khi phân lập được vi khuẩn và có kết quả kháng sinh đồ, chúng ta phải tham khảo kĩ lưỡng trước khi lựa chọn kháng sinh đặc hiệu.
Thời gian điều trị kháng sinh
Thời gian điều trị kháng sinh tùy theo đáp ứng lâm sàng và biến đổi dịch não tùy. Thời gian điều trị trung bình 10-14 ngày. Ngừng kháng sinh khi protein dịch não tùy < 0,5g/l.
Tiêu chuẩn khỏi bệnh: khỏi hoàn toàn khi protein dịch não tủy < 0,4g/l và tế bào dịch não tủy chỉ còn 10 - 20 tế bào/ml.
Điều trị kháng sinh cụ thể
Bảng: Điều trị kháng sinh theo kinh nghiệm dựa vào yếu tố tuổi và một số yếu tố khác
0 - 4 tuần: Ampicillin két hơp với cefotaxim hoặc ampỉcillin kết hợp với aminoglycosid.
4 -12 tuần: Ampicillin kết hợp với cephalosporin thế hệ 3 (C3).
3 tháng đến 18 tuổi: C3 hoặc ampicillin phối hợp với chloramphenicol.
1 8 - 50 tuổi: C3 thêm ampicillln nếu nghi ngờ viêm màng não do L.monocytogens
> 50 tuổi: Ampicillin phối hợp với C3.
Tổn thương miễn dịch: Vancomycin phối hợp với ampicillin, ceftazidim.
Vỡ nén sọ: C3.
Chấn thương sọ não, sau phẫu: Vancomycin phõi hợp với cefepim, vancomycin phối hợp với ceftazidim hoặc vancomycin phối hợp với thuật thán kinh meropenem.
Thông dịch não tủy: Vancomycin phói hợp với cefepim, vancomycin phối hợp với ceftazidim hoặc vancomycin phối hợp với meropenem.
Hạ bạch cầu: Vancomycin phối hợp với ceftazidim hoặc cefepim.
(Cephalosporin thế hệ 3 (C3): Cefotaxim hoặc cettriaxon)
Bảng. Điều trị kháng sinh đặc hiệu
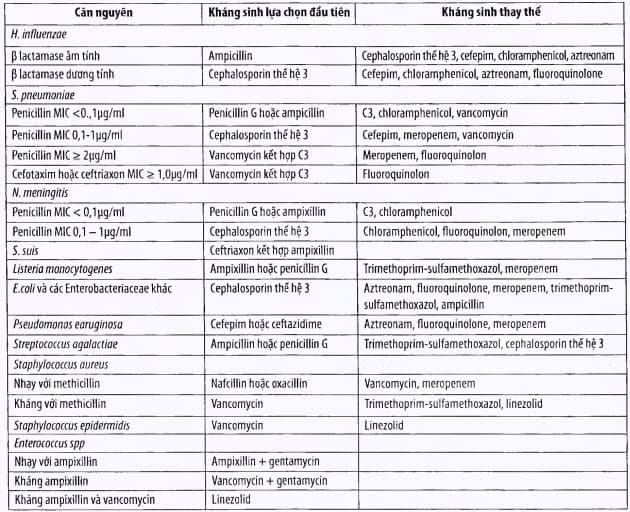
(Cephalosporin thế hệ 3: Cefotaxim hoặc cefthaxon; fluoroquinolon: gatifloxacin, moxifloxacin)
Bảng. Liều kháng sinh khi chức năng han thận bình thường
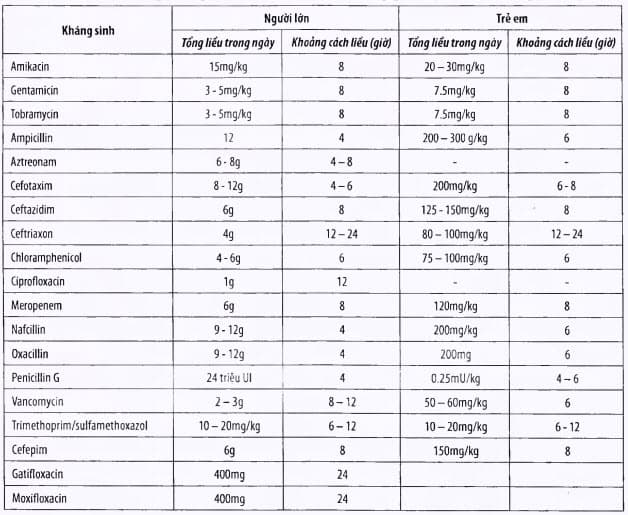
Điều trị hỗ trợ
Bồi phụ nước điện giải và thăng bằng kiềm toan tùy theo tình trạng người bệnh.
Chống co giật bằng diazepam : 0,3m g/kg/lần có thể tiêm nhắc lại nếu cần.
Corticoid: những trường hợp nặng có thể dùng dexam ethason làm giảm nhanh các triệu chứng cơ năng và thực thể.
Liều sừ dụng: 0,4m g/kg/24 giờ chia 4 lần và chỉ dùng trong 4 - 5 ngày.
Đặt ống thông dạ dày để đảm bảo dinh dưỡng nếu bệnh nhân hôn mê.
Theo dõi các biến chứng do viêm màng não gây ra: dày dính màng não, áp xe não, tràn mủ màng cứng, giãn não thất... để sớm giải quyết.
Theo dõi và xử trí suy hô hấp, nhiễm trùng huyết và sốc nhiễm khuẩn: thở oxy, thông khí nhân tạo...
Vệ sinh chống loét.
Tiêu chuẩn khỏi bệnh
Ngừng kháng sinh khi protein dịch não tủy < 0,5g/l.
Khỏi hoàn toàn: protein dịch não tủy < 0,4g/l và tế bào chỉ còn 10 - 20 tế bào/ml.
Bài viết cùng chuyên mục
Rắn lục cắn: chẩn đoán và điều trị hồi sức tích cực
Nọc rắn lục là một phức hợp bao gồm các enzym tiêu protein, acid amin, lipid, các enzym là yếu tố chính thúc đẩy quá trình độc với tế bào, máu và thần kinh
Suy hô hấp cấp: chẩn đoán và điều trị cấp cứu ban đầu
Suy hô hấp xảy ra khi các mạch máu nhỏ, bao quanh túi phế nang không thể trao đổi khí, gặp phải các triệu chứng ngay lập tức, do không có đủ oxy trong cơ thể
Viêm khớp phản ứng: chẩn đoán và điều trị nội khoa
Viêm khớp phản ứng là một bệnh viêm khớp vô khuẩn xuất hiện sau nhiễm khuẩn chủ yếu là nhiễm khuẩn tiết niệu sinh dục, hô hấp, tiêu hóa,... Bệnh gây tổn thương ở khớp và các cơ quan khác như mắt, hệ tiết niệu sinh dục, hệ tiêu hóa…
Suy gan cấp: chẩn đoán và điều trị hồi sức tích cực
Suy gan cấp, xuất hiện sau tác động, đặc trưng bởi vàng da, rối loạn đông máu và bệnh não gan tiến triển, ở bệnh nhân trước đó có chức năng gan bình thường
Viêm khớp thiếu niên tự phát: chẩn đoán và điều trị nội khoa
Tùy theo mỗi thể bệnh mà có triệu chứng lâm sàng và cận lâm sàng khác nhau, ở tất cả các thể, trong đợt tiến triển thường có tình trạng viêm khớp về lâm sàng và xét nghiệm.
Nhiễm khuẩn huyết: chẩn đoán và điều trị nội khoa
Tất cả các vi khuẩn có độc tính mạnh, hay yếu đều có thể gây nhiễm trùng huyết, trên cơ địa suy giảm sức đề kháng, hay suy giảm miễn dịch.
Lupus ban đỏ hệ thống: chẩn đoán miễn dịch và điều trị
Bệnh nhân có thể chỉ co, một vài đặc điểm lâm sàng của lupus ban đỏ hệ thống, có thể giống với các bệnh tự miễn, nhiễm trùng hoặc huyết học khác.
Basedow: chẩn đoán và điều trị nội khoa
Basedow là nguyên nhân gây cường giáp hay gặp nhất, là một bệnh tự miễn, có tính chất gia đình, bệnh thường gặp ở phụ nữ, tuồi 20 đến 50.
Sốc giảm thể tích tuần hoàn: chẩn đoán và điều trị cấp cứu
Sốc được là tình trạng thiếu oxy tế bào, và mô, do giảm cung cấp oxy, tăng tiêu thụ oxy, sử dụng oxy không đủ, hoặc kết hợp các quá trình này
Ngộ độc cấp paraquat qua đường tiêu hóa: chẩn đoán và điều trị hồi sức tích cực
Ngộ độc paraquat tử vong rất cao, trong những giờ đầu đau rát miệng họng, dọc sau xương ức và thượng vị, viêm, loét, trợt miệng, họng, thực quản xuất hiện sau nhiều giờ
Cơn đau bụng cấp: chẩn đoán và xử trí cấp cứu
Đau bụng cấp có thể do nhiều loại bệnh khác nhau, từ nhẹ và tự giới hạn đến các bệnh đe dọa đến tính mạng, chẩn đoán sớm và chính xác dẫn đến quản lý chính xác hơn
Biến chứng nhiễm khuẩn ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Các bệnh lý nhiễm trùng thường gặp ở bệnh nhân đái tháo đường, hơn so với người khoẻ mạnh do các tổn thương mạch máu, thần kinh làm giảm khả năng tự bảo vệ cơ thể
Bệnh gút: chẩn đoán và điều trị nội khoa
Bệnh gút là bệnh rối loạn chuyển hoá các nhân purin, có đặc điểm chính là tăng acid uric máu. Tình trạng viêm khớp trong bệnh gút là do sự lắng đọng các tinh thể monosodium urat trong dịch khớp hoặc mô.
Đái tháo đường: hướng dẫn chẩn đoán và điều trị nội khoa
Đái tháo đường, là tình trạng tăng đường huyết mạn tính, đặc trưng bởi những rối loạn chuyển hoá carbohydrat, có kèm theo rối loạn chuyển hóa lipid và protein.
Biến chứng mạch máu lớn do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng mạch lớn, cần có nguyên tắc điều trị chung như điều trị các yếu tố nguy cơ gồm, kháng insulin, tăng đường huyết, rối loạn lipid máu, hút thuốc lá, béo phì.
Đái tháo nhạt: chẩn đoán và điều trị nội khoa
Bệnh thường khởi phát ở tuổi thanh niên, nam gặp nhiều hơn nữ, nguyên nhân của bệnh đái tháo nhạt rất phức tạp.
Viêm gan tự miễn: chẩn đoán và điều trị nội khoa
Viêm gan tự miễn, có thể xuất hiện ở mọi lứa tuổi, và ở tất cả các nhóm dân tộc, nhưng nó xảy ra chủ yếu ở phụ nữ.
Bệnh do nấm Penicillium marneffei: chẩn đoán và điều trị nội khoa
Bệnh do nấm Penidllium, có biểu hiện lâm sàng đa dạng, với các tổn thương trên da, sốt kéo dài, hạch to, gan lách to, thiếu máu.
Hôn mê tăng áp lực thẩm thấu đái tháo đường: chẩn đoán và điều trị tích cực
Hôn mê tăng áp lực thẩm thấu, là một biến chứng rất nặng của bệnh đái tháo đường, thường gặp ở người bệnh đái tháo đường typ 2
Bệnh quai bị: chẩn đoán và điều trị nội khoa
Bệnh quai bị lây trực tiếp qua hô hấp, ngoài gây sưng đau tuyến nước bọt mang tai, không hoá mủ, ngoài ra còn viêm tuyến sinh dục.
Ngộ độc rotundin: chẩn đoán và điều trị hồi sức tích cực
Là thuốc có độ an toàn cao, tuy nhiên nếu uống quá liều có thể gây nhiều biến chứng, khi bệnh nhân uống 300mg trong 24 giờ, đã gây ra những biến đổi về điện tim
Sốc phản vệ: chẩn đoán và điều trị cấp cứu
Phản ứng phản vệ có thể biểu hiện tại da hoặc niêm mạc, đường tiêu hóa, đường hô hấp, hệ tim mạch như mạch nhanh, loạn nhịp hoặc tụt huyết áp
Cường cận giáp tiên phát: chẩn đoán và điều trị nội khoa
Yếu, mệt, khát nước, tiểu nhiều, chán ăn, sụt cân, táo bón, buồn nôn, nôn, đau bụng do viêm tụy cấp, nhược cơ.
Hạ natri máu: chẩn đoán và điều trị hồi sức tích cực
Hạ natri máu, là một rối loạn nướ điện giải, nồng độ natri trong máu hạ gây nên tình trạng giảm áp lực thẩm thấu ngoài tế bào, dẫn tới thừa nước trong tế bào
Viêm màng hoạt dịch khớp gối mạn: chẩn đoán và điều trị nội khoa
Viêm màng hoạt dịch khớp gối mạn tính không đặc hiệu là bệnh khá thường gặp trên lâm sàng, biểu hiện bời tình trạng sưng đau khớp gối kéo dài, tái phát nhiều lần song không tìm thấy nguyên nhân.
