- Trang chủ
- Thông tin
- Chẩn đoán và điều trị theo y học hiện đại
- Shock: phân tích các đặc điểm triệu chứng lâm sàng
Shock: phân tích các đặc điểm triệu chứng lâm sàng
Một số bệnh nhân có thể duy trì huyết áp trong giới hạn bình thường mặc dù có rối loạn chức năng cơ quan, cân nhắc bệnh lý khu trú nếu chỉ có một cơ quan bị rối loạn, chẳng hạn thiểu niệu mà không có bằng chứng rõ ràng của rối loạn huyết động.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Đặc điểm lảm sàng của shock
Sử dụng các đặc điểm để xác định shock. Giảm tưới máu mô là một đặc điểm để xác định. Giá trị tuyệt đối của nhịp tim và huyết áp cho ít thông tin hơn là việc theo dõi chiều hướng của bệnh nhân theo thời gian. Một số bệnh nhân có thể duy trì huyết áp trong giới hạn bình thường mặc dù có rối loạn chức năng cơ quan, cân nhắc bệnh lý khu trú nếu chỉ có một cơ quan bị rối loạn, chẳng hạn thiểu niệu mà không có bằng chứng rõ ràng của rối loạn huyết động. Nếu bệnh nhân không đáp ứng đủ các tiêu chuẩn nhưng vẫn nghi ngờ có tổn thương tuần hoàn đáng kể, tiếp tục tiến hành chẩn đoán 'shock mới xuất hiện' và tiếp tục theo sơ đồ chẩn đoán.
Nguồn chảy máu rõ ràng
Với shock phát sinh do chảy máu, mục tiêu đầu tiên của điều trị là hạn chế đển mức thấp nhất mất máu và phục hồi thể tích tuần hoàn tương ứng. Đánh giá yêu cầu hồi sức và theo dõi đáp ứng của điều trị. Đổi với bệnh nhân chảy máu do chấn thương, luôn luôn cân nhắc khả năng nguyên nhân phối hợp gây shock, như chèn ép tim cấp, tràn khí màng phổi áp lực.
Đặc điểm lâm sàng của shock
Huyết động
Huyết áp tâm thu <100 mmHg hoặc tụt >40 mmHg so với bình thường.
Mạch >100/min.
Tưới máu mô
Da: Thời gian làm đầy mao mạch >2 giấy hoặc tay chân lạnh/nhợt nhạt/ẩm.
Thận: thiểu niệu (<0.5 mL/kg/h) hoặc ĩ creatinine (cấp).
Thần kinh trung ương: Điểm glasgow <15, lơ mơ hoặc kích thích.
Toàn thể: Tăng lactate (không có tình trạng thiếu oxy máu).
Hướng đến shock khi có >2 đặc điểm trên.
Nguyên nhân đòi hỏi điều trị đặc hiệu ngay
Trong một số trường hợp, can thiệp đặc hiệu đối với nguyên nhân shock có thể phục hồi là phương pháp điều trị duy nhất có hiệu quả và được ưu tiên trong đánh giá bổ sung hoặc dự kiến hỗ trợ. hầu hết sẽ được xác định và điều trị như là một phần của đánh giá ABCDE. Nếu một trong các rối loạn này được nghi ngờ nhưng chẫn đoán vẫn chưa chắc chắn, tìm kiếm chuyên gia hỗ trợ khẩn, như tim mạch.
Bằng chứng của suy tim
Phù phổi cấp gợi ý shock tim. Nguyên nhân phổ biến là rối loạn chức năng thất trái nặng do nhồi máu cơ tim. Đo (chuỗi) ECG để tìm kiếm bằng chứng của nhồi máu hoặc thiếu máu. Tiến hành siêu âm tại giường để đánh giá chức năng thất trái và loại trừ nguyên nhân cơ học (đặc biệt là hở hai lá cấp).
Bệnh nhân không có phù phổi nhưng tăng áp lực tĩnh mạch cảnh ± phù ngoại biên có thể có yếu tố tim mạch cấu thành shock. Với nhồi máu thất phải (nghi ngờ với nhồi máu vùng sau hoặc dưới trong 72 giờ trước), suy tim phải mạn tính hoặc hở 3 lá có thể có đổ đầy không tương ứng mặc dù tăng áp lực tĩnh mạch cảnh và đáp ứng với thử thách dịch. Mặt khác, siêu âm tim là bắt buộc để tìm kiếm bằng chứng của rối loạn chức năng thất phải, chèn ép tim cấp và PE.
Bệnh nhân với shock tim đòi hỏi theo dõi xâm nhập và can thiệp đặc hiệu; nếu thuận lợi, hội chẩn tim mạch và ICU là cần thiết.
Tiếp tục đánh giá và điều trị về mặt sinh lý cua shock trong quá trình thiết lập chẩn đoán
Khi không có tình trạng chảy máu rõ ràng, rối loạn chức năng tim nổi trội hoặc nguyên nhân shock có thể hồi phục nhanh, bước tiếp theo là bắt đầu điều trị và đánh giá đáp ứng. Hiệu quả của thách thức dịch lặp lại lên sự thay đổi huyết động và tưới máu mô giúp phác họa cơ chế của shock và hướng dẫn điều trị hồi sức tiếp tục. Quá trình này nên được tiến hành song song với việc tiếp tục lượng giá nguyên nhân nền đặc hiệu.
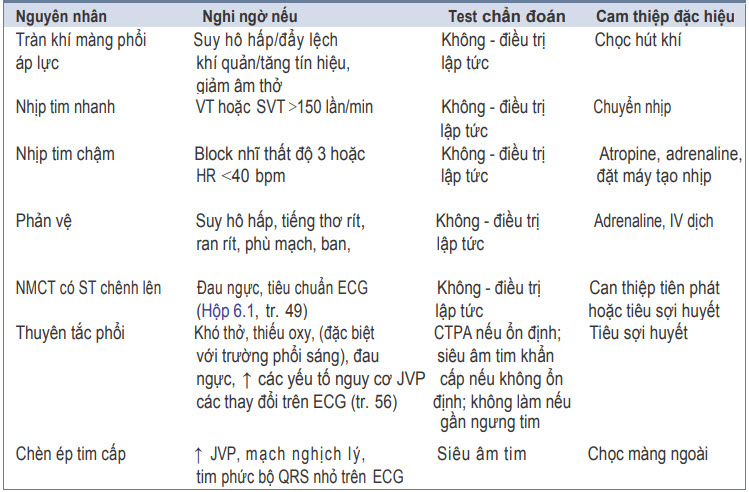
Bảng. Nguyên nhân Shock có thể hồi phục nhanh
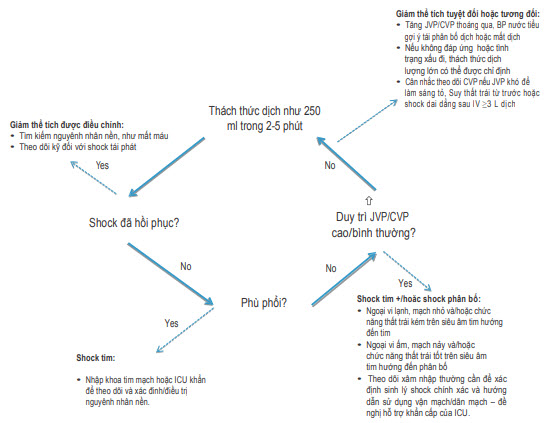
Hình. Sinh lý shock: Sơ đồ đánh giá shock
Nghi ngờ bệnh lý chậu hoặc bụng
Đề nghị xem xét phẫu thuật khẩn nếu nghi ngờ bệnh lý chậu hoặc bụng cấp, AAA hoặc vỡ thai ngoài tử cung đòi hỏi phải can thiệp ngay lập tức. Nghi ngờ vỡ AAA ở bệnh nhân >40 tuổi đã phát hiện AAA, một khối ở bụng đập theo nhịp mạch hoặc đau bụng/lưng nặng khởi phát đột ngột. Nghi ngờ vỡ thai ngoài tử cung ở bất kỳ bệnh nhân nào trong độ tuổi mang thai với đau vùng bụng dưới khởi phát gần đây hoặc chảy máu PV; thực hiện ngay lập tức test thử thai tại giường và cân nhắc USS nếu đủ ổn định. Chỉ điểm khác của nguyên nhân ngoại khoa bao gồm đau bụng nặng +/- cảm ứng/ đề kháng/phản ứng phúc mạc, khí dưới cơ hoành trên CXR hoặc tăng amylase. Tìm kiếm dấu hiệu tắc ruột trên X quang bụng ở bệnh nhân với đau bụng/ chướng bụng và nôn nhiều lần. Đề nghị xem xét hội chẩn ngoại khẩn.
Bằng chứng của nhiễm trùng/viêm hoặc có xu hướng nhiễm trùng
Tìm kiếm các đặc điểm của SIRS hoặc sepsis. Nếu có, tiến hành tầm soát nhiễm trùng đầy đủ để xác định tiêu điểm có khả năng nhưng không trì hoãn sử dụng kháng sinh. Áp dụng chẩn đoán sepsis ỏ những bệnh nhân có suy giảm miễn dịch cho đến khi chứng minh được chẩn đoán khác.
Nghi ngờ suy thượng thận
Suy thượng thận thường bị bỏ sót, chẳng hạn ở nhiều bệnh nhân với sốt và được cho rằng có shock nhiễm trùng (ít ra là trong thời điểm khởi đầu). Luôn cân nhắc chẩn đoán và tìm kiếm các đặc điểm lâm sàng/ sinh hóa. Các chỉ điểm hữu dụng bao gồm các triệu chứng tiêu hóa nổi trội (hầu như luôn có nhưng không đặc hiệu), thay đổi sắc tố của các sẹo gần đây, nếp gấp lòng bàn tay và niêm mạc, bạch biến, giảm Na+, tăng K+ và hạ đường huyết. Glucose máu ở mức giới hạn dưới bình thường (3.5-4.5 mmol/L) gợi ý 'đáp ứng stress' không tương xứng. Nếu nghi ngờ suy thượng thận, gửi máu để kiểm tra nồng độ cortisol bất kỳ sau đó điều trị với hydrocortisone truyền tĩnh mạch mà không đợi kết quả. Test ACTH (Synacthen) ngắn có thể hữu dụng nhưng phải mất 30 phút để thực hiện và không nên trì hoãn điều trị theo kinh nghiệm ở các bệnh nhân nặng. Ghi nhớ rằng với bất kỳ bệnh nhân sử dụng steroid hệ thống trong >3 tuần sẽ ít nhiều có ức chế tình trạng ức chế tuyễn thượng thận.
Khuôn mẫu phân bố hoặc tim mạch
Xác định sự hiện diện của giảm thể tích tương đối hoặc tuyệt đối. Tìm kiếm nguồn gốc chảy máu bị che lấp, mất nước (giảm sức căng da, khô niêm mạc) và các yếu tố nguyên nhân/ góp phần, như tiền sử tiêu chảy và nôn, giảm lượng nước đưa vào, lợi tiểu, thuốc điều trị huyết áp.
Kiểm tra ketone niệu và acid chuyển hóa để loại trừ toan ketone đái tháo đường. Nếu sự đáp ứng với truyền dịch gợi ý một nhân tố phân bố hoặc tim mạch, nhập ICU, bắt đầu theo dõi (xâm nhập) thích hợp và cân nhắc siêu âm tim khẩn cấp.
Bài viết cùng chuyên mục
Đau màng phổi: phân tích triệu chứng
Màng phổi thành là nguồn gốc chính của cơn đau do hô hấp, bề mặt trên của cơ hoành và ranh giới bên của trung thất, nó được chi phối bởi các dây thần kinh liên sườn.
Sức khoẻ và phòng ngừa dịch bệnh
Tại Hoa Kỳ, tiêm chủng trẻ em đã dẫn đến loại bỏ gần hết bệnh sởi, quai bị, rubella, bệnh bại liệt, bạch hầu, ho gà và uốn ván
Định hướng chẩn đoán đau ngực cấp
Mục đích chủ yếu là để nhận diện hội chứng vành cấp và những nguyên nhân đe dọa mạng sống khác như bóc tách động mạch chủ và thuyên tắc phổi.
Lập luận chẩn đoán từ nhiều dấu hiệu và triệu chứng không độc lập
Trong thực tế, nhiều dấu hiệu, triệu chứng và kết quả xét nghiệm thường không độc lập, bởi vì sự hiện diện của một phát hiện làm tăng xác suất xuất hiện của một phát hiện khác.
Thiếu máu: phân tích triệu chứng
Thiếu máu chỉ là một triệu chứng của bệnh chứ không phải bản thân bệnh. Bất cứ khi nào thiếu máu được tìm thấy, nguyên nhân phải được tìm kiếm.
Đau mắt đỏ: phân tích triệu chứng
Nguyên nhân chính của đau mắt đỏ là do nhiễm trùng hoặc chấn thương đối với các cấu trúc giải phẫu khác nhau của mắt, bệnh mô liên kết hoặc bệnh mắt nguyên phát cũng có thể biểu hiện bằng mắt đỏ.
Yếu chi: đánh giá triệu chứng trên bệnh cảnh lâm sàng
Yếu chi một bên có thể do nhiều nguyên nhân không đột quỵ gây ra và không nên vội vàng lờ đi các nguyên nhân này để có thể kiểm soát thích hợp.
Khó thở: phân tích triệu chứng
Khó thở có thể là biểu hiện nhiều tình trạng, nhưng đại đa số đều có một trong năm tình trạng mãn tính, hen, bệnh phổi tắc nghẽn mãn tính, bệnh phổi kẽ, rối loạn chức năng cơ tim, béo phì và suy nhược cơ thể.
Đau ngực từng cơn: những lưu ý lâm sàng trong chẩn đoán
Phải loại trừ thuyên tắc phổi ở bất kỳ bệnh nhân nào có đau kiểu màng phổi cấp tính và không có nguyên nhân nào khác rõ ràng. D-dimer âm tính cùng Wells score < 4 (đủ khả năng loại trừ chẩn đoán này).
Phòng chống thương tích và bạo lực
Giết người và tai nạn xe cơ giới là một nguyên nhân chính gây tử vong liên quan đến thương tích ở người trưởng thành trẻ tuổi
Thăm khám chẩn đoán bệnh nhân nặng
Nếu hệ thống thần kinh trung ương hoạt động tốt, khả năng đáp ứng các câu hỏi một cách thích hợp, thì các chức năng quan trọng không chắc đã bị rối loạn đến mức cần phải can thiệp ngay lập tức.
Thăm khám tình trạng bệnh nhân kèm theo các dấu hiệu cấp cứu
Trong thăm khám tình trạng kèm theo các dấu hiệu cấp cứu, ghi lại tiền sử từ bệnh nhân, người thân của bệnh nhân, nhân viên khoa cấp cứu hoặc những người xung quanh.
Tăng huyết áp: phân tích triệu chứng
Không xác định được nguyên nhân được cho là mắc tăng huyết áp nguyên phát, có một cơ quan hoặc khiếm khuyết gen cho là tăng huyết áp thứ phát.
Định hướng chẩn đoán khó nuốt
Bệnh nhân với khó nuốt cần loại trừ các bệnh lý nghiêm trọng, trừ khi tiền sử chỉ ra vấn đề miệng hầu, kiểm tra thực quản để loại trừ tắc nghẽn cơ học.
Xét nghiệm Covid-19: hướng dẫn thu thập và xử lý bệnh phẩm
Đối với xét nghiệm chẩn đoán ban đầu với các trường hợp nhiễm SARS-CoV-2 hiện tại, khuyến nghị nên thu thập và xét nghiệm bệnh phẩm đường hô hấp trên.
Tiết dịch niệu đạo: phân tích triệu chứng
Tiết dịch niệu đạo có thể nhiều hoặc ít, trong, hơi vàng hoặc trắng, có mủ, mủ nhầy hoặc huyết thanh, nâu, xanh lá cây hoặc có máu, mủ chảy nước hoặc mủ đặc.
Định hướng chẩn đoán đau bụng cấp
Nhiều nguyên nhân nghiêm trọng của đau bụng cấp hoặc có nguồn gốc hoặc thúc đẩy bởi một qúa trình viêm trong ổ bụng.
Định hướng chẩn đoán khó thở
Khi đánh giá bệnh nhân bị khó thở, nhớ rằng mức độ nặng của chúng có tính chủ quan cao, có thể không cảm thấy có chút khó thở nào mặc dù có sự rối loạn trao đổi khí nặng.
Vàng da: đánh giá bệnh cảnh lâm sàng
Vàng da xảy ra khi có sự rối loạn vận chuyển bilirubin qua tế bào gan có thể tắc nghẽn của ống dẫn mật do viêm hoặc phù nề. Điển hình là sự tăng không tỉ lệ giữa ALT và AST liên quan với ALP và GGT.
Chóng mặt và choáng váng: phân tích các đặc điểm lâm sàng
Muốn xỉu ở bệnh nhân miêu tả cảm giác váng đầu như thể là tôi sắp xỉu mất hoặc cảm giác tương tự cảm giác sau khi đứng dậy nhanh đột ngột. Nếu có bất kỳ cơn nào kèm theo tối sầm thì đánh giá thêm mất ý thức thoáng qua.
Khó nuốt thực quản (rối loạn vận động): các nguyên nhân thường gặp
Co thắt thực quản gây khó nuốt khởi phát chậm (thường là hàng năm), xuất hiện với thức ăn lỏng và rắn, và có thể bắt đầu không liên tục. Khó chịu sau xương ức và tiếng ọc ạch là thường thấy.
Tốc độ máu lắng và Protein phản ứng C: phân tích triệu chứng
ESR và CRP hiện là các chỉ số được sử dụng rộng rãi nhất về phản ứng protein giai đoạn cấp tính được sử dụng để phát hiện các bệnh liên quan đến nhiễm trùng cấp tính và mãn tính, viêm nhiễm, chấn thương, phá hủy mô, nhồi máu và ung thư tiên tiến.
Chuẩn bị cho việc khám lâm sàng
Việc khám sức khỏe thường bắt đầu sau khi bệnh sử đã được khai thác. Nên có một hộp đựng di động được thiết kế để chứa tất cả các thiết bị cần thiết.
Buồn nôn và ói mửa: phân tích triệu chứng để chẩn đoán và điều trị
Buồn nôn là triệu chứng gặp phải trong nhiều rối loạn cũng gây nôn, nôn là một phản ứng nhằm bảo vệ khỏi việc nuốt phải các chất có hại hoặc độc hại.
Khám lâm sàng: hướng dẫn thực hành thăm khám
Cần nâng cao sự ấn tượng về chức năng tâm thần cao hơn trong quá trình hỏi bệnh. Nếu phát hiện những bất thường liên quan khi thăm khám lâm sàng thường quy, tiến hành đánh giá chi tiết các hệ thống có liên quan.
