- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Ngừng tuần hoàn: cấp cứu cơ bản
Ngừng tuần hoàn: cấp cứu cơ bản
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Hồi sinh tim phổi cần được bắt đầu ngay lập tức sau khi phát hiện bệnh nhân ngừng tuần hoàn. Do khoảng thời gian từ khi gọi cấp cứu đến khi kíp cấp cứu có mặt để cấp cứu bệnh nhân thường trên 5 phút, nên khả năng cứu sống được bệnh nhân ngừng tim phụ thuộc chủ yếu vào khả năng và kĩ năng cấp cứu của kíp cấp cứu tại chỗ.
Sốc điện cấp cứu phá rung thất sẽ có hiệu quả nhất nếu được thực hiện trong vòng 5 phút đầu sau ngừng tim. Hồi sinh tim phổi kết hợp với sốc điện sớm trong vòng 3 đến 5 phút đầu tiên sau khi ngừng tuần hoàn có thể đạt tỉ lệ cứu sống lên đến 50% - 75%.
Chẩn đoán ngừng tuần hoàn
Chẩn đoán xác định
Chẩn đoán xác định dựa vào 3 dấu hiệu: mất ỷ thức đột ngột, ngừng thở, mất mạch cảnh.
Chẩn đoán phân biệt
Phân biệt vô tâm thu với rung thất sóng nhỏ: cần xem điện tim trên ít nhất 2 chuyển đạo.
Phân biệt phân li điện cơ với sốc, trụy mạch: cần bắt mạch ở 2 vị trí trở lên.
Phân biệt mất mạch cảnh/mạch bẹn do tắc mạch: cần bắt mạch ở 2 vị trí trờ lên.
Chẩn đoán nguyên nhân
Song song với cấp cứu hồi sinh tim phổi cơ bản, cần nhanh chóng tìm kiếm nguyên nhân gây ngừng tuần hoàn để giúp cấp cứu có hiệu quả và ngăn ngừa tái phát. Các nguyên nhân thường gặp và có thể điều trị nhanh chóng.
Xử trí cấp cứu ngừng tuần hoàn
Xử tri cấp cứu ngừng tuần hoàn được khởi động ngay từ khi phát hiện trường hợp nghi ngờ ngừng tuần hoàn. Người cấp cứu vừa tiến hành chẩn đoán, gọi người hỗ trợ vừa bắt đầu các biện pháp hồi sinh tim phổi cơ bản ngay.
Cần có 1 người là chỉ huy để phân công, tổ chức công tác cấp cứu đúng trình tự và đồng bộ.
Cần ghi chép các thông tin cần thiết và tiến trình cấp cứu.
Thiết lập không gian cấp cứu đủ rộng và hạn chế tối đa các nhân viên hoặc những người không tham gia cấp cứu vào và làm cản trở công tác cấp cứu.
Tiến hành ngay hồi sinh tim phổi cơ bản
Tiến hành ngay hồi sinh tim phổi cơ bản (ABC) đồng thời gọi hỗ trợ khi phát hiện bệnh nhân nghi ngờ bị ngừng tuần hoàn (không cử động, không phản ứng khi lay gọi...)
Kiểm soát đường thở:
đặt ngửa đầu, cổ ưỡn, thủ thuật kéo hàm dưới/nâng cằm
Cần đặt nội khí quản càng sớm càng tốt nhưng không được làm chậm sốc điện và không làm gián đoạn ép tim/thổi ngạt quá 30 giây.
Kiểm soát và hỗ trợ hô hấp:
Thổi ngạt hoặc bóp bóng.
Nếu bệnh nhân không thở: thổi ngạt hoặc bóp bóng 2 lần liên tiếp, sau đó kiểm tra mạch:
Nếu có mạch: tiếp tục thổi ngạt hoặc bóp bóng.
Nếu không có mạch: thực hiện chu kì ép tim/thổi ngạt (hoặc bóp bóng) theo tỉ lệ 30/2.
Nhịp thở nhân tạo (thổi ngạt, bóp bóng) thổi vào trong 1 giây, đù làm lồng ngực phồng lên nhìn thấy được với tần số nhịp là 10 -12 lần/phút đối với người lớn, 12 - 20 lần/phút đối với trẻ nhỏ và nhũ nhi.
Sau khi đã có đường thở nhân tạo (ví dụ ống nội khí quản, mặt nạ thanh quản, tần số bóp bóng là 8 -10 lần/phút và ép tim 100 lần/phút, không cần ngừng ép tim để bóp bóng.
Nối oxy với bóng ngay khi có oxy.
Kiểm soát và hỗ trợ tuần hoàn:
Ép tim ngoài lồng ngực.
Kiểm tra mạch cảnh (hoặc mạch bẹn) trong vòng 10 giây. Nếu không thấy mạch: tiến hành ép tim ngay.
Ép tim ở 1/2 dưới xương ức, lún 1/3 -1/2 ngực (4 - 5cm với người lớn) đủ để sờ thấy mạch khi ép; tần số 100 lần/phút. Phương châm là “ép nhanh, ép mạnh, không gián đoạn và để ngực phồng lên hết sau mỗi lần ép”.
Tỉ lệ ép tim/thông khí là 30/2 nếu là bệnh nhân người lớn hoặc bệnh nhân trẻ nhỏ, nhũ nhi có 1 người cấp cứu. Tỉ lệ có thể là 15/2 đối với trẻ nhỏ hoặc nhũ nhi có 2 người cấp cứu.
Kiểm tra mạch trong vòng 10 giây sau mỗi 5 chu kì ép tim/thổi ngạt hoặc sau mỗi 2 phút (1 chu kì ép tim/thổi ngạt là 30 lần ép tim/2 lần thổi ngạt).
Ghi điện tim sớm ngay khi có thể và sốc diện ngay nếu có chỉ định
Nhanh chóng ghi điện tim và theo dõi điện tim trên máy theo dõi.
Phân loại 3 loại điện tim: rung thất/nhịp nhanh thất, vô tâm thu, phân li điện cơ.
Tiến hành sốc điện ngay nếu là rung thắt
Máy sốc điện 1 pha: số 360J; Máy sốc điện 2 pha: 120 - 200J.
Tiến hành ngay 5 chu kì ép tim/thổi ngạt sau mỗi lần sốc điện.
Phòng bệnh
Ngừng tuần hoàn thường xảy ra đột ngột, không dự đoán trước được. Tất cả các nhân viên cấp cứu, nhân viên y tế cứu hộ phải được tập luyện và chẩn bị sẵn sàng cấp cứu ngừng tuần hoàn. Các xe cấp cứu, các cơ sở cấp cứu cần có các phương tiện và thuốc cấp cứu cần thiết cho cấp cứu ngừng tuần hoàn.
Các thuốc cấp cứu ngừng tuần hoàn
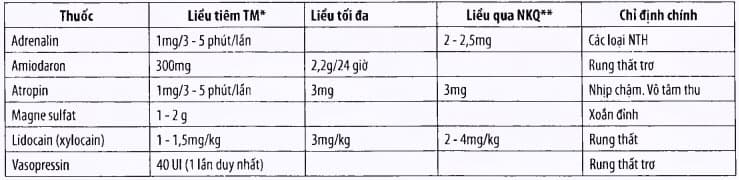
Phác đổ hồi sinh tim phổi cơ bản ngừng tuẩn hoàn
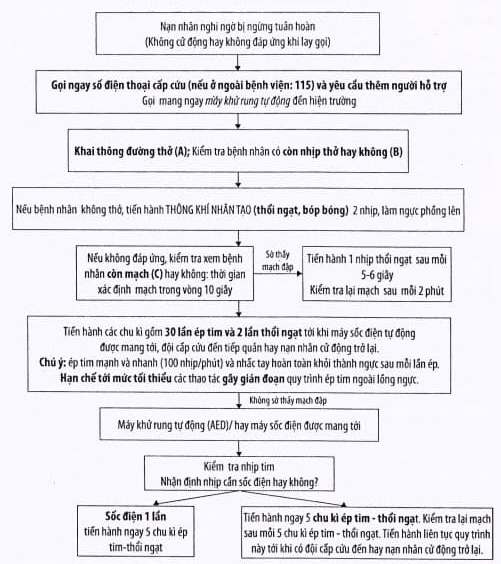
Mỗi chu kì Hồi sinh tim phổi hay chu kì ép tim ngoài lồng ngực- thõng khí (CPR) bao gồm: 30 lần ép tim và 2 lần thổi ngạt.
Tóm tắt kĩ thuật hồi sinh tim phổi cơ bản (BLS) ABCD
Cho trẻ nhũ nhi, trẻ nhỏ, người lớn (không gồm trẻ mới đẻ)
Bài viết cùng chuyên mục
Cơn đau quặn thận: chẩn đoán và điều trị cấp cứu
Đau bụng xảy ra khi sỏi bị kẹt trong đường tiết niệu, thường là trong niệu quản, sỏi chặn và làm giãn khu vực niệu quản, gây đau dữ dội
Bệnh quai bị: chẩn đoán và điều trị nội khoa
Bệnh quai bị lây trực tiếp qua hô hấp, ngoài gây sưng đau tuyến nước bọt mang tai, không hoá mủ, ngoài ra còn viêm tuyến sinh dục.
Lỵ trực khuẩn: chẩn đoán và điều trị nội khoa
Lỵ trực khuẩn Shigella là một bệnh nhiễm trùng đại tràng, đặc biệt là phần trực tràng của đại tràng. Bệnh nhân bị viêm dạ dày Shigella thường xuất hiện sốt cao, đau quặn bụng và tiêu chảy ra máu, nhầy.
Ngộ độc cấp ethanol (rượu): chẩn đoán và điều trị hồi sức tích cực
Con đường chính của quá trình chuyển hóa ethanol xảy ra ở gan thông qua alcohol dehydrogenase, các mô khác đóng góp
Nhiễm khuẩn huyết: chẩn đoán và điều trị nội khoa
Tất cả các vi khuẩn có độc tính mạnh, hay yếu đều có thể gây nhiễm trùng huyết, trên cơ địa suy giảm sức đề kháng, hay suy giảm miễn dịch.
Hội chứng Hellp: chẩn đoán và điều trị hồi sức tích cực
Hội chứng Hellp, là bệnh lý sản khoa đặc trưng bời thiếu máu do tan máu, tăng men gan, và giảm tiểu cầu, xuất hiện vào nửa cuối của thời kỳ có thai
Viêm gan virus cấp: chẩn đoán và điều trị nội khoa
Viêm gan virus cấp, là bệnh truyền nhiễm thường gặp, nhất là ở các nước đang phát triển, do các virus viêm gan, gây viêm nhiễm và hoại tử tế bào gan.
Đái tháo nhạt: chẩn đoán và điều trị nội khoa
Bệnh thường khởi phát ở tuổi thanh niên, nam gặp nhiều hơn nữ, nguyên nhân của bệnh đái tháo nhạt rất phức tạp.
Ngộ độc rotundin: chẩn đoán và điều trị hồi sức tích cực
Là thuốc có độ an toàn cao, tuy nhiên nếu uống quá liều có thể gây nhiều biến chứng, khi bệnh nhân uống 300mg trong 24 giờ, đã gây ra những biến đổi về điện tim
Suy tuyến yên: chẩn đoán và điều trị nội khoa
Suy tuyến yên, có thể không có triệu chứng, hoặc xuất hiện liên quan đến thiếu hụt hormon, hoặc tổn thương hàng loạt.
Đau ngực cấp: chẩn đoán và xử trí cấp cứu
Đau ngực cấp phổ biến nhất ở khoa cấp cứu, đánh giá ngay lập tức là bắt buộc, để đảm bảo chăm sóc thích hợp, không có hướng dẫn chính thức về đau ngực có nguy cơ thấp
Biến chứng nhiễm khuẩn ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Các bệnh lý nhiễm trùng thường gặp ở bệnh nhân đái tháo đường, hơn so với người khoẻ mạnh do các tổn thương mạch máu, thần kinh làm giảm khả năng tự bảo vệ cơ thể
Cơn nhược cơ nặng: chẩn đoán và điều trị tích cực
Có thể điều trị nhược cơ hiệu quả, bằng các liệu pháp bao gồm thuốc kháng cholinesterase, liệu pháp điều hòa miễn dịch nhanh, thuốc ức chế miễn dịch và phẫu thuật cắt bỏ tuyến ức
Biến chứng thận do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng thận, do đái tháo đường chiếm gần 50 phần trăm các trường hợp suy thận giai đoạn cuối, và là nguyên nhân hàng đầu gây tử vong
Ong đốt: chẩn đoán và điều trị hồi sức tích cực
Việc xử trí sớm, và tích cực ong đốt tập trung vảo việc truyền dịch, tăng cường bài niệu và quyết định kết quả cuối cùng của nhiễm độc
Viêm mạch dị ứng: chẩn đoán miễn dịch và điều trị
Viêm mạch dị ứng, là viêm mạch hệ thống không rõ căn nguyên, có tổn thương các mạch nhỏ, do lắng đọng phức hợp miễn dịch IgA.
Cường cận giáp tiên phát: chẩn đoán và điều trị nội khoa
Yếu, mệt, khát nước, tiểu nhiều, chán ăn, sụt cân, táo bón, buồn nôn, nôn, đau bụng do viêm tụy cấp, nhược cơ.
Biến chứng mắt do đái tháo đường: chẩn đoán và điều trị nội khoa
Đa số bệnh nhân có biến chứng võng mạc, không có triệu chứng, phát hiện sớm, và điều trị kịp thời sẽ giúp phòng ngừa và trì hoãn sự tiến triển của biến chứng này
Bệnh gút: chẩn đoán và điều trị nội khoa
Bệnh gút là bệnh rối loạn chuyển hoá các nhân purin, có đặc điểm chính là tăng acid uric máu. Tình trạng viêm khớp trong bệnh gút là do sự lắng đọng các tinh thể monosodium urat trong dịch khớp hoặc mô.
Đái tháo đường: hướng dẫn chẩn đoán và điều trị nội khoa
Đái tháo đường, là tình trạng tăng đường huyết mạn tính, đặc trưng bởi những rối loạn chuyển hoá carbohydrat, có kèm theo rối loạn chuyển hóa lipid và protein.
Biến chứng mạch máu lớn do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng mạch lớn, cần có nguyên tắc điều trị chung như điều trị các yếu tố nguy cơ gồm, kháng insulin, tăng đường huyết, rối loạn lipid máu, hút thuốc lá, béo phì.
Hạ kali máu: chẩn đoán và điều trị hồi sức tích cực
Mức độ nghiêm trọng của các biểu hiện hạ kali máu, có xu hướng tỷ lệ thuận với mức độ, và thời gian giảm kali huyết thanh
Tắc động mạch phổi cấp: do bệnh lí huyết khối tắc mạch
Mục tiêu điều trị tắc động mạch phổi cấp, là giảm nhanh sự tắc nghẽn động mạch phổi, bằng cách làm tan huyết khối, phẫu thuật thuyên tắc hoặc phá vỡ cơ học bằng ống thông
Đau thần kinh tọa: chẩn đoán và điều trị nội khoa
Nguyên nhân thường gặp nhất là do thoát vị đĩa đệm. Điều trị nội khoa là chính. Tuy nhiên, nếu đau kéo dài ảnh hường nhiều đến khả năng vận động, cần xem xét phương pháp phẫu thuật.
Khó thở cấp: chẩn đoán và điều trị cấp cứu
Khó thở là một triệu chứng phổ biến, gây ra do mắc bệnh phổi, thiếu máu cơ tim hoặc rối loạn chức năng, thiếu máu, rối loạn thần kinh cơ, béo phì
