- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Viêm gan tự miễn: chẩn đoán và điều trị nội khoa
Viêm gan tự miễn: chẩn đoán và điều trị nội khoa
Viêm gan tự miễn, có thể xuất hiện ở mọi lứa tuổi, và ở tất cả các nhóm dân tộc, nhưng nó xảy ra chủ yếu ở phụ nữ.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Viêm gan tự miễn là một bệnh viêm gan mạn tính, được đặc trưng bởi sự tự kháng thể lưu hành và nồng độ globulin huyết thanh tăng cao. Bệnh có thể bắt đầu như viêm gan cấp tính và tiến triển thành bệnh gan mạn tính và xơ gan.
Mặc dù rối loạn này đã được biết đến với nhiều tên khác nhau, bao gồm viêm gan lupoid, viêm gan tế bào plasma và viêm gan mạn tính hoạt động tự miễn, Nhóm viêm gan tự miễn quốc tế xác định rằng viêm gan tự miễn là thuật ngữ thích hợp nhất cho bệnh này.
Viêm gan tự miễn có thể xuất hiện ở mọi lứa tuổi và ở tất cả các nhóm dân tộc, nhưng nó xảy ra chủ yếu ở phụ nữ. Đối với viêm gan tự miễn loại 1, tỷ lệ nữ so với nam là 4: 1, nhưng đối với viêm gan tự miễn loại 2, tỷ lệ này là 10: 1.
Biểu hiện bệnh chủ yếu là tình trạng tăng aminotransferase máu và có hình ảnh mô học viêm quanh khoảng cửa. Bệnh tiến triển với tổn thương hoại tử bắc cầu, nhiều thùy và tiến triển đến xơ gan. Nếu không được điều trị viêm gan tự miễn có tỉ lệ tử vong cao (50% bệnh nhân viêm gan tự miễn mức độ nặng chết trong vòng 5 năm). Chẩn đoán viêm gan tự miễn chủ yếu là loại trừ các nguyên nhân khác của viêm gan hoặc đang uống rượu rất nhiều. Đặc điểm quan trọng của viêm gan tự miễn là hay gặp ở nữ (tỉ lệ nữ/nam là 4/1), tăng gammaglobulin và hiện diện trong máu tự kháng thể.
Sinh lý bệnh
Chưa tìm ra căn nguyên gây bệnh. Có nhiều yếu tố được đưa ra dựa trên nền tảng bệnh lí miễn dịch.
Các yếu tố di truyền, virus, hóa chất, hormon có thể là căn nguyên của bệnh.
Triệu chứng lâm sàng
Viêm gan tự miễn có thể gặp ở mọi lứa tuổi và ở cả hai giới, độ tuổi hay gặp 10-30 tuổi.
Hỏi bệnh
Gầy sút, mệt mỏi, đau tức hạ sườn phải.
Khám lâm sàng
Có thè thấy vàng mắt, vàng da, gan to, lách to, cổ trướng. Giai đoạn nặng hơn có biểu hiện hôn mê do tăng ure máu.
Xét nghiệm máu
Có thể thấy tăng gammaglobuline. Bilirubin > 3mg/dL, phosphatase kiềm > 2 lần, AST > 1000U/L.
Các xét nghiệm miễn dịch định lượng tự kháng thể giúp chẩn đoán xác định cũng như phân loại thể viêm gan: kháng thể kháng tiểu vi thể gan thận typ 1 (LKM-1), kháng thể kháng tương bào gan typ 1 (LC-1), kháng thể kháng thụ thể glycoprotein trên màng tế bào gan người châu Á (ASGPR), kháng thể kháng ty lạp thể (AMA-M2), kháng thể kháng cơ trơn (SMA), kháng thể kháng tương bào bạch cầu đa nhân trung tính (ANCA), kháng thể kháng KN gan/gan-tụy hòa tan (anti SLA/LP).
Viêm gan tự miễn có thể kết hợp với những bệnh sau:
Viêm tuyến giáp tự miễn, bệnh Basedow.
Viêm loét đại tràng mạn tính.
Xơ cứng bì, viêm khớp dạng thấp.
Viêm mạch, hồng ban nút.
Tan máu (Coombs +), xuất huyết giảm tiểu cầu vô căn.
Chẩn đoán
Do không có tiêu chuẩn “vàng” trong chẩn đoán viêm gan tự miễn, nên chẩn đoán chủ yếu bằng phương pháp loại trừ các nguyên nhân gây viêm gan mạn khác. Sau đây là tiêu chuẩn chẩn đoán của nhóm nghiên cứu viêm gan tự miễn thế giới đưa ra năm 1999 (bảng).
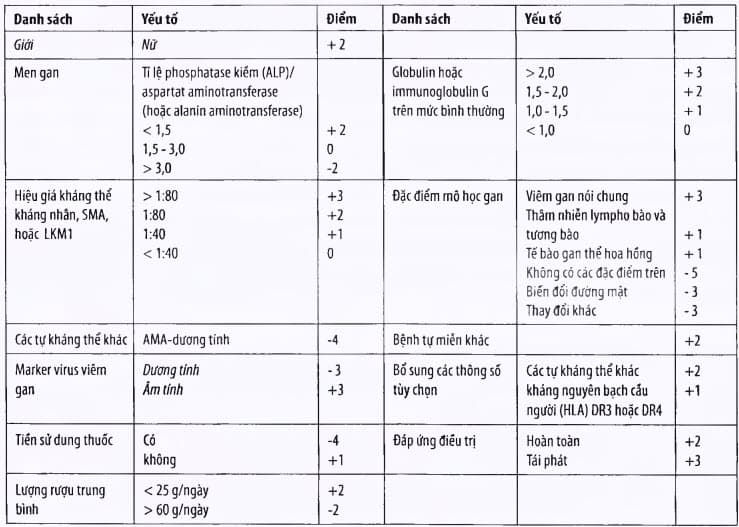
Bảng. Tính điểm chẩn đoán viêm gan tự miễn
Ghi chú: Tổng điểm A >15 hoặc >17 cho chẩn đoán xác định viêm gan tự miễn trước hoặc sau điều trị, tương ứng. Mặt khác, điểm giữa 10-15 và 12-17 cho chẩn đoán có thể xảy ra hoặc trước sau trị liệu, tuơng ứng. AMA (kháng thể kháng ti thể); LKM-1 (khàng thể kháng tiểu vi thể gan-thận); SMA (kháng thể kháng c ơ trơn).
Phân loại
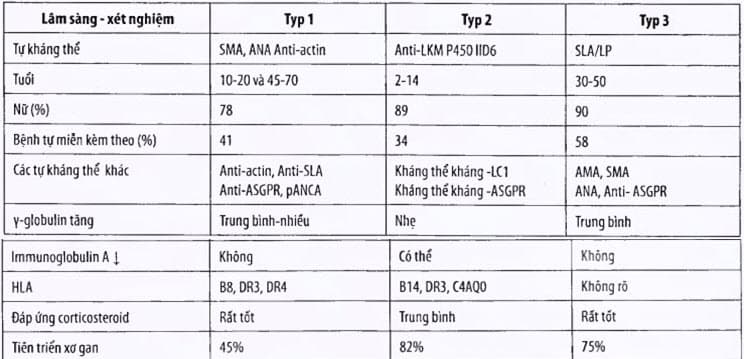
Bảng. Phân loại viêm gan tự miễn
Chẩn đoán phân biệt
Xơ đường mật tiên phát: lâm sàng, sinh hóa, mô bệnh học như viêm gan tự miễn nhưng thường kết hợp với viêm loét đại tràng mạn tính. Chẩn đoán qua chụp đường mật và sinh thiết gan với hình ảnh thâm nhiễm tế bào lymphocyte và xơ đường mật.
Viêm đường mật tự miễn: tăng phosphatase kiềm, Ỵ-glutamyltranspeptidase, transaminase. Mô bệnh học có hình ảnh tổn thương khoảng cửa, thâm nhiễm lympho bào, tương bào và viêm đường mật.
Phân biệt với xơ đường mật trong gan tiên phát khi không có kháng thể kháng AMA và kháng pyruvat dehydrogenase KT: anti ANAvà SMA. Đáp ứng corticosteroid.
Viêm gan virus: viêm gan A, B, C. thường có tăng transaminase, bilirubin, y-globulin, IgG và phosphatase kiềm cao hơn viêm gan tự miễn và hình ảnh mô bệnh học là hoại tử nhiều phân thùy gan trong khi ở viêm gan tự miễn chủ yếu là tổn thương viêm tế bào gan ngoài ra có kết hợp với bệnh khác (viêm tuyến giáp, viêm loét đại tràng mạn tính, ...) cùng yếu tố HLA-DR4, HLA B8, A1, ... kháng thể kháng SMA, kháng ANA thường gặp hơn (92% so với 22%) các kháng thể trên có hiệu giá thấp trong viêm gan do virus.
Viêm gan mạn tính căn nguyên ẩn: thường có kháng thể kháng SMA, kháng LKM1. Hình ảnh mô bệnh học điển hình như viêm gan tự miễn. Có yếu tố HLA-B8, HLA-DR3, HLA- AI- B8- DR3. Đáp ứng với thuốc corticoid.
Tiến triển và tiên lượng
Các chỉ số tiên lượng dựa vào:
Xét nghiệm sinh hóa khi đến khám
AST > 10 lần chỉ số bình thường: 50% tử vong sau 3 năm.
AST > 5 lần chỉ số bình thường + GGT > 2 lần chỉ số bình thường; 90% tử vong sau 10 năm.
AST < 10 lần chỉ số binh thường + GGT < lần chỉ số bình thường; 49% xơ gan sau 15 năm; 10% từ vong sau 10 năm.
Mô bệnh học khi đến khám
Hoại tử khoảng cửa: 17% xơ gan sau 5 năm.
Hoại từ bắc cầu: 82% xơ gan sau 5 năm; 45% tử vong sau 5 năm.
Xơ gan: 58% tử vong sau 5 năm.
Điều trị
Chỉ định điều trị: phụ thuộc mức độ hoạt động của bệnh (xem bảng).

Bảng. Chỉ định điều trị viêm gan tự miễn
Phác đồ điều trị với người lớn
Tấn công:
Điều trị tấn công kéo dài ít nhất 6 tháng. Hai loại thuốc chính được sử dụng là corticoids (prednison) và azathiprin.
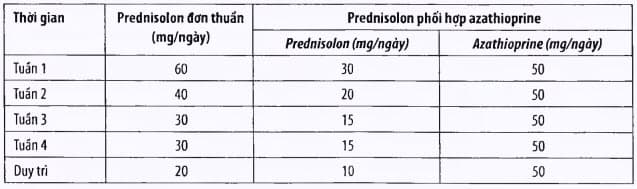
Bảng. Điều trị tấn công

Bảng. Thể không đáp ứng
Cách giảm liều:
Liệu pháp phối hợp: giảm prednisolon 10mg/tháng và azathioprin 50mg/tháng.
Prednisolon đơn thuần 10mg/tháng.
Liều duy trì khi bệnh đã ổn định kéo dài 12-18 tháng:
Liệu pháp phối hợp: prednisolon 10mg/ngày, azathioprin 50mg/ngày.
Prednisolon đơn thuần: 20mg/ngày.
Các thuốc khác
Được chỉ định khi bệnh nhân kháng hoặc có chống chỉ định với các thuốc trên. Các thuốc có thể chỉ định trong các trường hợp này gồm:
Mycophenolat mofetil.
lnterferon-a.
Cyclosporin.
FK-506.
Acid ursodeoxycholic.
Polyunsatured phosphatidylcholin.
Arginin thiazolidinecarboxylat.
Tinh chất hormon tuyến ức.
Theo dõi điều trị (xem bảng)
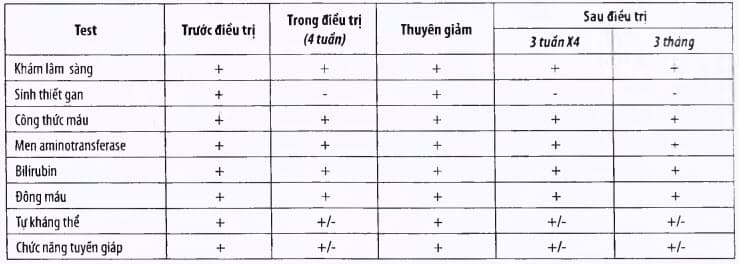
Bảng. Theo dõi xét nghiệm trong điều trị viêm gan tự miễn
Bài viết cùng chuyên mục
Bệnh thương hàn: chẩn đoán và điều trị nội khoa
Đặc điểm lâm sàng là sốt kéo dài và gây nhiều biến chứng, đặc biệt là xuất huyết tiêu hóa và thủng ruột. Hiện nay vi khuẩn Salmonella typhi đa kháng các kháng sinh, đặc biệt một số chùng vi khuẩn kháng quinolon đã xuất hiện.
Biến chứng tai biến mạch não ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Đái tháo đường làm gia tăng tỉ lệ mắc, tử vong, thường để lại di chứng nặng nề đối với các trường hợp bị tai biến mạch não, nhồi máu não gặp nhiều hơn so với xuất huyết não
Khó thở cấp: chẩn đoán và điều trị cấp cứu
Khó thở là một triệu chứng phổ biến, gây ra do mắc bệnh phổi, thiếu máu cơ tim hoặc rối loạn chức năng, thiếu máu, rối loạn thần kinh cơ, béo phì
Bệnh quai bị: chẩn đoán và điều trị nội khoa
Bệnh quai bị lây trực tiếp qua hô hấp, ngoài gây sưng đau tuyến nước bọt mang tai, không hoá mủ, ngoài ra còn viêm tuyến sinh dục.
Cơn nhược cơ nặng: chẩn đoán và điều trị tích cực
Có thể điều trị nhược cơ hiệu quả, bằng các liệu pháp bao gồm thuốc kháng cholinesterase, liệu pháp điều hòa miễn dịch nhanh, thuốc ức chế miễn dịch và phẫu thuật cắt bỏ tuyến ức
Ngộ độc cấp acetaminophen (paracetamol): chẩn đoán và điều trị hồi sức tích cực
Khi uống quá liều acetaminophen, chất chuyển hóa độc là NAPQI tăng lên, vượt quá khả năng trung hòa của glutathion gây độc với gan, thận
Ngừng tuần hoàn: cấp cứu cơ bản
Cấp cứu ngừng tuần hoàn là thiết lập các bước cụ thể để giảm tử vong do tim ngừng đập, phản ứng được phối hợp cẩn thận đối với các trường hợp khẩn cấp, sẽ làm giảm tử vong
Hạ natri máu: chẩn đoán và điều trị hồi sức tích cực
Hạ natri máu, là một rối loạn nướ điện giải, nồng độ natri trong máu hạ gây nên tình trạng giảm áp lực thẩm thấu ngoài tế bào, dẫn tới thừa nước trong tế bào
Ngộ độc rotundin: chẩn đoán và điều trị hồi sức tích cực
Là thuốc có độ an toàn cao, tuy nhiên nếu uống quá liều có thể gây nhiều biến chứng, khi bệnh nhân uống 300mg trong 24 giờ, đã gây ra những biến đổi về điện tim
Tăng calci máu: chẩn đoán và điều trị hồi sức tích cực
Trong số tất cả các nguyên nhân gây tăng canxi máu, cường cận giáp nguyên phát, và ác tính là phổ biến nhất, chiếm hơn 90 phần trăm các trường hợp.
Biến chứng bệnh mạch máu ngoại vi đái tháo đường: chẩn đoán và điều trị nội khoa
Để ngăn ngừa các biến chứng vi mô và vĩ mô, như bệnh mạch máu ngoại biên, điều trị tích cực, nhắm mục tiêu, nên được bắt đầu ngay sau khi chẩn đoán
Ngừng tuần hoàn: cấp cứu nâng cao
Cấp cứu cơ bản ngay lập tức là rất quan trọng để điều trị ngừng tim đột ngột, duy trì lưu lượng máu đến các cơ quan quan trọng, cho đến khi có chăm sóc nâng cao
Suy thận cấp trong hồi sức: chẩn đoán và điều trị tích cực
Suy thận cấp, đề cập đến việc giảm đột ngột chức năng thận, dẫn đến việc giữ lại urê, và các chất thải chứa nitơ khác, và sự rối loạn của thể tích ngoại bào và chất điện giải
Suy giáp: chẩn đoán và điều trị nội khoa
Suy giáp, là hội chứng đặc trưng bằng tình trạng suy giảm chức năng tuyến giáp, sản xuất hormon tuyến giáp không đầy đủ, so với nhu cầu của cơ thể.
Viêm khớp phản ứng: chẩn đoán và điều trị nội khoa
Viêm khớp phản ứng là một bệnh viêm khớp vô khuẩn xuất hiện sau nhiễm khuẩn chủ yếu là nhiễm khuẩn tiết niệu sinh dục, hô hấp, tiêu hóa,... Bệnh gây tổn thương ở khớp và các cơ quan khác như mắt, hệ tiết niệu sinh dục, hệ tiêu hóa…
Ngộ độc cấp paraquat qua đường tiêu hóa: chẩn đoán và điều trị hồi sức tích cực
Ngộ độc paraquat tử vong rất cao, trong những giờ đầu đau rát miệng họng, dọc sau xương ức và thượng vị, viêm, loét, trợt miệng, họng, thực quản xuất hiện sau nhiều giờ
Đau cột sống thắt lưng: chẩn đoán và điều trị nội khoa
Đau cột sống thắt lưng là nguyên nhân làm giảm khả năng lao động ở tuổi dưới 45 và chi phí của bản thân cũng như chi phí xã hội trong điều trị rất tốn kém.
Ngộ độc cấp opioid (ma túy): chẩn đoán và điều trị hồi sức cấp cứu
Các hợp chất opioid, gồm các hợp chất có tự nhiên trong nhựa cây thuốc phiện, các dẫn chất, là các opiat, và các chất tổng hợp
Dị ứng thuốc: chẩn đoán và điều trị nội khoa
Dị ứng thuốc, là phản ứng quá mức, bất thường, có hại cho cơ thể người bệnh khi dùng hoặc tiếp xúc với thuốc, do đã có giai đoạn mẫn cảm.
Sốc phản vệ: chẩn đoán và điều trị cấp cứu
Phản ứng phản vệ có thể biểu hiện tại da hoặc niêm mạc, đường tiêu hóa, đường hô hấp, hệ tim mạch như mạch nhanh, loạn nhịp hoặc tụt huyết áp
Hạ đường huyết: chẩn đoán và xử trí cấp cứu
Hạ đường huyết được định nghĩa là đường huyết nhỏ hơn 3 mmol mỗi lít, ở những bệnh nhân nhập viện, nên điều trị đường huyết nhỏ hơn hoặc bằng 4 mmol
Viêm màng não do nấm Cryptococcus neoformans: chẩn đoán và điều trị nội khoa
Cần nghĩ đến viêm màng não do nấm Cryptococcus, ở bệnh nhân có viêm kéo dài, chỉ định các xét nghiệm phù hợp, để khẳng định chẩn đoán.
Biến chứng nhiễm khuẩn ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Các bệnh lý nhiễm trùng thường gặp ở bệnh nhân đái tháo đường, hơn so với người khoẻ mạnh do các tổn thương mạch máu, thần kinh làm giảm khả năng tự bảo vệ cơ thể
Tràn khí màng phổi ở bệnh nhân thở máy: chẩn đoán và điều trị tích cực
Tràn khí màng phổi là một biến chứng rất nguy hiểm, có khả năng gây tử vong, ở bệnh nhân đang được thông khí nhân tạo
Viêm da dị ứng: chẩn đoán miễn dịch và điều trị
Biểu hiện tổn thương da, trên một bệnh nhân có cơ địa dị ứng, đặc trưng bời những dấu hiệu lâm sàng, của hiện tượng quá mẫn tức thì.
