- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Bệnh phổi tắc nghẽn mãn tính: suy hô hấp nặng do đợt cấp tính
Bệnh phổi tắc nghẽn mãn tính: suy hô hấp nặng do đợt cấp tính
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Một loạt các yếu tố lâm sàng được cho là ảnh hưởng đến lịch sử tự nhiên và tiên lượng của bệnh nhân mắc bệnh phổi tắc nghẽn mạn tính (COPD)
Hầu hết các đợt trầm trọng của bệnh phổi tắc nghẽn mạn tính (COPD) là do nhiễm trùng đường hô hấp. Điều trị bằng kháng sinh theo kinh nghiệm được chỉ định cho những bệnh nhân có khả năng bị nhiễm vi khuẩn gây ra tình trạng trầm trọng hơn và cho những người bị bệnh nặng nhất.
Các hướng dẫn toàn cầu về bệnh phổi tắc nghẽn mãn tính định nghĩa sự gia tăng của COPD là sự gia tăng cấp tính của các triệu chứng vượt xa sự thay đổi hàng ngày, thường đòi hỏi phải thay đổi thuốc, bao gồm glucocorticoids toàn thân, kháng sinh hoặc oxy bổ sung.
Đợt cấp của bệnh phổi tắc nghẽn mạn tính là tình trạng bệnh ở giai đoạn ổn định chuyển sang nặng lên nhanh không đáp ứng với điều trị thông thường hàng ngày nữa.
Chẩn đoán xác định bệnh phổi tắc nghẽn mạn tính
Triệu chứng lâm sàng
Đã được chẩn đoán bệnh phổi tắc nghẽn mạn tính.
Xuất hiện các dấu hiệu:
+ Khó thở tăng lên, thở rít.
+ Nghe phổi có nhiều ran ngáy, ran rít; có thể có ran nổ hoặc ran ẩm (nhiễm khuẩn hô hấp và ứ đọng đờm).
+ Khạc đờm nhiều hơn, đờm đục.
+ Có thể có tím, vã mồ hôi.
+ Rối loạn tinh thần, nếu khó thở nguy kịch có thể rối loạn ý thức, thậm chí hôn mê.
Triệu chứng cận lâm sàng
PaO2 giảm nặng, SpO2 giảm, PaCO2 tăng cao, pH giảm.
Xquang phổi: hình ảnh của bệnh phổi tắc nghẽn mạn tính, có thể thấy đám mờ của tổn thương phổi mới xuất hiện (viêm phổi).
Chẩn đoán nguyên nhân
Nhiễm khuẩn hô hấp: sốt, tăng bạch cầu, đờm nhiều và đục, phổi có ran ẩm nhiều, Xquang phổi có hình ảnh tổn thương phổi.
Điều trị hoặc dùng thuốc không đúng cách, lạm dụng thuốc ngủ, an thần.
Các nguyên nhân khác: tắc mạch phổi, suy tim.
Các rối loạn chuyền hoá: tăng đường máu, giảm kali.
Các nhiễm trùng khác (ổ bụng, não).
Chẩn đoán phân biệt
Lao phổi.
Tràn khí màng phổi ở bệnh nhân bệnh phổi tắc nghẽn mạn tính.
Hen phế quản.
Đánh giá mức độ nặng của đợt cấp bệnh phổi tắc nghẽn mạn tính
Bảng. Đánh giá mức độ của đợt cấp bệnh phổi tắc nghẽn mạn tính
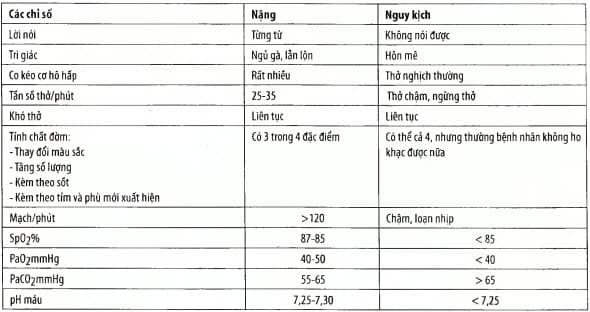
Chú ý: chỉ cằn có 2 tiêu chuẩn của mức độ nặng trở lên ở một mức độ là đủ.
Điều trị
Đợt cấp bệnh phổi tắc nghẽn mạn tính có suy hô hấp nặng
Thở oxy qua gọng kính oxy, giữ Sp02: 90% - 92%.
Dùng thuốc giãn phế quản tại chỗ:
+ Thuốc cường 2 giao cảm, khí dung qua mặt nạ 5mg (salbutamol, terbutalin), nhắc lại tùy theo tình trạng bệnh nhân, có thể nhiều lần.
+ Thuốc ức chế phó giao cảm: ipratropium (0,5mg) khí dung qua mặt nạ, nhắc lại nếu cần thiết.
Kết hợp truyền tĩnh mạch các thuốc cường 2 giao cảm (salbutamol, terbutalin).
+ Tốc độ khởi đầu 0,1μg/kg/phút, điều chỉnh liều theo đáp ứng của bệnh nhân (tăng tốc độ truyền 5-10 phút/lần cho tới khi có đáp ứng).
+ Có thể dùng aminophylin 0,24g pha với 100ml dịch glucose 5%, truyền trong 30-60 phút, sau đó truyền duy trì với liều 0,5mg/kg/giờ.
Methylprednisolon 2mg/kg/24 giờ tiêm tĩnh mạch chia 2 lần.
Kháng sinh:
+ Cephalosporin thế hệ 3 (cefotaxim hoặc ceftazidim 3g/ngày).
+ Kết hợp với nhóm aminoglycosid hoặc fluoroquinolon.
+ Nếu nghi ngờ nhiễm khuẩn bệnh viện: dùng kháng sinh theo phác đồ xuống thang, dùng kháng sinh phổ rộng và có tác dụng trên trực khuẩn mủ xanh,
Thở máy không xâm nhập
Nếu không có chống chỉ định.
Thường lựa chọn phương thức BiPAP:
+ Bắt đầu với: IPAP = 8 - 10cm nước.
EPAP = 4 - 5cm nước.
FiO2 điều chinh để có Sp02 > 92%.
+ Điều chỉnh thông số: tăng IPAP mỗi lần 2cm nước.
+ Mục tiêu: bệnh nhân dễ chịu, tần số thở < 30 lần/phút, SpO2 > 92%, xét nghiệm không có nhiễm toan hô hấp.
Nếu thông khí không xâm nhập không hiệu quả hoặc có chống chỉ định: đặt ống nội khí quản và thông khí nhân tạo qua ống nội khí quản.
Thở máy xâm nhập
Phương thức: nên chỉ định thông khí nhân tạo hỗ trợ/điều khiển thể tích.
+ Vt = 5-8ml/kg. + l/E = 1/3.
+ Trigger 3 - 4 lít/phút.
+ Fi02 lúc đầu đặt 100%, sau đó điều chỉnh theo oxy máu.
+ PEEP = 5cm nước hoặc đặt bằng 0,5 autoPEEP.
Các thông số được điều chỉnh để giữ Pplat < 30cm nước, auto-PEEP không tăng, SpO2 > 92%, pH máu trên 7,20. Duy trì tần số thở ở khoảng 20 lần/phút bằng thuốc an thần.
Trong trường hợp bệnh nhân khó thở nhiều, không thở theo máy, có thể chuyển sang thông khí điều khiển (thể tích hoặc áp lực). Tuy nhiên, việc dùng an thần liều cao hoặc giãn cơ có thể làm khó cai thở máy.
Đánh giá tình trạng bệnh nhân hàng ngày để xem xét cai thở máy khi các yếu tố gây mất bù đã được điều trị ổn định.
Đợt cấp bệnh phổi tắc nghẽn mạn tính có suy hô hấp nguy kịch
Bóp bóng qua mặt nạ với oxy 100%.
Đặt ống nội khí quản, thông khí nhân tạo.
Hút đờm qua nội khí quản.
Dùng thuốc giãn phế quản truyền tĩnh mạch.
Tiêm tĩnh mạch corticoid.
Dùng thuốc kháng sinh tiêm tĩnh mạch.
Bài viết cùng chuyên mục
Bướu nhân tuyến giáp: chẩn đoán và điều trị nội khoa
Nhân giáp là tổn thương dạng khối, khu trú nằm trong tuyến giáp, được phát hiện nhờ cảm nhận của chính bản thân bệnh nhân, hay bác sĩ thăm khám lâm sàng.
Bệnh quai bị: chẩn đoán và điều trị nội khoa
Bệnh quai bị lây trực tiếp qua hô hấp, ngoài gây sưng đau tuyến nước bọt mang tai, không hoá mủ, ngoài ra còn viêm tuyến sinh dục.
Viêm khớp phản ứng: chẩn đoán và điều trị nội khoa
Viêm khớp phản ứng là một bệnh viêm khớp vô khuẩn xuất hiện sau nhiễm khuẩn chủ yếu là nhiễm khuẩn tiết niệu sinh dục, hô hấp, tiêu hóa,... Bệnh gây tổn thương ở khớp và các cơ quan khác như mắt, hệ tiết niệu sinh dục, hệ tiêu hóa…
Suy tuyến yên: chẩn đoán và điều trị nội khoa
Suy tuyến yên, có thể không có triệu chứng, hoặc xuất hiện liên quan đến thiếu hụt hormon, hoặc tổn thương hàng loạt.
Hội chứng Cushing: chẩn đoán và điều trị nội khoa
Tăng cân là triệu chứng đầu tiên, mặt tròn như mặt trăng, da ừng đỏ, gáy có bướu mỡ, rối loạn phân bố mỡ, mỡ tập trung ở mặt, cổ.
Suy cận giáp: chẩn đoán và điều trị nội khoa
Chức năng chủ yếu của tuyến cận giáp, là cân bằng nồng độ calci máu, suy cận giáp gây hạ calci máu biểu hiện triệu chứng thần kinh cơ.
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Nhiễm trùng do tụ cầu vàng (Staphylococcus aureus): chẩn đoán và điều trị nội khoa
Tụ cầu vàng là cầu khuẩn Gram dương, không di động, không sinh nha bào, đứng riêng lẻ hoặc thành từng đôi. S.aureus có mặt ở khắp nơi, sự lây truyền trực tiếp từ các thương tổn mở hoặc gián tiếp.
Hội chứng Hellp: chẩn đoán và điều trị hồi sức tích cực
Hội chứng Hellp, là bệnh lý sản khoa đặc trưng bời thiếu máu do tan máu, tăng men gan, và giảm tiểu cầu, xuất hiện vào nửa cuối của thời kỳ có thai
Ngừng tuần hoàn: cấp cứu nâng cao
Cấp cứu cơ bản ngay lập tức là rất quan trọng để điều trị ngừng tim đột ngột, duy trì lưu lượng máu đến các cơ quan quan trọng, cho đến khi có chăm sóc nâng cao
Ong đốt: chẩn đoán và điều trị hồi sức tích cực
Việc xử trí sớm, và tích cực ong đốt tập trung vảo việc truyền dịch, tăng cường bài niệu và quyết định kết quả cuối cùng của nhiễm độc
Mày đay: chẩn đoán miễn dịch và điều trị
Mày đay là một dạng tổn thương cơ bản ngoài da, đặc trưng bời sự xuất hiện nhanh của các sẩn phù, ngứa nhiều.
Tăng calci máu: chẩn đoán và điều trị hồi sức tích cực
Trong số tất cả các nguyên nhân gây tăng canxi máu, cường cận giáp nguyên phát, và ác tính là phổ biến nhất, chiếm hơn 90 phần trăm các trường hợp.
Viêm màng hoạt dịch khớp gối mạn: chẩn đoán và điều trị nội khoa
Viêm màng hoạt dịch khớp gối mạn tính không đặc hiệu là bệnh khá thường gặp trên lâm sàng, biểu hiện bời tình trạng sưng đau khớp gối kéo dài, tái phát nhiều lần song không tìm thấy nguyên nhân.
Suy hô hấp cấp: chẩn đoán và điều trị cấp cứu ban đầu
Suy hô hấp xảy ra khi các mạch máu nhỏ, bao quanh túi phế nang không thể trao đổi khí, gặp phải các triệu chứng ngay lập tức, do không có đủ oxy trong cơ thể
Suy thượng thận: chẩn đoán và điều trị nội khoa
Điều trị thích hợp, và biện pháp phòng ngừa bổ sung, suy tuyến thượng thận có thể có cuộc sống năng động, và có tuổi thọ bình thường.
Tràn khí màng phổi ở bệnh nhân thở máy: chẩn đoán và điều trị tích cực
Tràn khí màng phổi là một biến chứng rất nguy hiểm, có khả năng gây tử vong, ở bệnh nhân đang được thông khí nhân tạo
Sốc nhiễm khuẩn: chẩn đoán và điều trị ban đầu
Nhiễm trùng huyết là hội chứng lâm sàng, có các bất thường về sinh lý, sinh học và sinh hóa gây, và phản ứng viêm xảy ra có thể dẫn đến rối loạn chức năng cơ quan và tử vong
Viêm khớp thiếu niên tự phát: chẩn đoán và điều trị nội khoa
Tùy theo mỗi thể bệnh mà có triệu chứng lâm sàng và cận lâm sàng khác nhau, ở tất cả các thể, trong đợt tiến triển thường có tình trạng viêm khớp về lâm sàng và xét nghiệm.
Viêm quanh khớp vai: chẩn đoán và điều trị nội khoa
Chẩn đoán viêm quanh khớp vai chủ yếu dựa vào lâm sàng ấn đau chói tại chỗ các vị trí tương ứng của gân như đầu dài gân nhị đầu, điểm bám gân trên gai, gân dưới gai, kết hợp cận lâm sàng mà chủ yếu là siêu âm phần mềm quanh khớp vai.
Cơn đau quặn thận: chẩn đoán và điều trị cấp cứu
Đau bụng xảy ra khi sỏi bị kẹt trong đường tiết niệu, thường là trong niệu quản, sỏi chặn và làm giãn khu vực niệu quản, gây đau dữ dội
Biến chứng bệnh mạch máu ngoại vi đái tháo đường: chẩn đoán và điều trị nội khoa
Để ngăn ngừa các biến chứng vi mô và vĩ mô, như bệnh mạch máu ngoại biên, điều trị tích cực, nhắm mục tiêu, nên được bắt đầu ngay sau khi chẩn đoán
Đái tháo nhạt: chẩn đoán và điều trị nội khoa
Bệnh thường khởi phát ở tuổi thanh niên, nam gặp nhiều hơn nữ, nguyên nhân của bệnh đái tháo nhạt rất phức tạp.
Lupus ban đỏ hệ thống: chẩn đoán miễn dịch và điều trị
Bệnh nhân có thể chỉ co, một vài đặc điểm lâm sàng của lupus ban đỏ hệ thống, có thể giống với các bệnh tự miễn, nhiễm trùng hoặc huyết học khác.
Viêm màng não mủ: chẩn đoán và điều trị nội khoa
Có nhiều vi khuẩn có thể gây viêm màng não mủ. Tuy nhiên, tần suất mắc của từng chủng vi khuẩn tùy thuộc vào tuổi cũng như một số yếu tố liên quan đến sức đề kháng cơ thể.
