- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Mày đay: chẩn đoán miễn dịch và điều trị
Mày đay: chẩn đoán miễn dịch và điều trị
Mày đay là một dạng tổn thương cơ bản ngoài da, đặc trưng bời sự xuất hiện nhanh của các sẩn phù, ngứa nhiều.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Mề đay, hay nổi mề đay, là một rối loạn phổ biến, với tỷ lệ xấp xỉ 20% trong dân số nói chung. Tổn thương nổi mề đay điển hình là một mảng nổi ban đỏ, ngứa nhiều. Mề đay đôi khi đi kèm với phù mạch, sưng sâu hơn ở da. Một tác nhân được cho là như thuốc, ăn phải thức ăn, côn trùng chích hoặc nhiễm trùng, có thể được xác định ở những bệnh nhân bị mề đay mới khởi phát, mặc dù không tìm thấy nguyên nhân cụ thể nào trong nhiều trường hợp, đặc biệt là khi tình trạng này kéo dài hàng tuần hoặc hàng tháng.
Mề đay (có hoặc không có phù mạch) thường được phân loại theo mức độ mãn tính của nó:
Mề đay cấp tính - Mề đay được coi là cấp tính khi nó đã xuất hiện dưới sáu tuần.
Mề đay mãn tính - Mề đay được coi là mãn tính khi nó tái phát, với các dấu hiệu và triệu chứng tái phát hầu hết các ngày trong tuần, trong sáu tuần hoặc lâu hơn.
Mày đay là một dạng tổn thương cơ bản ngoài da, đặc trưng bời sự xuất hiện nhanh của các sẩn phù với 3 đặc điểm:
Sưng nề lan tỏa từ trung tâm với hình dạng và kích thước khác nhau, thường bao xung quanh bời một quầng đỏ.
Ngứa hoặc đôi khi có cảm giác rát bỏng.
Thường tự biến mất trong vòng 24 giờ.
Tùy theo thời gian diễn biến, mày đay được chia thành 2 dạng là mày đay cấp tính (diễn biến < 6 tuần) và mày đay mạn tính (diễn biến > 6 tuần).
Đặc điểm lâm sàng
Một đặc trưng cơ bản trên lâm sàng của tổn thương mày đay là xu hướng thay đổi kích thước và hình thái rất nhanh, mỗi tổn thương đơn lẻ thường xuất hiện và biến mất trong vòng một vài giờ, ít khi tồn tại quá 8 giờ và có thể di chuyển từ vị trí này sang vị trí khác. Nói chung, tổn thương mày đay thường xuất hiện về chiều tối và sáng sớm, giảm dần vào buổi sáng và buổi trưa. Đặc trưng này có thể khiến cho việc chẩn đoán mày đay trên lâm sàng gặp khó khăn vì tại thời điểm bệnh nhân đi khám có thể không có tổn thương thực thể trên da.
Mày đay cấp tính thường xuất hiện sau khi tiếp xúc với dị nguyên gây bệnh từ vài phút đến vài giờ, kéo dài một vài ngày đến một vài tuần (nhưng dưới 6 tuần). Nguyên nhân gây bệnh thường gặp là do các loại thức ăn (như tôm, cua, cá, trứng, sữa, ...), thuốc, phấn hoa, lông súc vật, ... Mày đay mạn tính kéo dài ít nhát 6 tuần, một số trường hợp có thể diễn ra dai dẳng trong nhiều năm và không rõ căn nguyên gây bệnh. Một số yếu tố như thay đổi thời tiết, đồ uống có cồn, thay đổi nhiệt độ môi trường đột ngột, ánh nắng mặt trời, gãi hoặc cọ sát, tì đè,... mặc dù không phải là nguyên nhân gây bệnh nhưng có thể kích phát không đặc hiệu triệu chứng của cả mày đay cấp và mạn tính.
Khai thác tiền sử của người bệnh có thể tìm thấy mối liên quan giữa sự xuất hiện của mày đay và việc tiếp xúc với các yếu tố lạ như thuốc, thức ăn, hóa chất, nọc côn trùng, lông súc vật, ... Ngoài ra, khai thác tiền sử dị ứng của bệnh nhân và gia đình người bệnh cũng có thể phát hiện được các bệnh dị ứng khác đi kèm như chàm, viêm mũi dị ứng, viêm kết mạc dị ứng, hen phế quản, ...
Đặc điểm cận lâm sàng
Test lẩy da với các dị nguyên có thể cho kết quả dương tính với những dị nguyên mà người bệnh mẫn cảm.
Test huyết thanh tự thân có kết quả dương tính trong phần lớn các trường hợp mày đay mạn tính do nguyên nhân miễn dịch.
Xét nghiệm định lượng IgE đặc hiệu với các dị nguyên nghi ngờ có thể xác định được chính xác loại dị nguyên mà người bệnh mẫn cảm.
Các xét nghiệm tự kháng thể tuyến giáp và chức năng tuyến giáp có thể có biến loạn trong các trường hợp mày đay mạn tính kết hợp với viêm tuyến giáp tự miễn.
Các xét nghiệm máu và nước tiểu thông thường ít có biến đổi ở các bệnh nhân mày đay.
Chẩn đoán xác định
Chủ yếu dựa vào các biểu hiện lâm sàng và hỏi tiền sử bệnh, lưu ý mối liên quan giữa sự xuất hiện của mày đay với tiền sử tiếp xúc các yếu tố lạ.
Chẩn đoán phân biệt
Hồng ban đa dạng.
Tổn thương da do viêm mạch.
Hội chứng tăng tế bào mast.
Nấm da.
Điều trị
Điều trị đặc hiệu
Tránh tiếp xúc hoặc loại bỏ các yếu tố đã được biết gây bệnh hoặc làm nặng bệnh: ngừng dùng thuốc, thức ăn, chuyển chỗ ở, đổi nghề, tránh nóng, lạnh, ánh nắng mặt trờ i,...
Cân nhắc điều trị giảm mẫn cảm đặc hiệu nếu không thể loại bỏ được dị nguyên gây bệnh.
Điều trị triệu chứng
Các nhóm thuốc chù yếu đề kiểm soát triệu chứng gồm: adrenalin (epinephrin), các thuốc kháng histamin, thuốc kháng leukotriene và glucocorticoid.
Thuốc kháng histamin H1:
Chỉ định: là lựa chọn đầu tiên trong tất cả các thể mày đay.
Liều lượng, cách dùng: xem bảng.
Bảng. Các thuốc kháng histamin H1
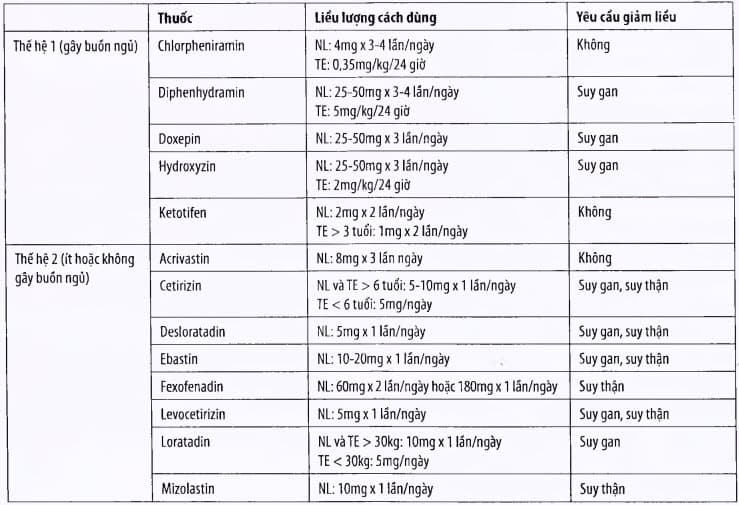
* NL: người lớn; TE: trẻ em.
Thuốc kháng histamin H2:
Chỉ định: phối hợp với thuốc kháng H1 trong trường hợp không đáp ứng với thuốc kháng H1 đơn thuần.
Liều lượng, cách dùng: xem bảng.
Bảng. Các thuốc kháng histamin H2 trong điều trị các bệnh dị ứng

Glucocorticoid:
Chỉ định: phối hợp với thuốc kháng Hi và H2 để giảm triệu chứng trong các trường hợp mày đay nặng không đáp ứng với các thuốc kể trên.
Liều lượng, cách dùng: nên dùng liều trung bình, một đợt ngắn ngày để hạn chế tác dụng phụ. Có thể dùng prednison hoặc prednisolon hoặc methylprednisolon uống 40 - 60mg/ngày (ở người lớn) hoặc 1mg/kg/ngày (ở trẻ em) trong 5 -7 ngày.
Theo dõi và tái khám
Các chỉ số cần theo dõi:
Tình trạng lâm sàng.
Công thức máu (đặc biệt tỉ lệ bạch cầu ái toan).
Tốc độ máu lắng.
Nồng độ IgE đặc hiệu (nếu có thể).
Thời gian tái khám:
Mày đay cấp tính: sau 3 -5 ngày.
Mày đay mạn tính: 2 -4 tuần.
Phòng bệnh
Không có biện pháp phòng bệnh tiên phát.
Ở những người có cơ địa dị ứng và đã có tiền sử bị mày đay, cần cố gắng xác định nguyên nhân gây bệnh và tránh tối đa việc tiếp xúc với các yếu tố này.
Với những người đang trong đợt cấp của mày đay, cần tránh tối đa việc tiếp xúc với các yếu tố kích phát không đặc hiệu làm nặng triệu chứng của mày đay như bia rượu, gió lạnh, thay đổi nhiệt độ đột ngột, xúc động mạnh, gắng sức, ...
Bài viết cùng chuyên mục
Viêm màng não do nấm Cryptococcus neoformans: chẩn đoán và điều trị nội khoa
Cần nghĩ đến viêm màng não do nấm Cryptococcus, ở bệnh nhân có viêm kéo dài, chỉ định các xét nghiệm phù hợp, để khẳng định chẩn đoán.
Đái tháo đường: hướng dẫn chẩn đoán và điều trị nội khoa
Đái tháo đường, là tình trạng tăng đường huyết mạn tính, đặc trưng bởi những rối loạn chuyển hoá carbohydrat, có kèm theo rối loạn chuyển hóa lipid và protein.
Viêm da dị ứng: chẩn đoán miễn dịch và điều trị
Biểu hiện tổn thương da, trên một bệnh nhân có cơ địa dị ứng, đặc trưng bời những dấu hiệu lâm sàng, của hiện tượng quá mẫn tức thì.
Viêm phổi nặng do virus cúm A: chẩn đoán và điều trị hồi sức tích cực
Viêm phổi do virus có nhiều khả năng xảy ra ở trẻ nhỏ và người lớn tuổi, do cơ thể chống lại virus kém hơn, so với những người có hệ thống miễn dịch khỏe mạnh
Ngộ độc khí carbon monoxide (CO): chẩn đoán và điều trị hồi sức tích cực
Khí CO là sản phẩm cháy không hoàn toàn của các chất có chứa carbon, nhiễm phổ biến là sử dụng các nhiên liệu có carbon để đốt ở nơi thông khí
Ngộ độc cấp thuốc diệt chuột loại muối phosphua kẽm và phosphua nhôm
Phosphua kẽm, phosphua nhôm là các muối có gắn gốc phosphua, gặp nước, và acid clohidric của dạ dày, sẽ xảy ra phản ứng hóa học sinh ra khí phosphin
Suy tuyến yên: chẩn đoán và điều trị nội khoa
Suy tuyến yên, có thể không có triệu chứng, hoặc xuất hiện liên quan đến thiếu hụt hormon, hoặc tổn thương hàng loạt.
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Ngộ độc cấp hóa chất trừ sâu phospho hữu cơ: điều trị hồi sức tích cực
Thuốc trừ sâu phospho hữu cơ, là một trong hai loại thuốc trừ sâu thuộc nhóm ức chế cholinesterase, đang được sử dụng rộng rãi trong nông nghiệp
Viêm phổi cộng đồng do vi khuẩn nặng: chẩn đoán và điều trị tích cực
Viêm phổi cộng đồng do vi khuẩn, là bệnh lý nhiễm khuẩn của nhu mô phổi, gây ra tình trạng viêm các phế nang, tiểu phế quản và tổ chức kẽ của phổi
Biến chứng mạch vành ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Tổn thương động mạch vành tim, ở bệnh nhân đái tháo đường, có thể gặp ở người trẻ tuổi và có thể có những biểu hiện lâm sàng không điển hình
Hôn mê: chẩn đoán và xử trí cấp cứu
Hôn mê là một cấp cứu, hành động nhanh chóng là cần thiết để bảo tồn cuộc sống và chức năng não, thường kiểm tra máu và chụp CT não để xác định nguyên nhân
Ngộ độc cấp thuốc diệt chuột natri fluoroacetat và fluoroacetamid
Fluoroacetat gây độc bằng ửc chế chu trình Krebs, làm giảm chuyển hóa glucose, ức chế hô hấp của tế bảo, mất dự trữ năng lượng gây chết tế bào
Viêm tuyến giáp bán cấp có đau: chẩn đoán và điều trị nội khoa
Cần chẩn đoán phân biệt, tình trạng nhiễm độc giáp trong viêm tuyến giáp bán cấp với bệnh Basedow, tuyến giáp to có tiếng thổi, ấn không đau.
Ngộ độc cấp acetaminophen (paracetamol): chẩn đoán và điều trị hồi sức tích cực
Khi uống quá liều acetaminophen, chất chuyển hóa độc là NAPQI tăng lên, vượt quá khả năng trung hòa của glutathion gây độc với gan, thận
Lỵ trực khuẩn: chẩn đoán và điều trị nội khoa
Lỵ trực khuẩn Shigella là một bệnh nhiễm trùng đại tràng, đặc biệt là phần trực tràng của đại tràng. Bệnh nhân bị viêm dạ dày Shigella thường xuất hiện sốt cao, đau quặn bụng và tiêu chảy ra máu, nhầy.
Biến chứng thần kinh do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng thần kinh, biểu hiện ở nhiều dạng khác nhau, thường gặp nhất là biến chứng thần kinh ngoại vi, và biến chứng thần kinh tự động
Phù Quincke dị ứng: chẩn đoán miễn dịch và điều trị
Phù Quincke, đặc trưng bởi tình trạng sưng nề đột ngột, và rõ rệt ở vùng da, và tổ chức dưới da, có cảm giác ngứa.
Hạ kali máu: chẩn đoán và điều trị hồi sức tích cực
Mức độ nghiêm trọng của các biểu hiện hạ kali máu, có xu hướng tỷ lệ thuận với mức độ, và thời gian giảm kali huyết thanh
Ngộ độc barbituric: chẩn đoán và điều trị hồi sức tích cực
Barbituric ức chế hệ thần kinh trung ương, tác động iên receptor barbiturat ở não, làm tăng GABA, gây tụt huyết áp do ức chế trực tiếp cơ tim, giảm trương lực hệ giao cảm
Sốc nhiễm khuẩn: chẩn đoán và điều trị ban đầu
Nhiễm trùng huyết là hội chứng lâm sàng, có các bất thường về sinh lý, sinh học và sinh hóa gây, và phản ứng viêm xảy ra có thể dẫn đến rối loạn chức năng cơ quan và tử vong
Bệnh do nấm Penicillium marneffei: chẩn đoán và điều trị nội khoa
Bệnh do nấm Penidllium, có biểu hiện lâm sàng đa dạng, với các tổn thương trên da, sốt kéo dài, hạch to, gan lách to, thiếu máu.
Rắn cạp nia cắn: chẩn đoán và điều trị hồi sức tích cực
Nọc độc của rắn cạp nia bao gồm các protein, enzym tác động cả ở tiền và hậu xynap gây liệt cơ, peptid lợi niệu natri có tác dụng ức chế hấp thu natri tại ống thận
Sốc nhiễm khuẩn: chẩn đoán và điều trị hồi sức tích cực
Sốc nhiễm khuẩn, là một giai đoạn của quá trình liên tục, bắt đầu từ đáp ứng viêm hệ thống do nhiễm khuẩn, nhiễm khuẩn nặng, sốc nhiễm khuẩn và suy đa tạng
Hạ đường huyết: chẩn đoán và xử trí cấp cứu
Hạ đường huyết được định nghĩa là đường huyết nhỏ hơn 3 mmol mỗi lít, ở những bệnh nhân nhập viện, nên điều trị đường huyết nhỏ hơn hoặc bằng 4 mmol
