- Trang chủ
- Thông tin
- Chẩn đoán và điều trị theo y học hiện đại
- Khó thở mãn tính: đánh giá triệu chứng của các bệnh lý thực thể
Khó thở mãn tính: đánh giá triệu chứng của các bệnh lý thực thể
Tìm kiếm bằng chứng khách quan của phục hồi hoặc biến đổi đường thở để khẳng định chấn đoán: Thực hiện bởi phế dung kế sau đó yêu cầu bệnh nhân ghi lại nhật ký lưu lượng thở đỉnh. Xem xét đánh giá chuyên khoa nếu như chẩn đoán không chắc chắn.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Khó thở liên quan tới gắng sức
Khó thở mạn tính bắt nguồn từ bệnh lý thực thể phần lớn luôn được khởi phát và làm nặng thêm bởi gắng sức, do vậy mà khó thở không liên quan đến gắng sức có một danh sách hạn chế các chấn đoán.
Nghĩ đến hen nếu như có khó thở:
Kèm theo ho hoặc khò khè.
Tiếp xúc yếu tố khởi phát trước đó v.d. không khí lạnh, phấn hoa, bụi nhà, thú nuôi.
Triệu chứng xảy ra chủ yếu về đêm hoặc sáng sớm (đặc biệt khi mà giấc ngủ bị rối loạn), hoặc,
Tiền sử cơ địa.
Tìm kiếm bằng chứng khách quan của phục hồi hoặc biến đổi đường thở để khẳng định chấn đoán: Thực hiện bởi phế dung kế (cải thiện FEV1 > 15% sau giãn phế quãn dạng hít), sau đó yêu cầu bệnh nhân ghi lại nhật ký lưu lượng thở đỉnh (biến đổi về đêm > 20% trong > 3 ngày/tuần trong vòng 2 tuần). Xem xét đánh giá chuyên khoa nếu như chẩn đoán không chắc chắn, đặc biệt nếu như hen phế quản nghề nghiệp được nghĩ đến.
Nhịp nhanh kịch phát có thể biểu hiện những đợt khó thở rải rác mà không có bất kỳ yếu tố khởi phát nào (mặc dù khi khó thở thường nặng thêm bởi gắng sức). Cân nhắc điều này nếu như có:
Khó thở kèm với đánh trống ngực.
Đợt bệnh xảy ra ngoài vùng xanh với khởi phát đột ngột, hoặc,
ECG có bằng chứng của tiền kích thích.
Nếu như nghĩ đến nhịp nhanh kịch phát, cố gắng ghi lại nhịp tim trong khi xuất hiện triệu chứng.
Khó thở xảy ra chủ yếu khi nghỉ ngơi mà không có mối liên quan hằng định với gắng sức có thể là khó thở cơ năng. Nghĩ đến điều này nếu như bệnh nhân biểu hiện các đặc điểm điển hình trong khi vắng mặt các bằng chứng khách quan của bệnh lý tim phổi (thăm khám, SpO2, XQ ngực ± chức năng phổi/PEFR chuỗi định kỳ). Chuyển đến chuyên khoa nếu như có:
Chẩn đoán nghi ngờ hoặc các triệu chứng gây phiền toái hoặc hạn chế hoạt động mặc dù được giải thích và trấn an.
Các đặc điểm gợi ý khó thở do tâm lý
Khởi phát bởi các trạng thái căng thẳng.
Không thể thở sâu hoặc lấy đủ khí để thở.
Thường xuyên thở dài.
Cảm giác châm chích đầu chi/quanh miệng.
Thời gian nín thở ngắn.
Giảm PaCO2 với PaO2 bình thường trên khí máu.
Tràn dịch màng phổi hoặc giảm Hb
Cân nhắc đến những tình trạng này ở giai đoạn sớm bởi vì chúng có thể dễ dàng khẳng định hoặc loại trừ. Đánh giá bổ sung cho tràn dịch màng phổi nếu như XQ ngực ± bằng chứng lâm sàng của tràn dịch một bên. Luôn kiểm tra Hb ở những bệnh nhân có khó thở khi gắng sức, bởi vì dấu hiệu da niêm nhợt là dấu hiệu không nhạy. Nếu như Hb giảm, cân nhắc đến những nguyên nhân khác - đặc biệt khi Hb chỉ giảm nhẹ hoặc các triệu chứng vẫn còn khi Hb đã được điều chỉnh lại.
Đặc điểm báo động bất kì
Thay đổi giọng nói hoặc thở rít có thể gợi ý tình trạng tắc nghẽn thanh/khí quản thứ phát do ung thư xuất phát từ bên trong hoặc chèn ép từ bên ngoài (u lympho, u tuyến giáp hoặc bướu giáp sau xương ức); nếu có, chuyển ngay bệnh nhân đi nội soi đánh giá, ví dụ nội soi phế quản /nội soi đường mũi với ống nội soi mềm.
Chuyển đánh giá chuyên khoa ngay với nội soi phế quản ± CT để loại trừ ung thư phổi nếu như bệnh nhân có các yếu tố nguy cơ (> 40 tuổi hoặc tiền sử hút thuốc lá) đi kèm với bất kỳ đặc điểm lâm sàng và XQ phổi nghi ngờ; Các đặc điểm này bao gồm xẹp thùy phổi mà gợi ý đến khối u tắc nghẽn đoạn gần.
Ở những ngườu trẻ không hút thuốc là, xem xét đánh giá bổ sung ban đầu với CT ngực; chuyển đánh giá chuyên khoa nếu như kết quả CT gợi ý bệnh lý ác tính, không tìm thấy nguyên nhân thay thế rõ ràng nào khác hoặc không thực hiện được.
Đặc điểm báo động trong khó thở mạn
Đặc điểm lâm sàng
Thở rít.
Ho ra máu.
Sụt cân.
Thay đổi giọng nói.
Bệnh lý hạch vùng cổ tồn tại dai dăng.
Ngón tay dùi trống.
Đặc điểm XQ ngực
Khối vùng phổi.
Tổn thương hang.
Rốn phổi lớn.
Xẹp thùy phổi (dai dăng).
N.B. Các đặc điểm này đặc biệt đáng lo nếu như b ệnh nhân hút thuốc lá, > 40 tuồi hoặc tiếp xúc với amiăng.
Bất thường đáng kể trên CT
Tiến hành CT ngực độ phân giải cao để tìm kiếm bằng chứng của bệnh lý phổi kẽ (ILD) nếu như bệnh nhân có bất kỳ đặc điểm thích hợp nào.
Chuyển đánh giá chuyên khoa nếu CT có bằng chứng của bệnh lý phổi kẽ hoặc bệnh lý nghiêm trọng khác, ví dụ ung thư, giãn phế quản. Làm xét nghiệm đánh giá chức năng phổi bổ sung nếu như chưa được thực hiện được trước đó, hoặc nếu như CT có đặc điểm khí phế thủng.
Chức năng phổi bất thường
Có ngưỡng thấp trong yêu cầu tiến hành đánh giá chức năng phổi.
Chẩn đoán COPD nếu như FEV /FVC <70% (gợi ý tắc nghẽn đường thở) với FEV1 < 80% giá trị ước tính sau test giãn phầ quản (gợi ý phục hồi không hoàn toàn). Tìm những bất thường đặc trưng khác, bao gồm |TLC và RV (giúp phân biệt với ILD ở những trường hợp nhập nhằng) và giảm trao đổi khí ( gợi ý khí phế thủng đáng kể). Loại trừ thiếu hụt alphal-antitrypsin ở những bệnh nhân trẻ tuổi.
Tiêu chuẩn để xét nghiệm ở bệnh nhân khó thở mạn
Test đảnh giá chúc năng phổi nếu có
Khò khè.
Triệu chứng chủ yếu vào nửa đêm và sáng sớm.
Triệu chứng xuất hiện khi tiếp xúc khí lạnh hoặc dị ứng nguyên thường gặp.
Tiền sử cơ địa.
Đặc điểm lâm sàng hoặc XQ ngực có biểu hiện tăng ứ khí.
Những người hút thuốc lá > 40 tuổi
Ho đờm mạn tính (≥3 tháng liên tiếp trong ≥ 2 năm liên tiếp)
Tiếp xúc bụi nghề nghiệp, điều trị vói methotrexate/amiodarone hoặc xạ trị trước đó.
Giảm Sp02 (khi nghỉ ngơi hoặc khi gắng sức) mà không có nguyên nhân thay thế rõ ràng nào.
Giảm dung nạp vói gắng sức tiến triển mà không có nguyên nhân rõ ràng
ECG nếu như có
Tiền sử nhồi máu cơ tim hoặc tăng huyết áp mạn tính (đặc biệt khi cố tổn thương cơ quan đích).
Tăng JVP hoặc phù ngoại biên.
Tiếng thổi tim (chua được phát hiện trước đó).
Bằng chúng lâm sàng/XQ ngực có sung huyết phổi, tim lớn hoặc tăng áp phổi.
Tiếp xúc bụi nghề nghiệp, điều trị vói methotrexate/amiodarone hoặc xạ trị trước đó.
Giảm dung nạp với gắng sức tiến triển với chức năng phổi bình thường và không có nguyên nhân rõ ràng nào khác.
CT ngực độ phân giải cao nếu như có
Mờ dạng kẽ trên XQ ngực.
Khiếm khuyết phổi hạn chế hoặc giảm hao đổi khí không giải thích được.
Lâm sàng nghi ngờ nhiều đến bệnh lý phổi kẽ ví dụ thiếu oxy hoặc ran cuối thì hít vào ở nhũng người trước đó có tiếp xúc với chim, bụi bẩn hay cỏ khô.
Test đánh giá chức năng phổi
|
Test |
Mô tả |
Đánh giá |
Ví dụ bệnh thích hợp |
|
Phế dung kế |
Dòng thở đường miệng được đo trong khi thở gắng sức |
FEV1, FVC |
Bệnh phổi tắc nghẽn: Giảm không tỉ lệ trong FEV1 (FEV1:FVC < 0.8) Bệnh phổi hạn chế: giảm không tỉ lệ giữa FEV1 và FVC |
|
Sự phục hồi |
Lặp lại đo phế dung kế sau khi cho thuốc giãn phế quản |
FEV1, FVC |
Hồi phục hoàn toàn tắc nghẽn thường gặp trong hen, không hoàn toàn trong COPD |
|
Thể tích phổi |
Khí hòa tan hoặc thể tích đồ toàn cơ thể (whole-body plethysmography) |
TLC, RV |
COPD (TLC bình thường hoặc tăng), bệnh phổi hạn chế (giảm TLC và RV) |
|
Dung tích khuếch tán |
Đo lượng CO thu nhận từ phế nang |
DLCO, Dm |
Viêm phổi kẽ (DLCO thấp, CO thấp, Dm thấp), xuất huyết phổi (DLCO cao, Dm bình thường) |
DLCO - Khuếch tán carbon monoxide (CO) ở phổi; Dm - yếu tố màng khuếch tán; FEV, - thể thích thở ra gắng sức trong 1 giây; FVC - Dung tích sống gắng sức; RV - Thể tích cặn; TLC - Tổng dung tích phổi.
Nếu SpO2 < 92%, thực hiện khí máu để xác định những bệnh nhân suy hô hấp type 2 hoặc những người có thể lượng giá điều trị oxy tại nhà.
Chấn đoán hen phế quản nếu như có khiếm khuyết thông khí tắc nghẽn với FEV1 cải thiện > 15% sau giãn phế quản đường hít. Nếu không, cân nhắc đánh giá bổ sung lặp lại phế dung kế, nhật ký PEFR hoặc đánh giá chuyên khoa nếu như lâm sàng gợi ý cao hoặc kết quả phế dung kế trước đó trong khoảng nhập nhằng.
Ở những bệnh nhân có khiếm khuyết phổi hạn chế, đánh giá nguyên nhân nền:
Đo ECG và đánh giá lại sau điều trị nếu như có băng chứng của xung huyết phổi.
Tìm kiếm biến dạng lồng ngực lớn, ví dụ gù vẹo cột sống nặng.
Loại trừ bệnh phổi kẽ với CT độ phân giải cao nếu như lâm sàng/XQ ngực nghi ngờ hoặc không có nguyên nhân thay thế rõ ràng nào khác.
Tính BMI để xác định béo phì, ví dụ BMI > 40.
Nghĩ đến các chèn ép từ bên ngoài phổi (ví dụ bệnh lý thần kinh cơ, biến dạng lồng ngực) nếu như có giảm TLC với RV bình thường và một nguyên nhân bên trong phổi v.d. bệnh phổi kẽ, nếu như có giảm tỉ lệ giữa TLC và RV.
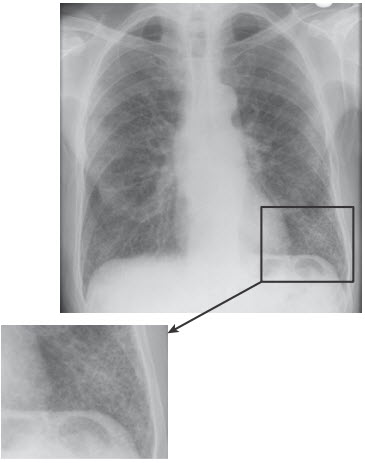
Hình. X quang ngực trong bệnh phổi kẽ.
Bất thường đáng kể trên siêu âm
Trong suy tim còn bù, khó thở khi gắng sức có thể là triệu chứng đơn độc, nhưng rối loạn chức năng tim đáng kể thường ít có khả năng nếu như vắng mặt các đặc điểm.
Chuyển đánh giá tim mạch nếu như siêu âm có rối loạn chức năng thất trái, bất thường van tim lớn, ví dụ hở hai lá nặng hoặc hẹp chủ hoặc tràn dịch/co thắt màng ngoài tim:
Nếu siêu âm gợi ý tăng áp phổi mà không có rối loạn chức năng thất trái đáng kể hoặc bệnh lý van tim, đánh giá đầy đủ cho bệnh lý phổi mạn đã có v.d. test đánh giá chức năng phổi, CT ngực độ phân giải cao, đánh giá giấc ngủ, CTPA. Khi không có giảm oxy máu hoặc bệnh phổi đáng kể, chuyển đánh giá chuyên khoa.
Giảm oxy không giải thích được hoặc tăng nguy cơ thuyên tắc huyết khối tĩnh mạch
Loại trừ bệnh lý thuyên tắc huyết khối mạn tính ở bất kỳ bệnh nhân nào có giảm oxy máu không giải thích được hoặc nguy cơ huyết khối tĩnh mạch sâu. Chụp thông khí/tưới máu phổi có thể có độ nhạy cao hơn trong phát hiện thuyên tắc mạch phổi mạn tính nhưng chụp mạch phổi với CT lại ưu thế hơn trong xác định các bệnh lý phổi khác, ví dụ bệnh phổi kẽ, khí phế thủng.
Mức độ nặng của tắc nghẽn đường thở
Mức độ nặng FEV1
Nhẹ 50-80% ước đoán
Vừa 30-49% ước đoán
Nặng <30% ước đoán
Lâm sàng nghĩ đến bệnh lý mạch vành
Thiếu máu cơ tim cục bộ đôi khi chỉ có cảm giác khó thở mà không có tình trạng khó chịu nào khác. Đánh giá thiếu máu cơ tim cục bộ với ECG gắng sức hoặc các trắc nghiệm gắng sức khác nếu như bệnh nhân có các yếu tố nguy cơ của bệnh mạnh vành và các triệu chứng hằng định được khởi phát bởi gắng sức và giảm đi sau 5 phút nghỉ ngơi. Giảm triệu chứng khi sử dụng thuốc chống thiếu máu cơ tím hoặc giãn vành khẳng định chấn đoán.
Cân nhắc nguyên nhân khác. Xét nghiệm 9 bổ sung nếu các triệu chứng không giải thích được hoặc tiến triển.
Béo phì hiếm khi gây ra những rối loạn tim phổi đáng kể trừ khi BMI > 40. Tuy nhiên, với mức độ béo phì ít hơn và/hoặc thói quen ít vận động cũng thường góp phần vào khó thở khi gắng sức hoặc giảm khả năng hoạt động thể lực; nghĩ đến điều này ở những bệnh nhân có tăng BMI (đặc biêt khi > 30), tăng cân gần đây hoặc ở những người có lối sống tĩnh tại.
Nếu như các đặc điểm của tăng thông khí hoặc các triệu chứng không tương quan với các dấu hiệu khách quan, tiến hành đo khí máu ở khí trời (lý tưởng tiến hành khi có các triệu chứng) và xem xét đánh giá dạng khó thở do tâm lý.
Ớ giai đoạn này, xem xét lại tất cả những bất thường được phát hiện và xác định liệu chúng có đủ để gây nên bệnh cảnh của bệnh nhân hay không. Ớ những bệnh nhân có thể có nhiều nguyên nhân gây khó thở, ví dụ béo phì, rối loạn chức năng thất trái và bệnh lý đường thở, test gắng sức tim phổi (ECG, trao đổi khí và thông khí phút được đánh giá trong quá trình thực hiện) có thể giúp thiết lập được cơ chế chính của bệnh cảnh. Các bệnh nhân có sự thay đổi lớn hoặc giảm tiến triển trong khả năng gắng sức mà không giải thích thích hợp cần phải đánh giá bổ sung thêm; Thực hiện ECG và test đánh giá chức năng phổi nếu như chưa được thực hiện và cân nhắc đánh giá chuyên khoa, ví dụ can thiệp mạch hoặc đánh giá gắng sức tim phổi.
Nguyên nhân của tụ dịch mang ngoài tim bất thường
Thanh dịch
Dịch thấm.
Suy tim.
Suy gan.
Suy thận.
Hội chứng thận hư.
Giảm albumin máu.
Lọc màng bụng.
Viêm màng ngoài tim co thắt.
Nhược giáp.
Hội chứng Meigs’ (tràn dịch, u xơ buồng trứng lành tính và báng).
Dịch tiết:
Cận viêm phổi (thường do vi khuẩn).
Ung thu phế quản.
Lao.
Bệnh lý mô liên kết.
Viêm tụy.
U trung thất.
Hội chứng sau nhồi máu cơ tim.
Sarcoidosis.
Dịch khác
Mủ
Tràn mủ màng phổi; chủ yếu do nhiễm trùng vi khuẩn màng phổi, màng tim.
Dưỡng trấp
Tràn dịch dưỡng trấp; gây bởi tắc nghẽn bạch huyết, chủ yếu do bệnh lý ác tính di căn
Máu
Tràn máu màng phổi; gây khó thở cấp, thường sau chấn thương
Tiêu chuẩn Light’s trong phân biệt dịch tiết và dịch thấm
Dịch thanh mạc nhiều khả năng là dịch tiết nếu như có > 1 tiêu chuẩn sau:
Protein dịch: protein huyết thanh > 0.5.
LDH dịch: LDH huyết thanh > 0.6.
LDH dịch > 2/3 giới hạn trên bình thường.
Đánh giá bổ sung cho tràn dịch màng phổi
Đánh giá ban đầu tùy thuộc vào kết quả xét nghiệm phân tích dịch màng phổi.
Sử dụng tiêu chuấn Light’s để phân biệt tràn dịch dịch thấm và dịch tiết.
Xem xét lại sinh hóa dịch màng phổi. Sự có mặt của amylase gợi ý đến tình trạng viêm tụy; pH < 7.3 gợi ý nhiễm trùng vi khuấn hoặc ung thư; yếu tố thấp gợi ý đến các bệnh lý mô liên kết.
Xác định bằng chứng của nhiễm trùng: Nhuộm gram, nuôi cấy, nhuộm soi tìm vi khuấn kháng acid-cồn. Cấy vi khuấn lao có thể mất một vài tháng.
Tìm bằng chứng bệnh lý ác tính: tế bào học có thể xác định các tế bào ác tính; CT ngực ± sinh thiết kim nhỏ có thể thấy được bệnh lý ác tính; sinh thiết màng phổi ở những vùng xác định là bất thường có thể cung cấp các mẫu chấn đoán.
Bài viết cùng chuyên mục
Rung giật nhãn cầu: phân tích triệu chứng
Rung giật nhãn cầu có thể liên quan đến những bất thường của hệ thần kinh trung ương hoặc ngoại biên, mặc dù trong nhiều trường hợp, nguyên nhân chính xác có thể không được xác định.
Suy dinh dưỡng và yếu đuối ở người cao tuổi
Các nghiên cứu trong phòng thí nghiệm và X quang hữu ích cho các bệnh nhân có giảm cân bao gồm máu toàn phần, chất huyết thanh bao gồm glucose, TSH, creatinine, canxi
Đánh trống ngực hồi hộp
Mặc dù bệnh nhân mô tả bằng vô số cách, hướng dẫn bệnh nhân mô tả cẩn thận về đánh trống ngực của họ có thể chỉ ra một cơ chế và thu hẹp chẩn đoán phân biệt.
Định hướng chẩn đoán tiêu chảy
Tiêu chảy cấp dưới hai tuần thường do nhiễm trùng gây ra, đôi khi có liên quan đến việc sử dụng thuốc hoặc bệnh cảnh đầu tiên của bệnh lý ruột viêm, tiêu chảy mạn tính có thể là biểu hiện của bệnh lý ruột viêm, ung thư đại trực tràng.
Nguyên tắc chăm sóc rối loạn ở người già (lão khoa)
Dấu hiệu bệnh thường không điển hình ở bệnh nhân cao tuổi. Một rối loạn trong một hệ thống cơ quan có thể dẫn đến các triệu chứng trong bối cảnh đan xen, đặc biệt là bị ảnh hưởng bởi bệnh từ trước.
Mất ý thức thoáng qua: đánh giá các vấn đề tuần hoàn hô hấp
Bằng chứng trên điện tâm đồ của thiếu máu cơ tim cấp gợi ý rối loạn nhịp thứ phát do thiếu máu; ví dụ nhịp nhanh thất, ngất liên quan đến thiếu máu cơ tim. Thảo luận ngay với bác sĩ tim mạch nếu bất kỳ đặc điểm nào ở trên hiện diện.
Sốt và tăng thân nhiệt
Sốt là một triệu chứng cung cấp thông tin quan trọng về sự hiện diện của bệnh, đặc biệt là nhiễm trùng và những thay đổi trong tình trạng lâm sàng của bệnh nhân
Yếu chi một bên: đánh giá đặc điểm khởi phát lâm sàng
Trong tất cả các trường hợp, tham khảo lời khuyên của các chuyên gia thần kinh và tìm hiểu thêm bằng cách tiến hành chọc dịch não tủy ± MRI nếu CT không tìm ra nguyên nhân.
Hút thuốc lá và bệnh tật
Những người hút thuốc chết sớm hơn 5, 8 năm so với người không bao giờ hút thuốc, Họ có hai lần nguy cơ bệnh tim gây tử vong, 10 lần nguy cơ ung thư phổi
Phì đại tuyến vú ở nam giới: phân tích triệu chứng
Vú nam bao gồm một lượng tối thiểu các mô mỡ và tuyến. Tỷ lệ estrogen-testosterone bị thay đổi ở nam giới có thể dẫn đến chứng vú to ở nam giới, hoặc sự tăng sinh của mô tuyến vú.
Tiếng thổi tâm thu: phân tích triệu chứng khi nghe tim
Tiếng thổi tâm thu xảy ra trong giai đoạn co bóp của tim (tâm thu) xảy ra giữa S1, đóng van hai lá và van ba lá, và S2, đóng van động mạch chủ và động mạch phổi.
Mệt mỏi: đánh giá bổ sung thiếu máu
Đánh giá lại các triệu chứng và công thức máu toàn bộ sau khi bổ sung sắt và điều trị nguyên nhân nền. Chuyển bệnh nhân với giảm thể tích trung bình của hồng cầu và dự trữ sắt bình thường đến chuyên gia huyết học để đánh giá cho chẩn đoán thay thế.
Viêm bàng quang cấp trong chẩn đoán và điều trỊ
Viêm bàng quang không biến chứng ở phụ nữ có thể dùng kháng khuẩn liều đơn ngắn ngày. Viêm bàng quang biến chứng ít gặp ở nam giới.
Khối u vú: đặc điểm ác tính và lành tính
Siêu âm là phương thức chấn đoán hình ảnh được lựa chọn cho phụ nữ dưới 35 tuổi do mô u có mật độ cao. Đánh giá bệnh học được thực hiện bằng chấn đoán tế bào học bằng chọc hút kim nhỏ hoặc sinh thiết lõi hoặc đôi khi là xẻ sinh thiết.
Khai thác tiền sử: hướng dẫn khám bệnh
Những thông tin chi tiết về tiền sử sử dụng thuốc thường được cung cấp tốt hơn bởi lưu trữ của bác sĩ gia đình và những ghi chú ca bệnh hơn là chỉ hỏi một cách đơn giản bệnh nhân, đặc biệt lưu tâm đến các kết quả xét nghiệm trước đây.
Nhịp tim chậm: phân tích triệu chứng
Các tình trạng có thể nhịp tim chậm bao gồm phơi nhiễm, mất cân bằng điện giải, nhiễm trùng, hạ đường huyết, suy giáp/cường giáp, thiếu máu cơ tim.
Đau ngực từng cơn: những lưu ý lâm sàng trong chẩn đoán
Phải loại trừ thuyên tắc phổi ở bất kỳ bệnh nhân nào có đau kiểu màng phổi cấp tính và không có nguyên nhân nào khác rõ ràng. D-dimer âm tính cùng Wells score < 4 (đủ khả năng loại trừ chẩn đoán này).
Shock: phân tích các bệnh cảnh lâm sàng
Nhiều biểu hiện có thể có biến chứng shock nhưng ở đây, shock được coi như là biểu hiện được phát hiện đầu tiên trong theo dõi thường ngày hoặc thăm khám có trọng tâm ở những bệnh nhân nặng hoặc không rõ ràng.
Đau vùng chậu mãn tính: phân tích triệu chứng
Bất kỳ cấu trúc giải phẫu nào ở bụng hoặc xương chậu đều có thể góp phần gây ra đau vùng chậu mãn tính, sẽ rất hữu ích nếu cố gắng phân loại cơn đau là do phụ khoa hay không.
Mục tiêu của việc thăm khám lâm sàng
Hiệu lực của một phát hiện vật lý phụ thuộc vào nhiều yếu tố, kinh nghiệm lâm sàng và độ tin cậy của các kỹ thuật khám là quan trọng nhất.
Phết tế bào cổ tử cung bất thường: phân tích triệu chứng
Hầu hết bệnh nhân mắc chứng loạn sản cổ tử cung đều không có triệu chứng. Cũng có thể xuất hiện bằng chứng khi xem bên ngoài bao cao su, tiết dịch âm đạo hoặc thậm chí chảy máu âm đạo.
Phân tích triệu chứng mất ngủ để chẩn đoán và điều trị
Mất ngủ nguyên phát không phổ biến và là do rối loạn nội tại của chu kỳ ngủ thức, chứng mất ngủ thứ phát phổ biến hơn nhiều.
Vàng da: phân tích triệu chứng
Bilirubin được hình thành chủ yếu thông qua sự phân hủy trao đổi chất của các vòng heme, chủ yếu là từ quá trình dị hóa của các tế bào hồng cầu.
Khó thở: phân tích triệu chứng
Khó thở có thể là biểu hiện nhiều tình trạng, nhưng đại đa số đều có một trong năm tình trạng mãn tính, hen, bệnh phổi tắc nghẽn mãn tính, bệnh phổi kẽ, rối loạn chức năng cơ tim, béo phì và suy nhược cơ thể.
Điện tâm đồ trong viêm màng ngoài tim cấp
Không giống như nhồi máu cơ tim với ST chênh lên, ST chênh lên điển hình kéo dài trong vài ngày. Sóng T cao cùng với thay đổi ST, sau đó đảo ngược.
