- Trang chủ
- Thông tin
- Chẩn đoán và điều trị theo y học hiện đại
- Insulin tiêm dưới da cho bệnh nhân nằm viện: phác đồ và mục tiêu điều trị
Insulin tiêm dưới da cho bệnh nhân nằm viện: phác đồ và mục tiêu điều trị
Có khoảng ba mươi phần trăm, bệnh nhân nhập viện bị tăng đường huyết, nhiều bệnh nhân trong số này có tiền sử đái tháo đường trước đó
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Các mục cần kiểm tra khi quản lý bệnh nhân nằm viện bị tăng đường huyết
Tiếp tục chế độ điều trị trước nhập viện nếu thấy phù hợp.
Sử dụng insulin là điều trị cần lựa chọn.
Không sử dụng sliding scale insulin đơn thuần.
Sử dụng chế độ insulin BASAL + BOLUS + CORRECTION.
Tránh hạ đường huyết.
Tăng đường huyết ở bệnh nhân nằm viện
1. Chẩn đoán khi có bất kỳ giá trị glucose máu > 140 mg/dL (8,0 mmol/L)
2. Chẩn đoán phân biệt:
Đái tháo đường đã được chẩn đoán trước đó.
Đái tháo đường chưa được chẩn đoán.
Tăng đường huyết do stress.
3. HbA1c giúp phân biệt 2 trường hợp này.
Tiêu chí chẩn đoán đái tháo đường
HbA1c ≥ 6,5% (được chuẩn hóa). OR
Đường huyết tương tĩnh mạch lúc đói ≥ 126 mg/dL (7 mmol/L). Nhịn đói ít nhất 8 giờ. OR
Đường huyết tương tĩnh mạch 2 giờ sau uống 75 g glucose ≥ 200 mg/dL (11,1 mmol/L). OR
Mẫu xét nghiệm đường huyết tương bất kỳ ≥ 200 mg/dL (11,1 mmol/L) + triệu chứng tăng đường huyết hoặc có biến chứng tăng đường huyết cấp.
Nếu không có triệu chứng của tăng đường huyết, Cần lặp lại các tiêu chí (1 or 2 or 3) kể trên một lần nữa để xác định chẩn đoán.
Tăng đường huyết rất thường gặp ở bệnh nhân nằm viện
Khoảng 1/3 bệnh nhân nhập viện bị tăng đường huyết.
Nhiều bệnh nhân trong số này có tiền sử đái tháo đường trước đó.
Theo Umpierrez và cộng sự khi nghiên cứu 2000 bệnh nhân nhập viện:
Có > 85% không nằm ở khoa ICU.
Có đến 38% bệnh nhân bị tăng đường huyết.
26% bệnh nhân đã biết đái tháo đường trước nhập viện.
12% bệnh nhân không biết ĐTĐ trước đó.
Các yếu tố làm tăng đường huyết ở bệnh nhân nằm viện
1. Tăng hormone đối kháng insulin:
Glucagon.
Cortisol.
Adrenaline.
Growth hormone.
2. Đề kháng insulin ở gan.
3. Giảm hoạt động thể lực dẫn đến giảm nhạy cảm insulin.
4. Dùng glucocorticoide.
5. Nuôi ăn qua sonde và tĩnh mạch.
Mục tiêu đường huyết bệnh nhân nằm viện
|
Bệnh nhân |
Mục tiêu đường huyết (mmol/L) |
Trị liệu lựa chọn |
|
Không nguy kịch |
Khi đói < 8,0
Ngẫu nhiên <10,0 |
- Chế độ Insulin trước nhập viện OR - Phác đồ Insulin basal-bolus-correction |
|
Nguy kịch |
Duy trì 8,0-10,0 |
Insulin Truyền tĩnh mạch |
Sinh lý tiết insulin
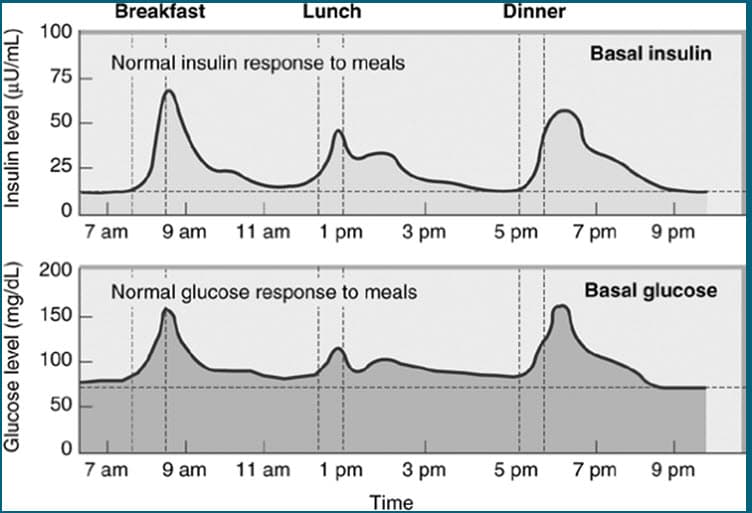
Phác đồ lý tưởng nhất là bắt chước insulin nội sinh
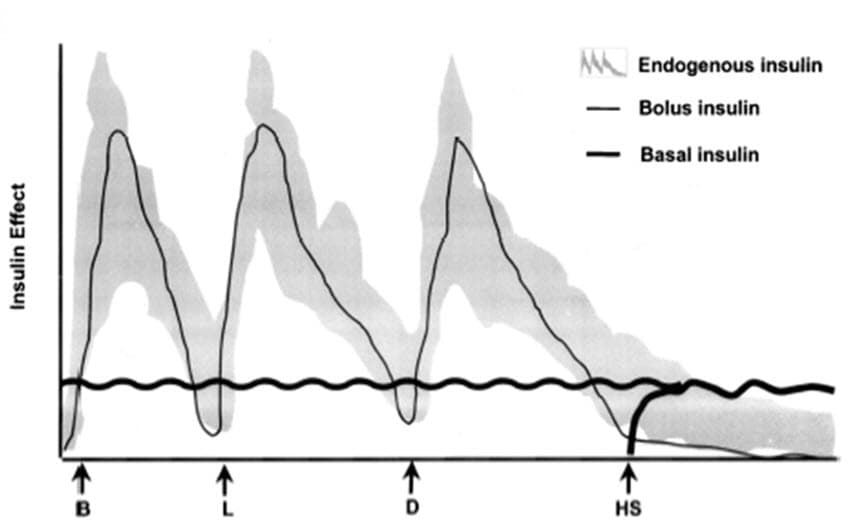
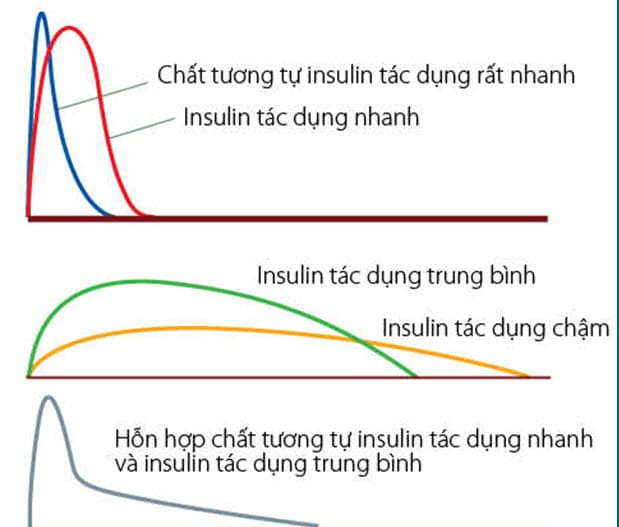
Phân loại insulin
|
Loại insulin |
Khởi phát tác dụng |
Thời gian tác dụng |
|
Aspart, lispro, glulisine |
15 phút |
4 giờ |
|
Regular insulin |
30 phút |
6 giờ |
|
NPH |
2 giờ |
12 giờ |
|
Glargine |
2 giờ |
24 giờ |
Xem lại chế độ điều trị trước nhập viện
Nếu bệnh nhân đang dùng insulin trước nhập viện và đường huyết đạt mục tiêu thì tiếp tục chế độ điều trị insulin như thế. Chẵng hạn:
Tiêm 1 mũi Insulin BASAL tối trước khi đi ngủ + THUỐC VIÊN uống trong ngày.
Tiêm 2 mũi với Insulin PREMIX (trộn sẵn) ngay trước ăn sáng và tối
Nếu bệnh nhân có đường huyết không đạt mục tiêu, hoặc đang dùng thuốc viên trước nhập viện thì chuyển qua chế độ:
Insulin BASAL + BOLUS + CORRECTION
Nhu cầu insulin hàng ngày
1. Tổng liều Insulin hàng ngày (TDI) = 0,55 x Cân nặng (kg):
40-50% của TDI = Insulin nền/cơ bản (basal/background). Liều insulin thường hằng định ngày qua ngày.
50-60% của TDI = Insulin bolus (Insulin CHO + Insulin Correction/Supplement).
2. Nhu cầu TDI có thể cao hơn hoặc thấp hơn tùy thuộc vào cơ thể bệnh nhân bị đề kháng hay nhạy với insulin.
Insulin Bolus = Insulin CHO (bolus) + Correction
Insulin CHO – Lượng insulin cần để chuyển hoá Carbs mỗi bữa ăn.
Liều Insulin CHO dựa trên tỷ lệ insulin/carbohydrate . Cho biết 1 UI insulin chuyển hoá được bao nhiên gam Carbs.
Thông thường, 1 UI rapid-acting insulin/12-15 g Carbs (4-30g hoặc hơn) tùy thuộc độ nhạy cảm insulin của từng cá nhân.
Độ nhạy cảm insulin thay đổi theo thời gian trong ngày, giữa người này với người khác, và bị ảnh hưởng bởi hoạt động thể lực và stress.
Insulin correction/supplement – Là insulin cần thiết để điều chỉnh lượng đường huyết cao.
Cho biết 1 UI rapid-acting insulin sẽ làm giảm glucose máu được bao nhiêu mg/dL
Thông thường, 1 UI sẽ làm glucose máu giảm 50 mg/dL (15-100 mg/dl hoặc hơn) phụ thuộc vào mức độ nhạy cảm insulin.
Ví dụ: Insulin CHO mỗi bữa ăn (bolus)
Liều insulin CHO = Tổng số gam Carbs mỗi bữa ăn ÷ số gam Carbs được chuyển hóa bởi 1 UI insulin (tức tỷ lệ insulin/CHO).
Bệnh nhân ăn 60 gam Carbs cho bữa ăn tối.
Tỷ lệ insulin/CHO = 1:10.
Liều insulin CHO = 60 /10 = 6 UI.
Bệnh nhân sẽ cần 6 UI rapid acting insulin để chuyển hoá lượng 60 g Carbs.
Ví dụ: Insulin correction để điều chỉnh đường huyết cao
Liều insulin correction = (đường huyết đo được – đường huyết mục tiêu) ÷ CF (correction factor).
1 UI insulin làm giảm đường huyết 50 mg/dl. Tức CF = 50.
Mục tiêu đường huyết trước bữa ăn là 120 mg/dl.
Đường huyết đo được thực tế trước ăn tối là 220 mg/dl.
Liều insulin correction = (220 -120)/50 = 2 UI rapid acting insulin
Vì thế, bệnh nhân cần thêm 2 UI rapid acting insulin để hiệu chỉnh đường huyết giảm xuống còn 120 mg/dl.
Tổng liều insulin mỗi bữa ăn
Tổng liều insulin mỗi bữa ăn = insulin CHO + insulin correction
= 6 + 2 = 8 UI rapid acting insulin.
Tóm lược chế độ insulin basal+bolus+correction
1. TDI = 0.55 x 73 Kg = 40 UI insulin/ngày
Nếu cơ thể nhạy với insulin thì nhu cầu liều insulin sẽ thấp hơn.
Nếu cơ thể đề kháng nhiều với insulin thì nhu cầu liều insulin sẽ cao hơn.
2. Insulin Basal = 20 UI.
3. Insulin CHO = 20 UI. Chia mỗi bữa ăn tương đương 7 UI. Hoặc tính dựa vào quy tắc 500 hoặc ước lượng tỷ lệ insulin/CHO= 1/10.
4. Insulin correction tính ước lượng dưa vào CF = 50 hoặc quy tắc 1800.
Quy tắc 500
Tỷ lệ insulin/CHO = 500 ÷ TDI = 1 UI insulin chuyển hóa bao nhiêu gam Carbs.
Bệnh nhân nặng 73 kg.
TDI = 0,55 x 73 = 40 UI rapid acting insulin.
Tỷ lệ insulin/CHO = 500 ÷ TDI (40 UI) = 1 UI insulin/ 12 g CHO (dao động từ 4-30 gam).
Tỷ lệ insulin/CHO có thể thay đổi trong ngày vì sự thay đổi độ nhạy insulin. Ví dụ: sáng1:8 g, trưa 1:15 g và tối 1:12 g.
Quy tắc 1800
CF = 1800 ÷TDI = 1 UI insulin sẽ giảm đường huyết bao nhiêu mg/dl.
Bệnh nhân nặng 73 kg.
TDI = 0,55 x 73 = 40 UI.
CF = 1800/40 = 45/1. Nghĩa là 1 UI insulin có thể làm giảm đường huyết 45 mg/dl (dao động từ 15-100 mg/dl).
Lưu ý
1. Tổng liều insulin ban đầu chỉ là ước lượng, thực tế có thể ít hoặc nhiều hơn. Không có liều tối đa.
2. Thử đường huyết đói sáng để chỉnh liều insulin basal.
3. Thử đường huyết trước ăn để chỉnh liều insulin correction.
4. Dựa vào lượng Carbs ăn vào để điều chỉnh liều insulin CHO.
Ví dụ: Tổng liều insulin/ngày = 36 UI.
Insulin Basal = 18 UI.
Insulin Bolus = 18 UI, Sáng = trưa = Tối = 6 UI.
Mỗi buổi ăn 60 gam Carbs. CF = 1800/36 = 50.
Phác đồ tiêm 2 mũi với insulin trộn trước (mixtard, Humulin 70/30)
1. Tính tổng liều insulin/ngày (TDI).
Tiêm dưới da trước ăn sáng = 2/3 TDI.
Tiêm dưới da trước ăn tối = 1/3 TDI.
2. Ví dụ: BN nặng 82 kg
TDD = 0,55 x 82 = 45 UI/ngày.
Sáng 2/3 = 30 UI Tiêm dưới da trước ăn 30 phút.
Chiều 1/3 = 15 UI Tiêm dưới da trước ăn 30 phút.
ĐTĐ tuýp 1
Liều insulin cần thiết ở bệnh nhân ĐTĐ tuýp 1 từ 0,5 – 1,0 UI/kg cân nặng/ngày.
Liều khởi đầu thường từ 0,4 – 0,5 UI/kg/ngày. Liều thông thường 0,7 UI/kg.
ĐTĐ tuýp 2
Liều insulin cần thiết ở bệnh nhân ĐTĐ tuýp 2 từ 0,6 đến >1,0 UI/kg/ngày.
Liều khởi đầu từ 0,2 UI/kg/ngày.
Thường 0,3-0,6 UI/kg/ngày.
Phòng ngừa hạ đường huyết
Đánh giá lại phác đồ insulin nếu lượng đường trong máu giảm xuống dưới 100 mg/dL (5.6 mmol / L).
Điều chỉnh lại chế độ dùng insulin khi mức đường huyết dưới 70 mg/dL (3.9 mmol/L).
Theo dõi:
Tình trạng lâm sàng.
Biến thiên đường huyết.
Mức độ nghiêm trọng của bệnh.
Tình trạng dinh dưỡng.
Thuốc ảnh hưởng lên đường trong máu (ví dụ, steroid, octreotide)
Xử trí hạ đường huyết
Bất kỳ giá trị đường huyết (ĐH) < 60 mg/dL:
DW 50% = (100 – ĐH) x 0,4 ml IV
Lặp lại xét nghiệm sau 15 phút và lặp lại điều trị nếu cần
Nếu bệnh nhân ăn được, ăn 15g Carbs.
Bài viết cùng chuyên mục
Khám lão khoa: điểm đặc biệt trong đánh giá người già yếu suy kiệt
Khi có thể, xem xét các yếu tố trong tiền sử bệnh nhân có tương tự với những thông tin của người chứng kiến, người chăm sóc, người thân, ghi chú của bệnh nhân hoặc các nhân viên y tế khác không.
Men gan tăng cao: phân tích triệu chứng
Các men gan (aminotransferase) là các enzym tế bào được tìm thấy trong tế bào gan; chúng được giải phóng vào huyết thanh do tổn thương tế bào gan, do đó làm tăng nồng độ trong huyết thanh từ mức cơ bản thấp.
Tốc độ máu lắng và Protein phản ứng C: phân tích triệu chứng
ESR và CRP hiện là các chỉ số được sử dụng rộng rãi nhất về phản ứng protein giai đoạn cấp tính được sử dụng để phát hiện các bệnh liên quan đến nhiễm trùng cấp tính và mãn tính, viêm nhiễm, chấn thương, phá hủy mô, nhồi máu và ung thư tiên tiến.
Mề đay: phân tích triệu chứng
Mề đay được phân loại là miễn dịch, không miễn dịch hoặc vô căn. Globulin miễn dịch loại I hoặc loại III Các phản ứng qua trung gian E là nguyên nhân chính gây mày đay cấp tính.
Phù chân: đánh giá dựa trên kết quả lâm sàng và cận lâm sàng
Cân nhắc huyết khối tĩnh mạch sâu ở bất kỳ bệnh nhân nào có phù chân cả hai bên, kể cả khi các yếu tố nguy cơ hoặc những triệu chứng/ dấu chứng khác không rõ ràng.
Chuẩn bị cho việc khám lâm sàng
Việc khám sức khỏe thường bắt đầu sau khi bệnh sử đã được khai thác. Nên có một hộp đựng di động được thiết kế để chứa tất cả các thiết bị cần thiết.
Cổ trướng: phân tích triệu chứng
Cổ trướng là do giãn động mạch ngoại vi ở bệnh nhân xơ gan, tăng áp tĩnh mạch cửa gây ra tăng áp lực xoang, gây ra sự giãn động mạch nội tạng và ngoại biên qua trung gian oxit nitric.
Đau cổ: phân tích triệu chứng
Các triệu chứng chính liên quan đến cổ là các triệu chứng ở rễ, chẳng hạn như dị cảm, mất cảm giác, yếu cơ, có thể cho thấy chèn ép rễ thần kinh.
Suy dinh dưỡng và yếu đuối ở người cao tuổi
Các nghiên cứu trong phòng thí nghiệm và X quang hữu ích cho các bệnh nhân có giảm cân bao gồm máu toàn phần, chất huyết thanh bao gồm glucose, TSH, creatinine, canxi
Xét nghiệm Covid-19: hướng dẫn thu thập và xử lý bệnh phẩm
Đối với xét nghiệm chẩn đoán ban đầu với các trường hợp nhiễm SARS-CoV-2 hiện tại, khuyến nghị nên thu thập và xét nghiệm bệnh phẩm đường hô hấp trên.
Đau bụng: phân tích triệu chứng
Nguyên nhân đau bụng có thể khá đa dạng do bệnh lý ngoài ổ bụng hoặc các nguồn trong ổ bụng, các phát hiện vật lý có thể thay đổi, tình trạng đe dọa đến tính mạng có thể phát triển.
Khối u trung thất: phân tích triệu chứng
Khi nghi ngờ hoặc phát hiện khối trung thất, kiến thức về ranh giới của các ngăn trung thất riêng lẻ và nội dung của chúng tạo điều kiện cho việc đưa ra chẩn đoán phân biệt.
Đau ngực cấp: đặc điểm đau ngực do tim và các nguyên nhân khác
Mục đích chủ yếu là để nhận diện hội chứng vành cấp và những nguyên nhân đe dọa mạng sống khác như bóc tách động mạch chủ và thuyên tắc phổi. Phân tích ECG, xquang ngực và marker sinh học như troponin, D-dimer đóng vai trò quan trọng.
Tiếng thổi tâm thu: phân tích triệu chứng khi nghe tim
Tiếng thổi tâm thu xảy ra trong giai đoạn co bóp của tim (tâm thu) xảy ra giữa S1, đóng van hai lá và van ba lá, và S2, đóng van động mạch chủ và động mạch phổi.
Phosphatase kiềm tăng cao: phân tích triệu chứng
ALP huyết thanh chỉ nên được chỉ định nếu nghi ngờ có bệnh về xương hoặc gan. Kết quả ALP nên được so sánh với phạm vi bình thường phù hợp trên cơ sở tuổi tác và tiền sử lâm sàng.
Phòng chống thương tích và bạo lực
Giết người và tai nạn xe cơ giới là một nguyên nhân chính gây tử vong liên quan đến thương tích ở người trưởng thành trẻ tuổi
Khó thở cấp ở những bệnh nhân bị COPD: những đánh giá bổ sung
Nếu như khò khè là chủ yếu và không có đặc điểm của nhiễm trùng, chẩn đoán có khả năng là đợt cấp COPD không do nhiễm trùng. Tìm kiếm yếu tố khởi phát, ví dụ chẹn beta, không dung nạp với khí dung/bầu hít, yếu tố khởi phát từ môi trường.
Suy giảm trí nhớ: phân tích triệu chứng
Trí nhớ là một quá trình nhận thức phức tạp, bao gồm cả hai khía cạnh có ý thức và vô thức của sự hồi tưởng, có thể được chia thành bốn loại.
Hôn mê và rối loạn ý thức: đánh giá chẩn đoán nguyên nhân
Giảm điểm glasgows thường phổ biến sau cơn co giật, nhưng nhớ rằng khởi phát cơn co giật có thể được làm dễ bởi nhiều nguyên nhân bao gồm hạ glucose máu, chấn thương đầu ± tụ máu nội sọ, hội chứng cai rượu, quá liều thuốc.
Phát ban dát sẩn: phân tích triệu chứng
Khi phát ban dát sẩn có liên quan đến sốt, nên nghi ngờ nguyên nhân nhiễm trùng. Nếu không có sốt, phản ứng dị ứng thường là nguyên nhân.
Phì đại tuyến vú ở nam giới: phân tích triệu chứng
Vú nam bao gồm một lượng tối thiểu các mô mỡ và tuyến. Tỷ lệ estrogen-testosterone bị thay đổi ở nam giới có thể dẫn đến chứng vú to ở nam giới, hoặc sự tăng sinh của mô tuyến vú.
Đánh trống ngực: phân tích triệu chứng
Đánh trống ngực là một nhận thức bất thường khó chịu về nhịp tim. Chúng thường được mô tả là tim đập thình thịch.
Vô kinh: phân tích triệu chứng
Vô kinh là một thuật ngữ lâm sàng dùng để mô tả tình trạng không có kinh nguyệt ở phụ nữ trong độ tuổi sinh sản. Nó có nhiều nguyên nhân tiềm ẩn.
Nhịp tim nhanh: phân tích triệu chứng
Triệu chứng nhịp tim nhanh gồm khó chịu ở ngực, khó thở, mệt mỏi, choáng váng, tiền ngất, ngất và đánh trống ngực, cần tìm kiếm trong tiền sử bệnh lý.
Chứng hôi miệng: phân tích triệu chứng
Chứng hôi miệng đã bị kỳ thị, bệnh nhân hiếm khi tìm kiếm sự giúp đỡ và thường không nhận thức được vấn đề, mặc dù nó có thể ảnh hưởng nghiêm trọng đến quan hệ và sự tự tin.
