- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Viêm mạch dị ứng: chẩn đoán miễn dịch và điều trị
Viêm mạch dị ứng: chẩn đoán miễn dịch và điều trị
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Ban xuất huyết Schönlein - Henoch là bệnh viêm mạch hệ thống phổ biến nhất ở thời thơ ấu, được đặc trưng bởi sự hiện diện của immunoglobulin A lắng đọng trong các mạch nhỏ của da, ống tiêu hóa, khớp và thận. Mặc dù đã có nhiều nỗ lực trong việc làm sáng tỏ các cơ chế gây bệnh của nó, nhưng căn nguyên của bệnh xuất huyết Henoch-Schönlein vẫn chưa được biết: bệnh cảnh cơ bản xảy ra trong quá trình viêm bất thường xuất phát từ các phản ứng miễn dịch với các kích thích kháng nguyên khác nhau, có thể là vi khuẩn, virus hoặc ký sinh trùng, trong một cá nhân dễ bị di truyền. Sau đó, sự lắng đọng phức hợp miễn dịch đặc biệt trong các thành mạch và sản xuất quá mức của các phân tử tiền viêm khác nhau gợi ra các dấu hiệu lâm sàng khác nhau, có thể được phân biệt theo một kích hoạt cụ thể hoặc một cấu trúc di truyền cụ thể.
Viêm mạch máu Globulin miễn dịch (viêm mạch IgA), trước đây gọi là Henoch-Schönlein purpura, là dạng viêm mạch hệ thống phổ biến nhất ở trẻ em. 90% các trường hợp xảy ra ở nhóm tuổi nhi khoa. Trái ngược với nhiều dạng viêm mạch hệ thống khác, IgAV (HSP) tự giới hạn trong phần lớn các trường hợp.
Viêm mạch dị ứng (Schõnlein - Henoch) là một bệnh lý viêm mạch hệ thống không rõ căn nguyên, có tổn thương các mạch nhỏ do lắng đọng phức hợp miễn dịch IgA, liên quan chủ yếu đến da, thận, ruột và khớp.
Chẩn đoán xác định
Biểu hiện lâm sàng
Viêm mạch Schõnlein - Henoch thường biểu hiện với 4 triệu chứng kinh điển là nổi ban xuất huyết, đau khớp, đau bụng và tổn thương thận.
Ban xuất huyết: gặp ở hầu hết các bệnh nhân, hơi nổi gờ trên mặt da, ấn kính không mất màu, không ngứa, không đau, có thể có hoại tử và bọng nước trong một số ít trường hợp (thường gặp ở người trưởng thành), ở người lớn và trẻ lớn tuổi, ban thường tập trung ở vùng thấp của tay và chân (dấu hiệu đi ủng), nhưng ở trẻ nhỏ, ban thường tập trung ở lưng, mông và đùi. Các ban xuất huyết thường đa hình thái, có thể dạng chấm nốt hoặc liên kết với nhau thành mảng, đám, tồn tại 5-10 ngày, nhạt dần màu và mất đi không để lại di chứng. Các ban xuất huyết mới có thể liên tục xuất hiện trong 4-8 tuần.
Đau khớp/viêm khớp: gặp ở 50 - 80% bệnh nhân, chủ yếu ở khớp gối và cổ chân, kéo dài 3-7 ngày, không đối xứng và không gây biến dạng khớp.
Đau bụng: xảy ra ở hơn 50% số bệnh nhân, thường đau quặn từng cơn, chủ yếu ở vùng quanh rốn và thượng vị, gây ra do xuất huyết ở phúc mạc và mạc treo. Biểu hiện đau bụng thường xuất hiện trong vòng 1 tuần sau khi nổi ban xuất huyết, có thể kèm theo buồn nôn, nôn, tiêu chảy và đại tiện ra máu hoặc phân đen.
Tổn thương thận: xảy ra ở 40 - 50% số bệnh nhân, thường biểu hiện viêm cầu thận mức độ nhẹ và hầu hết các trường hợp này đều hồi phục hoàn toàn. Một số ít trường hợp có thể biểu hiện viêm cầu thận tiến triển nhanh, hội chứng thận hư hoặc viêm cầu thận mạn dẫn đến suy thận mạn. Tổn thương thận trong viêm mạch Schốnlein - Henoch thường xuất hiện sau khi khởi phát bệnh 2 -8 tuần hay gặp ở những bệnh nhân có xuất huyết tiêu hóa và ban xuất huyết dai dẳng kéo dài quá 1 tháng, rất ít gặp ở trẻ dưới 2 tuổi. Viêm cầu thận mạn và suy thận giai đoạn cuối trong viêm mạch Schỗnlein – Henoch thường gặp ở người trường thành, ít gặp hơn ở trẻ em.
Các biểu hiện thường gặp khác trong viêm mạch Schốnlein - Henoch là sốt nhẹ, mệt mỏi, đau nhức bắp chân vả sưng nề hai cẳng chân. Ngoài ra, chảy máu cam, lồng ruột, xuất huyết phổi, tinh hoàn, não, nhồi máu não, co giật cũng là những biểu hiện hiếm có thể gặp trong viêm mạch Schổnlein - Henoch.
Biểu hiện cận lâm sàng
Tăng số lượng bạch cầu đa nhân trung tính.
Số lượng tiều cầu và các xét nghiệm đông cầm máu bình thường.
Tăng nồng độ CRP.
Xét nghiệm nước tiểu có protein niệu, hồng cầu niệu và trụ hồng cầu ở những bệnh nhân có tổn thương cầu thận.
Tăng nồng độ IgA trong máu.
Mô bệnh học: mẫu sinh thiết da hoặc thận có hình ảnh hoại tử dạng fibrin của thành mạch máu, phù nề tế bào nội mô thành mạch và xâm nhập bạch cầu đa nhân trung tính. Nhuộm miễn dịch huỳnh quang mô sinh thiết có tình trạng lắng đọng IgA vả bổ thể.
Tiêu chuẩn chẩn đoán
Tiêu chuẩn của Liên đoàn phòng chống bệnh khớp châu Âu (2010) chẩn đoán xác định viêm mạch Schốnlein - Henoch khi có ban xuất huyết dạng chấm nốt nổi gờ trên mặt da và ít nhất một trong các tiêu chuẩn sau đây:
Đau bụng lan toả.
Sinh thiết tổn thương da và mạch máu có lắng đọng IgA.
Viêm khớp (cấp, bất kì khớp nào) hoặc đau khớp.
Tổn thương thận (hồng cầu niệu hoặc protein niệu).
Chẩn đoán phân biệt
Khi không có đủ các tiêu chuẩn chẩn đoán xác định bệnh, tùy theo biểu hiện lâm sàng, cần phân biệt với một số bệnh lí sau:
Các nguyên nhân đau bụng ngoại khoa: có thể có phản ứng thành bụng, cảm ứng phúc mạc, không có các biểu hiện trên da và khớp của viêm mạch dị ứng.
Nhiễm trùng não mô cầu: sốt, thể trạng nhiễm trùng, ban xuất huyết đa hình thái, không có tính chất phân bố ở vùng thấp như trong viêm mạch dị ứng.
Thấp tim: sốt, không có tổn thương da đặc trưng của viêm mạch dị ứng, khám lâm sảng và siêu âm tim có biểu hiện tổn thương van tim và cơ tim, tăng nồng độ CRP máu.
Xuất huyết giảm tiểu cầu vô căn: ban xuất huyết đa hình thái, thường dạng mảng, có thể phân bố toàn thân, thường kèm theo xuất huyết niêm mạc và nội tạng như chảy máu chân răng, tiêu hóa, rong huyết, ...
Lupus ban đỏ hệ thống: sốt kéo dài, ban cánh bướm, đau khớp, rụng tóc, viêm loét miệng, ...
Phản ứng thuốc: ban xuất huyết xuất hiện sau khi dùng thuốc, thường có ngứa, có thể kèm theo tổn thương niêm mạc các hốc tự nhiên như miệng, mắt, ...
Viêm khớp dạng thấp: sốt kéo dài, sưng đau khớp đối xứng, có biến dạng khớp, thường không có đau bụng và không có ban xuất huyết ngoài da.
Viêm nội tâm mạc nhiễm khuẩn: sốt cao, biểu hiện nhiễm trùng, tổn thương van tim trên lâm sàng và siêu âm tim.
Nguyên tắc điều trị
Không có điều trị đặc hiệu.
Phương pháp điều trị chủ yếu: chống viêm + điều trị triệu chứng.
Phương pháp điều trị
Các biện pháp điều trị bảo tồn
Được chỉ định cho tất cả các bệnh nhân. Những trường hợp chỉ có ban xuất huyết đơn thuần có thể chỉ cần điều trị bằng các biện pháp này:
Nghỉ ngơi tại giường trong đợt cấp.
Vitamin c liều cao (1-2g/ngày uống hoặc tiêm tĩnh mạch).
Bù dịch.
Điều trị chống viêm
Thuốc chống viêm không steroid (NSAIDs):
Dần xuất: naproxen, diclofenac, Ibuprofen,...
Chỉ định: các trường hợp chỉ có ban xuất huyết và đau khớp đơn thuần. Dùng một đợt 5-10 ngày hoặc đến khi triệu chứng ổn định.
Liều lượng:
Naproxen: người lớn và trẻ em > 12 tuổi: 200 - 500mg X 2 - 3 lần mỗi ngày, tối đa 1500mg/ngày.
Trẻ em > 2 tuổi: 5mg/kg X 2 lần mỗi ngày. Giảm liều trong suy gan.
Diclofenac: 50 - 75mg uống 2 lần/ngày; không uống cùng sữa và trong bữa ăn.
Ibuprofen: người lớn: 200-800mg uống 2 - 4 lần mỗi ngày (tối đa 2,4g/ngày). Trẻ em: 30 - 40mg/ kg/ngày chia 3 - 4 lần (tối đa 40mg/kg/ngày).
Hạn chế sử dụng khi bệnh nhân có xuất huyết tiêu hoá hoặc suy thận hoặc suy gan nặng.
Glucocorticoid (prednison, prednisolon, methylprednisolon, ...):
Chi định: trong các trường hợp có đau bụng, tổn thương thận, đau khớp và ban xuất huyết không đáp ứng với các thuốc chống viêm không steroid đơn thuần hoặc với các biểu hiện nặng và hiếm gặp của bệnh như tổn thương thần kinh, tổn thương phổi, ... Dùng sớm glucocorticoid ở những bệnh nhân chưa có tồn thương thận có thể hạn chế được sự xuất hiện của các tổn thương này trong quá trình tiến triển của bệnh.
Liều dùng: khởi đầu 1mg/kg/ngày, giảm dần liều, thời gian sử dụng tùy thuộc vào đáp ứng của người bệnh, đặc biệt tồn thương thận. Thời gian điều trị mỗi đợt không nên kéo dài quá 1 tháng.
Theo dõi tác dụng phụ: huyết áp, mật độ xương, đường máu, nồng độ calci máu, cortisol máu, test ACTH, các triệu chứng viêm loét dạ dày - tá tràng, ... [1],
Các thuốc ức chế miễn dịch):
Dần xuất: azathioprin, cyclophosphamid, cyclosporin, ...
Chỉ định: dùng phối hợp với glucocorticoid khi bệnh nhân có tổn thương thận không đáp ứng với glucocorticoid đơn thuần, đặc biệt là hội chứng thận hư và viêm cầu thận tiến triển nhanh.
Liều dùng:
Azathioprin: uống 2mg/kg/24 giờ trong 3 -6 tháng.
Cyclophosphamid: uống 1 - 2mg/kg/24 giờ trong 3 - 8 tuần.
Cyclosporin: 2 - 5mg/kg/24 giờ, uống chia 2 lần trong 3 - 6 tháng.
Theo dõi độc tính:
Azathioprin: công thức máu (CTM) và chức năng gan trước điều trị và 1 lần/tuần trong 1 tháng đầu, sau đó 1 - 2 lần/tháng. Ngưng thuốc nếu số lượng bạch cầu (SLBC) < 1.5G/L, TC < 100G/L. HC niệu (+).
Cyclophosphamid: CTM 1 lần/tuần trong thời gian điều trị, xét nghiệm (XN) chức năng gan thận trước điều trị và 1 tháng/lần. Ngừng điều trị nếu SLBC < 1.5G/L, TC < 100G/L, HC niệu (+). Bù > 2000ml nước/24 giờ.
Cyclosporin: đo HA hàng tuần, XN chức năng thận trước điều trị và 1 tháng/lần, mức lọc cầu thận 3 tháng/lần.
Các phương pháp điều trị khác: một số phương pháp điều trị sau đây có thể được sử dụng ở những bệnh nhân có tổn thương nội tạng nặng không đáp ứng với các thuốc điều trị trên:
Corticoid liều cao: methylprednisolon (pulse therapy) 500mg/ngảy trong 3 ngày, sử dụng ở những bệnh nhân có hội chứng thận hư không đáp ứng với corticoid liều thông thường.
Immunoglobulin tĩnh mạch liều cao.
Lọc huyết tương.
Ghép thận.
Điều trị triệu chứng
Suy thận: dùng thuốc lợi tiểu, ăn nhạt, hạn chế dịch.
Đau bụng: dùng thuốc giảm đau, an thần.
Xuất huyết tiêu hoá: thuốc ức chế tiết dịch vị (Omeprazol, Cimetidin, ranitidin), thuốc cầm máu (transamin, ...) và bọc niêm mạc dạ dày. Hạn chế tối đa việc sử dụng glucocorticoid và các thuốc chống viêm không Steroid.
Đau khớp: dùng các thuốc chống viêm giảm đau toàn thân hoặc tại chỗ.
Theo dõi điều trị
Các chỉ số cần theo dõi
Huyết áp.
Sự xuất hiện các triệu chứng lâm sàng: ban xuất huyết ngoài da, đau khớp, đau bụng, nôn ra máu, đi ngoài phân đen.
Tốc độ lắng máu.
Tổng phân tích nước tiểu: hồng cầu niệu, protein niệu.
Xét nghiệm chức năng thận: ure, Creatinin, kali máu.
Nồng độ IgA trong máu (nếu có thể).
Thời gian tái khám
Nếu không có tổn thương thận: theo dõi 3 tháng/lần trong 6 tháng.
Nếu có tổn thương thận: theo dõi 1 tháng/lần cho đến khi ổn định XN nước tiểu và chức năng thận.
Bảng. Lựa chọn điều trị trong viêm mạch Schonlein – Henoch
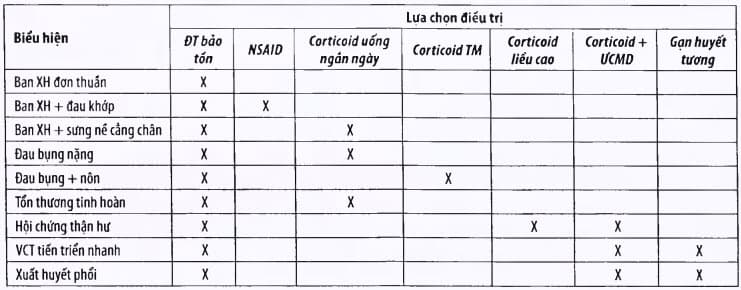
* VCT: viêm cầu thận; ĐT: điều trị; NSAID: thuốc chống viêm không steroid; TM; tĩnh mạch; ƯCMD: ức ché miễn dịch.
Bài viết cùng chuyên mục
Biến chứng mạch vành ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Tổn thương động mạch vành tim, ở bệnh nhân đái tháo đường, có thể gặp ở người trẻ tuổi và có thể có những biểu hiện lâm sàng không điển hình
Biến chứng thần kinh do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng thần kinh, biểu hiện ở nhiều dạng khác nhau, thường gặp nhất là biến chứng thần kinh ngoại vi, và biến chứng thần kinh tự động
Suy thượng thận: chẩn đoán và điều trị nội khoa
Điều trị thích hợp, và biện pháp phòng ngừa bổ sung, suy tuyến thượng thận có thể có cuộc sống năng động, và có tuổi thọ bình thường.
Xuất huyết tiêu hóa trên: chẩn đoán và điều trị cấp cứu
Chảy máu đường tiêu hóa trên là một trường hợp khẩn cấp phổ biến, với một loạt các triệu chứng thực quản dạ dày tá tràng như nôn máu, phân đen, ít bị thiếu máu
Viêm tuyến giáp không đau hashimoto: chẩn đoán và điều trị nội khoa
Là bệnh có tính chất tự miễn, mang tính gia đình, còn gọi là viêm tuyến giáp tự miễn, viêm tuyến giáp lympho bào mạn tính.
Viêm gan virus cấp: chẩn đoán và điều trị nội khoa
Viêm gan virus cấp, là bệnh truyền nhiễm thường gặp, nhất là ở các nước đang phát triển, do các virus viêm gan, gây viêm nhiễm và hoại tử tế bào gan.
Ngộ độc cấp paraquat qua đường tiêu hóa: chẩn đoán và điều trị hồi sức tích cực
Ngộ độc paraquat tử vong rất cao, trong những giờ đầu đau rát miệng họng, dọc sau xương ức và thượng vị, viêm, loét, trợt miệng, họng, thực quản xuất hiện sau nhiều giờ
Hội chứng Hellp: chẩn đoán và điều trị hồi sức tích cực
Hội chứng Hellp, là bệnh lý sản khoa đặc trưng bời thiếu máu do tan máu, tăng men gan, và giảm tiểu cầu, xuất hiện vào nửa cuối của thời kỳ có thai
Ngộ độc cấp opioid (ma túy): chẩn đoán và điều trị hồi sức cấp cứu
Các hợp chất opioid, gồm các hợp chất có tự nhiên trong nhựa cây thuốc phiện, các dẫn chất, là các opiat, và các chất tổng hợp
Suy hô hấp cấp: chẩn đoán và điều trị cấp cứu ban đầu
Suy hô hấp xảy ra khi các mạch máu nhỏ, bao quanh túi phế nang không thể trao đổi khí, gặp phải các triệu chứng ngay lập tức, do không có đủ oxy trong cơ thể
Hôn mê tăng áp lực thẩm thấu đái tháo đường: chẩn đoán và điều trị tích cực
Hôn mê tăng áp lực thẩm thấu, là một biến chứng rất nặng của bệnh đái tháo đường, thường gặp ở người bệnh đái tháo đường typ 2
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Tràn khí màng phổi ở bệnh nhân thở máy: chẩn đoán và điều trị tích cực
Tràn khí màng phổi là một biến chứng rất nguy hiểm, có khả năng gây tử vong, ở bệnh nhân đang được thông khí nhân tạo
Tăng natri máu: chẩn đoán và điều trị hồi sức tích cực
Mặc dù tăng natri máu thường xuyên nhất là do mất nước, nó cũng có thể được gây ra bởi việc ăn muối, mà không có nước, hoặc sử dụng các dung dịch natri ưu trương
Đau cột sống thắt lưng: chẩn đoán và điều trị nội khoa
Đau cột sống thắt lưng là nguyên nhân làm giảm khả năng lao động ở tuổi dưới 45 và chi phí của bản thân cũng như chi phí xã hội trong điều trị rất tốn kém.
Basedow: chẩn đoán và điều trị nội khoa
Basedow là nguyên nhân gây cường giáp hay gặp nhất, là một bệnh tự miễn, có tính chất gia đình, bệnh thường gặp ở phụ nữ, tuồi 20 đến 50.
Sốc giảm thể tích tuần hoàn: chẩn đoán và điều trị cấp cứu
Sốc được là tình trạng thiếu oxy tế bào, và mô, do giảm cung cấp oxy, tăng tiêu thụ oxy, sử dụng oxy không đủ, hoặc kết hợp các quá trình này
Ngộ độc barbituric: chẩn đoán và điều trị hồi sức tích cực
Barbituric ức chế hệ thần kinh trung ương, tác động iên receptor barbiturat ở não, làm tăng GABA, gây tụt huyết áp do ức chế trực tiếp cơ tim, giảm trương lực hệ giao cảm
Ngộ độc cấp thuốc diệt chuột natri fluoroacetat và fluoroacetamid
Fluoroacetat gây độc bằng ửc chế chu trình Krebs, làm giảm chuyển hóa glucose, ức chế hô hấp của tế bảo, mất dự trữ năng lượng gây chết tế bào
Hạ natri máu: chẩn đoán và điều trị hồi sức tích cực
Hạ natri máu, là một rối loạn nướ điện giải, nồng độ natri trong máu hạ gây nên tình trạng giảm áp lực thẩm thấu ngoài tế bào, dẫn tới thừa nước trong tế bào
Mày đay: chẩn đoán miễn dịch và điều trị
Mày đay là một dạng tổn thương cơ bản ngoài da, đặc trưng bời sự xuất hiện nhanh của các sẩn phù, ngứa nhiều.
Ngừng tuần hoàn: cấp cứu nâng cao
Cấp cứu cơ bản ngay lập tức là rất quan trọng để điều trị ngừng tim đột ngột, duy trì lưu lượng máu đến các cơ quan quan trọng, cho đến khi có chăm sóc nâng cao
Ngộ độc cấp thuốc diệt chuột loại warfarin: điều trị hồi sức tích cực
Hầu hết các loại thuốc diệt chuột warfarin, lượng chính xác rất khó xác định, và hoàn cảnh lâm sàng cũng như loại thuốc được sử dụng để xác định có độc hay không
Ngộ độc cấp ethanol (rượu): chẩn đoán và điều trị hồi sức tích cực
Con đường chính của quá trình chuyển hóa ethanol xảy ra ở gan thông qua alcohol dehydrogenase, các mô khác đóng góp
Đau thần kinh tọa: chẩn đoán và điều trị nội khoa
Nguyên nhân thường gặp nhất là do thoát vị đĩa đệm. Điều trị nội khoa là chính. Tuy nhiên, nếu đau kéo dài ảnh hường nhiều đến khả năng vận động, cần xem xét phương pháp phẫu thuật.
