- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Thuyên tắc phổi và huyết khối tĩnh mạch sâu
Thuyên tắc phổi và huyết khối tĩnh mạch sâu
Huyết khối tĩnh mạch sâu thường có biểu hiện khó chịu tăng dần ở bắp chân. Đối với thuyên tắc phổi, khó thở là triệu chứng hay gặp nhất.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa và diễn biến tự nhiên
Huyết khối tĩnh mạch bao gồm huyết khối tĩnh mạch sâu (DVT) và thuyên tắc phổi (PE). Huyết khối tĩnh mạch sâu được tạo nên bởi sự hình thành cục máu đông trong tĩnh mạch lớn, thường ở chi dưới. Thuyên tắc phổi là hậu quả của huyết khối tĩnh mạch sâu đã tự phá vỡ và di chuyển tới tuần hoàn động mạch phổi. Khoảng một nửa số bệnh nhân có huyết khối tĩnh mạch chậu hoặc tĩnh mạch ở gốc chi sẽ tiến triển thành thuyên tắc phổi và thường không có triệu chứng. Huyết khối tĩnh mạch đơn độc ở bắp chân có nguy cơ bị thuyên tắc phổi thấp hơn nhiều. Mặc dù huyết khối tĩnh mạch sâu có liên quan tới sự hình thành cục máu đông ở chi dưới và/hoặc khung chậu, việc đặt catheter tĩnh mạch đã làm tăng sự xuất hiện huyết khối tĩnh mạch sâu ở chi trên. Khi không có thuyên tắc phổi, biến chứng chủ yếu của huyết khối tĩnh mạch sâu là hội chứng hậu viêm tĩnh mạch sẽ gây sưng phồng chi dưới mạn tính và gây khó chịu do phá hủy van tĩnh mạch ở chi bị bệnh. Đối với thể nặng nhất của bệnh, hội chứng hậu viêm tĩnh mạch sẽ gây loét da. Thuyên tắc phổi thường gây tử vong, thường là do suy tim phải tiến triển. Tăng áp động mạch phổi có nguồn gốc thuyên tắc phổi là một biến chứng khác của thuyên tắc phổi.
Một số yếu tố nguy cơ về gen, bao gồm yếu tố V Leiden và đột biến prothrombin G20210A đã được xác định, nhưng chỉ hiện diện trong một số nhỏ bệnh huyết khối tĩnh mạch. Một số yếu tố nguy cơ khác bao gồm bất động trong thời gian dài, ung thư, béo phì, hút thuốc, chấn thương, phẫu thuật, mang thai, uống thuốc tránh thai và thay thế hormon sau mãn kinh. Các bệnh làm tăng nguy cơ huyết khối tĩnh mạch bao gồm ung thư và hội chứng kháng thể kháng phospholipid.
Bệnh sử
Huyết khối tĩnh mạch sâu thường có biểu hiện khó chịu tăng dần ở bắp chân. Đối với thuyên tắc phổi, khó thở là triệu chứng hay gặp nhất. Đau ngực, ho hoặc ho ra máu có thể ám chỉ tình trạng nhồi máu phổi có kích thích màng phổi. Ngất có thể xảy ra khi nhồi máu phổi diện rộng.
Khám lâm sàng
Nhịp thở nhanh và nhịp tim nhanh thường gặp trong thuyên tắc phổi. Có thể gặp sốt nhẹ, giãn tĩnh mạch cổ, và tiếng P2 khi nghe tim. Hạ áp và chứng xanh tím gợi ý nhồi máu phổi diện rộng. Khám thực thể huyết khối tĩnh mạch sâu có thể chỉ thấy đau nhẹ bắp chân.
Tuy nhiên, khi huyết khối tĩnh mạch sâu lan rộng, có thể thấy sưng phồng đùi rõ và đau vùng bẹn.
Cận lâm sàng
Nồng độ d-dimer bình thường (ELISA <500 μg/mL) giúp loại trừ thuyên tắc phổi ở những bệnh nhân có những đặc điểm giống với thuyên tắc phổi, mặc dù bệnh nhân nhập viện thường tăng nồng độ d-dimer do các quá trình bệnh lý khác. Mặc dù hạ oxy máu và tăng gradient oxy phế nang-động mạch có thể có ở thuyên tắc phổi, khí máu động mạch hiếm khi tỏ ra hữu ích trong chẩn đoán thuyên tắc phổi. Tăng troponin huyết thanh, tăng các protein thuộc tim gắn với acid béo và tăng BNP có liên quan tới việc tăng nguy cơ biến chứng và tỉ lệ tử vong ở thuyên tắc phổi. Điện tậm đồ có thể cho thấy dấu hiệu S1Q3T3 ở thuyên tắc phổi, nhưng dấu hiệu này không hay gặp.
Chẩn đoán hình ảnh
Siêu âm tĩnh mạch có thể phát hiện huyết khối tĩnh mạch sâu khi mất đi tính nén của tĩnh mạch thông thường. Khi phối hợp với siêu âm Doppler tĩnh mạch, phát hiện huyết khối tĩnh mạch sâu qua siêu âm rất tốt. Đối với bệnh nhân không đượ chẩn đoán qua siêu âm tĩnh mạch, CT hoặc MRI có thể được dùng để đánh giá huyết khối tĩnh mạch sâu. Chụp tĩnh mạch cản quang rất hiếm khi được chỉ định. Khoảng một nửa số bệnh nhân thuyên tắc phổi không có bằng chứng hình ảnh về huyết khối tĩnh mạch sâu.
Đối với thuyên tắc phổi, chụp xquang ngực thường quy hay được chỉ định. Mặc dù không hay gặp nhưng giảm thể tích cục bộ và hình ảnh tăng đậm độ hình chêm ở ngoại vi là dấu hiệu nhận biết trong thuyên tắc phổi. Chụp CT có tiêm cản quang tĩnh mạch là chẩn đoán quyết định với thuyên tắc phổi. Xạ đồ thông khí/tưới máu được sử dụng với những bệnh nhân không có khả năng dung nạp với chất cản quang đường tĩnh mạch. Siêu âm tim xuyên thành có giá trị trong đánh giá giảm vận động thất phải trong thuyên tắc phổi mức độ vừa đến nặng, nhưng không có tác dụng trong chẩn đoán sự hiện diện của thuyên tắc phổi. Siêu âm tim xuyên phế quản có thể được dùng để xác định thuyên tắc phổi trung tâm lan rộng khi chụp CT có cản quang tĩnh mạch tỏ ra không thích hợp (ví dụ: suy thận hoặc dị ứng nặng với thuốc cản quang). Cùng với sự tiến bộ của CT ngực trong chẩn đoán thuyên tắc phổi, chụp mạch phổi hiếm khi được chỉ định.
Tiếp cận chẩn đoán
Tiếp cận chẩn đoán mở rộng cân nhắc đến sự nghi ngờ huyết khối tĩnh mạch sâu và thuyên tắc phổi trên lâm sàng. Đối với những bệnh nhân về mặt lâm sàng giống ở mức độ thấp với huyết khối tĩnh mạch sâu hoặc giống ở mức độ thấp đến vừa với thuyên tắc phổi, nồng độ d-dimer có thể được sử dụng để quyết định, sau đó tới các phương tiện chẩn đoán hình ảnh. Sơ đồ chẩn đoán hình ảnh được thể hiện trên Hình. Chẩn đoán phân biệt huyết khối tĩnh mạch sâu bao gồm vỡ kén Baker và viêm tế bào. Chẩn đoán phân biệt thuyên tắc phổi rất rộng, bao gồm viêm phổi, nhồi máu cơ tim cấp và phình tách động mạch chủ.
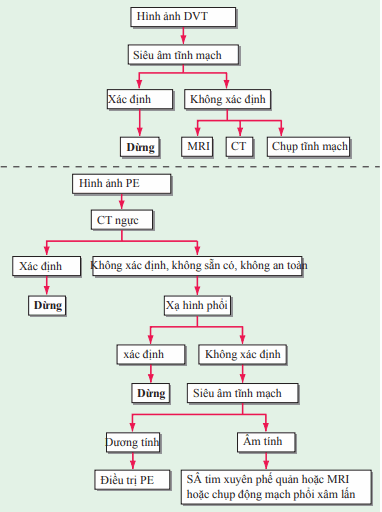
Hình. Chẩn đoán hình ảnh trong chẩn đoán DVT và PE
Điều trị huyết khối tĩnh mạch sâu và thuyên tắc phổi
Chống đông
Mặc dù chống đông không giúp giải quyết cục máu đông trong huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi một cách trực tiếp nhưng chúng hạn chế sự hình thành cục máu đông trong tương lai và làm tan sợi fibrin. Để cung cấp chống đông có hiệu quả một cách nhanh nhất, dùng chống đông song song đối với điều trị bạn đầu huyết khối tĩnh mạch. Theo truyền thống, heparin không phân đoạn (UFH) được sử dụng với mục tiêu là aPTT gấp 2-3 lần giá trị giới hạn trên ở mức bình thường. UFH được dùng với liều bolus 5000–10,000 U, sau đó truyền liên tục khoảng 1000 U/h. Điều chỉnh liều để đạt và duy trì mức aPTT điều trị. Tuy nhiên, thời gian bán hủy của UFH ngắn sẽ duy trì những lợi ích đáng kể.
Thay thế UFH trong việc dùng chống đông cấp bao gồm heparin trọng lượng phân tử thấp (LMWHs) ví dụ như enoxaparin và dalteparin. Kiểm tra xét nghiệm là không cần thiết, nhưng liều điều trị cần được điều chỉnh với bệnh nhân suy thận hoặc béo phì. Fondaparinux, một pentasaccharide, là thuốc thay thế UFH khác không cần phải kiểm tra xét nghiệm nhưng cần hiệu chỉnh liều theo cân nặng và mức thận suy. Ở những bệnh nhân giảm tiểu cầu do heparin, ức chế trực tiếp thrombin (như là argatroban, lepirudin, or bivalirudin) nên được sử dụng.
Sau những điều trị ban đầu bằng thuốc ngoài đường ruột, warfarin là chất chống đông đường uống được sử dụng trong thời gian dài. Warfarin có thể được bắt đầu sớm sau khi thuốc ngoài đường ruột được cho; tuy nhiên, wafarin cần 5-7 ngày để đạt được liều điều trị chống đông. Warfarin được cho để đạt mục tiêu điều trị INR từ 2.0–3.0. Các bệnh nhân có liều điều trị rất rộng, thường bắt đầu 5 mg/ngày, điều chỉnh theo INR.
Tác dụng phụ nguy hiểm nhất khi dùng chống đông là xuất huyết.
Với trường hợp xuất huyết nặng trong khi điều trị UFH hoặc LMWH,
protamine có thể được dùng để ức chế chống đông. Chảy máu nặng khi dùng warfarin có thể được xử lí bằng huyết tương tươi đông lạnh hoặc bằng tủa lạnh huyết tương; xuất huyết mức độ nhẹ hơn hoặc INR tăng đáng kể có thể được xử lí bằng vitamin K. Phối hợp với yếu tố chống đông VIIa mang lại một sự lựa chọn ngoài danh mục hướng dẫn giúp kiểm soát chảy máu ồ ạt do warfarin. Warfarin nên tránh sử dụng ở phụ nữ có thai.
Thời gian sử dụng chống đông với huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi ít nhất từ 3-6 tháng.
Bệnh nhân mắc huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi do chấn thương, phẫu thuật hoặc tình trạng estrogen cao đều có tỉ lệ hồi phục thấp sau 3-6 tháng dùng chống đông.
Tuy nhiên, tỉ lệ hồi phục lại cao ở những bệnh nhân ung thư hoặc DVT/PE tự phát, không rõ nguyên nhân, và vẫn đề dùng chống đông kéo dài nên được cân nhắc. Sự hồi phục huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi nói chung cần phải dùng chống đông suốt đời.
Các phương pháp điều trị khác
Mặc dù chống đông là trọng tâm trong điều trị thuyên tắc tĩnh mạch, các phương thức điều trị bổ sung có thể được áp dụng dựa trên phân tầng nguy cơ.
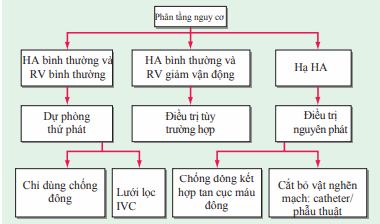
Hình. Xử trí cấp cứu PE. (IVC, tĩnh mạch chủ dưới; RV: thất phải)
Lưới lọc tĩnh mạch chủ được dùng nếu cục máu đông tái phát mặc dù đã dùng chống đông thích hợp hoặc nếu quá trình chảy máu tích cực gây ngăn cản thuốc chống đông. Điều trị tan sợi huyết (thường cùng với chất hoạt hóa plasminogen ở mô) nên được cân nhắc trong thuyên tắc phổi gây suy tim phải, mặc dù có nguy cơ xuất huyết. Cắt bỏ vật gây nghẽn mạch bằng catheter hoặc phẫu thuật có thể được cân nhắc với thuyên tắc phổi diện rộng.
Nếu bệnh nhân thuyên tắc phổi tiến triển thành tăng áp động mạch phổi mạn tính do cục máu đông, can thiệp phẫu thuật (cắt bỏ cục huyết khối trong lòng động mạch phổi). Không có liệu pháp điều trị hiệu quả đối với hội chứng viêm tĩnh mạch.
Bài viết cùng chuyên mục
Viêm khớp vảy nến: nguyên lý chẩn đoán điều trị
Một số bệnh nhân sẽ mang kháng nguyên hòa hợp tổ chức HLA B27, khởi phát của bệnh vảy nên thường trước khi có sự phát triển của bệnh khớp.
Đau bụng cấp dữ dội: nguyên lý nội khoa
Điểm quyết định ban đầu dựa vào tình trạng cân bằng huyết động của bệnh nhân. Nếu không, phải nghi ngờ một tai biến mạch máu như dò phình động mạch chủ bụng.
Mất thị lực cấp và nhìn đôi
Một điểm mù chỉ giới hạn ở một mắt được gây ra bởi tổn thương phía trước ảnh hưởng đến thần kinh thị giác hoặc nhãn cầu, phương pháp dùng đèn đưa qua đưa lại có thể cho thấy.
Các rối loạn tương bào
M component có thể thấy ở các bệnh nhân u lympho khác, ung thư không phải lympho và các tình trạng không phải lympho như xơ gan, sarcoidosis.
Bệnh thận đa nang: nguyên lý nội khoa
Biểu hiện của bệnh thận đa nang là rất khác nhau, với độ tuổi khởi phát của bệnh thận giai đoạn cuối từ trẻ em cho đến người gia.
Ung thư nội mạc tử cung: nguyên lý nội khoa
Ở phụ nữ có phân độ mô học không rõ, xâm lấn cơ tử cung sâu, hoặc liên quan kéo dài xuống đoạn thấp hay cổ tử cung, xạ trị trong hốc hoặc xạ trị kẽ được chỉ định.
Phình động mạch chủ: nguyên lý nội khoa
Có thể thầm lặng về mặt lâm sàng, nhưng phình động mạch chủ ngực, có thể gây ra cơn đau sâu, lan tỏa, khó nuốt, khàn tiếng, ho ra máu, ho khan.
Tăng áp lực tĩnh mạch cửa: nguyên lý chẩn đoán điều trị
Biến chứng chính của tăng áp lực tĩnh mạch cửa là giãn tĩnh mạch thự quản dạ dày kèm xuất huyết, cổ trướng, tăng hoạt lách, bệnh não gan.
Biến chứng sốt và giảm bạch cầu đa nhân trung tính khi điều trị ung thư
Nên lấy hai mẫu máu từ hai vị trí khác nhau và chụp X quang ngực, và các cận lâm sàng thêm nê được chỉ định tùy theo các dấu hiệu lâm sàng từ bệnh sử và thăm khám.
Xuất huyết: nguyên lý nội khoa
Nghĩ đến khi có thời gian máu chảy kéo dài trong khi số lượng tiểu cầu bình thường. Bất thường trong kết dính tiểu cầu, kết tập và giải phóng hạt.
Sốt: nguyên lý nội khoa
Điểm định nhiệt vùng dưới đồi tăng, gây co mạch ngoại biên, Bệnh nhân cảm thấy lạnh do máu chuyển về cơ quan nội tạng. Cơ chế của sinh nhiệt giúp tăng nhiệt độ cơ thể.
Mãn kinh: rối loạn hệ sinh sản nữ giới
Các triệu chứng mãn kinh thường gặp nhất là vận mạch không ổn định, thay đổi tâm trạng, mất ngủ, và teo biểu mô niệu sinh dục và da.
Bệnh tim bẩm sinh ở người lớn: nguyên lý nội khoa
Phương pháp điều trị bị giới hạn và bao gồm dãn động mạch phổi và xem xét ghép đơn lá phổi kèm sửa chữa khiếm khuyết ở tim, hoặc cấy ghép tim phổi.
Bệnh lupus ban đỏ hệ thống: nguyên lý chẩn đoán điều trị
Bệnh không rõ nguyên nhân trong đó các mô và tế bào trải qua tổn thương trung gian bởi các phức hợp miễn dịch và tự kháng thể gắn ở mô.
Thiếu hụt Androgen: thiếu hụt hệ sinh sản nam giới
Việc khám lâm sàng nên tập trung vào các đặc tính sinh dục phụ như mọc râu, lông nách, lông ở ngực và vùng mu, vú to ở nam.
Hôn mê: nguyên lý nội khoa
Những vấn đề hô hấp và tim mạch cấp tính nên được chú trọng trước khi đánh giá thần kinh. Các dấu hiệu thần kinh nên được đánh giá và khởi đầu hỗ trợ thích hợp.
Viêm gan mãn tính: nguyên lý chẩn đoán điều trị
Một số bệnh nhân có xuất hiện các biến chứng xơ gan: cổ trướng, dãn tĩnh mạch chảy máu, bệnh lý não, và lách to.
Vô sinh nam: rối loạn hệ sinh sản nam giới
Kích thước và độ chắc của tinh hoàn có thể bất thường, và giãn tĩnh mạch thừng tinh có thể thấy rõ ràng khi sờ nắn.
Tăng triglyceride máu đơn thuần
Việc chẩn đoán tăng triglyceride máu được thực hiện bằng cách đo nồng độ lipid huyết tương sau khi nhịn ăn qua đêm.
Bất thường về cận lâm sàng thiếu máu
Hồng cầu lưới tăng, soi tiêu bản thấy hồng cầu có nhân và nhiễm sắc, có thể thấy hồng cầu hình cầu, hình elip, mảnh vỡ hồng cầu hoặc hình bia, có gai hoặc hình liềm tùy theo từng rối loạn khác nhau.
Các loại tác nhân hóa trị ung thư và độc tính chủ yếu
Trong khi tác dụng của hóa chất điều trị ung thư tác động chủ yếu lên quần thể tế bào ác tính, hầu hết các phác đồ đang dùng hiện nay cũng có tác động mạnh mẽ đến các mô bình thường.
Tăng áp lực nội sọ: nguyên lý nội khoa
Tăng áp lực nội sọ có thể xảy ra ở rất nhiều các bệnh lý gồm chấn thương đầu, xuất huyết trong nhu mô não, xuất huyết khoang dưới nhện với não úng thủy và suy gan đột ngột.
Bệnh lý màng ngoài tim, nguyên lý nội khoa
Đau ngực, có thể đau dữ dội, làm nhầm lẫn với nhồi máu cơ tim cấp, nhưng có đặc điểm là đau nhói, đau kiểu màng phổi, và thay đổi theo tư thế
Phù phổi cấp: nguyên lý nội khoa
Bệnh nhân có biểu hiện bệnh lý nặng, thường vã mồ hôi, đột ngột ngồi bật dậy, thở nhanh, xanh tái có thể biểu hiện. Ran phổi hai phế trường, tiếng tim thứ ba có thể xuất hiện.
Khám lâm sàng bệnh da liễu
Kiểm tra da nên được thực hiện trong phòng đủ ánh sáng và bệnh nhân phải được bộc lộ hoàn toàn khi khám. Cùng thiết bị khám hữu ích bao gồm một kính lúp.
