- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Rối loạn nhịp nhanh: nguyên lý nội khoa
Rối loạn nhịp nhanh: nguyên lý nội khoa
Loạn nhịp với phức bộ QRS rộng có thể gợi ý nhịp nhanh thất hoặc nhịp nhanh trên thất với dẫn truyền rối loạn. Các yếu tố thúc đẩy nhịp nhanh thất bao gồm.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Rối loạn nhịp nhanh có thể xuất hiện kèm hoặc không kèm bệnh lý cấu trúc tim, trường hợp năng hơn. Các bệnh lý gây loạn nhịp bao gồm (1) nhồi máu cơ tim, (2) suy tim, (3) thiếu oxy máu, (4) tăng C02 máu, (5) hạ huyết áp, (6) rối loạn điện giải (VD, hạ kali máu và/hoặc hạ magne máu), (7) ngộ độc thuốc (digoxin, thuốc có tác dụng dược lý làm dài khoảng QT), (8) sử dụng caffeine, (9) uống rượu.
Chẩn đoán
Xem xét ECG cho các chứng cứ về thay đổi do thiếu má, khoảng QT dài hoặc ngắn, những đặc trưng của hội chứng Wolff-ParkinsonWhite (WPW) (xem bên dưới), hoặc ST chênh ở chuyển đạo V1–V3 của hội chứng Brugada hình và bảng cho chẩn đoán rối loạn nhịp nhanh; luôn luôn xác định hoạt động nhĩ và mối quan hê giữa sóng P và phức bộ QRS. Nhằm giúp chẩn đoán:
Đo chuyển đạo DII, aVF, hoặc V1 dài. Sóng P có thể được làm cho rõ ràng bằng cách nhân đôi điện thế ECG.
Đặt các chuyển đạo ECG phụ (VD, chuyển đạo ngực phải) nhằm giúp xác định sóng. Ghi nhận ECG trong lúc massage xoang cảnh (bảng). Lưu ý: Không massage cả 2 động mạch cảnh cùng lúc.
Với các triêu chứng gián đoạn, xem xét theo dõi Holter 24h (nếu triệu chứng xảy ra mỗi ngày), 1 bệnh nhân theo dõi ghi nhận các biến cố trong 2–4 tuần, hoặc, nếu triệu chứng rất bất thường nhưng thường có triệu chứng rất nặng, an implanted loop monitor. Nghiệm pháp gắng sức chuẩn có thể được sử dụng để kích thích loạn nhịp với mục đích chẩn đoán.
Loạn nhịp với phức bộ QRS rộng có thể gợi ý nhịp nhanh thất hoặc nhịp nhanh trên thất với dẫn truyền rối loạn. Các yếu tố thúc đẩy nhịp nhanh thất bao gồm (1) phân ly nhĩ thất, (2) QRS >0.14 s, (3) trục QRS lệch trên trái, (4) không đáp ứng với xoa xoang cảnh, (5) hình dạng QRS không giống RBBB hoặc LBBB điển hình, và tương tự với các nhịp thất sớm trước đó (bảng).
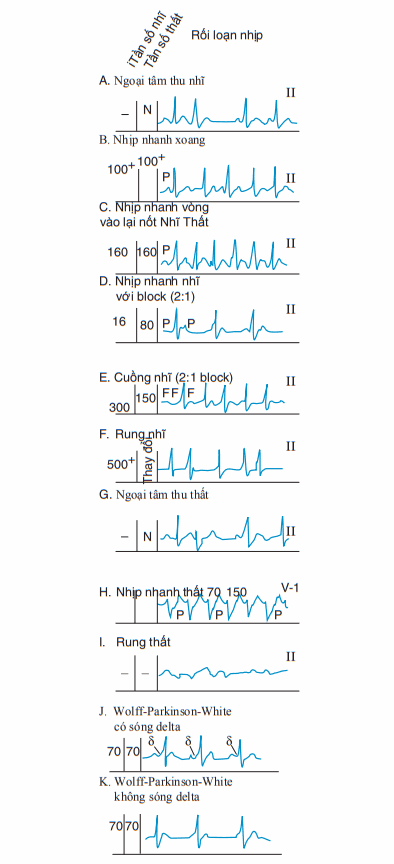
Hình. Rối loạn nhịp nhanh.
Bảng. ĐẶC ĐIỂM ĐIỆN TÂM ĐỒ VÀ LÂM SÀNG CỦA CÁC RỐI LOẠN NHỊP PHỔ BIẾN
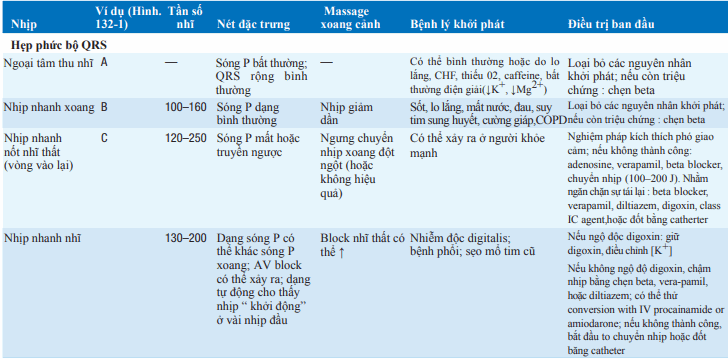


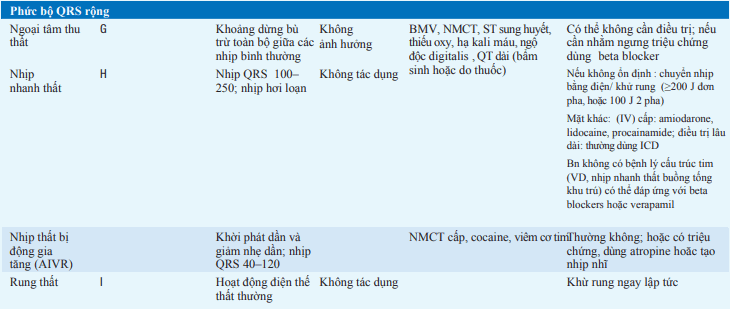
Bảng. NHỊP NHANH PHỨC BỘ QRS RỘNG

Điều trị rối loạn nhịp nhanh
Các nguyên nhân khởi phát (liệt kê trên) nên được sửa chữa. Nếu bn có vấn đề về huyết động (đau thắt ngực, hạ huyết áp, suy tim sung huyết), cần chuyển nhịp lập tức.
Không chuyển nhịp nhịp nhanh xoang; cẩn trọng khi gắng sức với nghi ngờ nhiễm độc digitalis. Thuốc đầu tiên được chỉ định nằm trong bảng; theo dõi các khoảng ECG (đặc biệt là. QRS và QT). Giảm liều cho bn rối loạn chức năng gan hoặc thận như chỉ định trong bảng 132-3.
Bảng. THUỐC CHỐNG LOẠN NHỊP
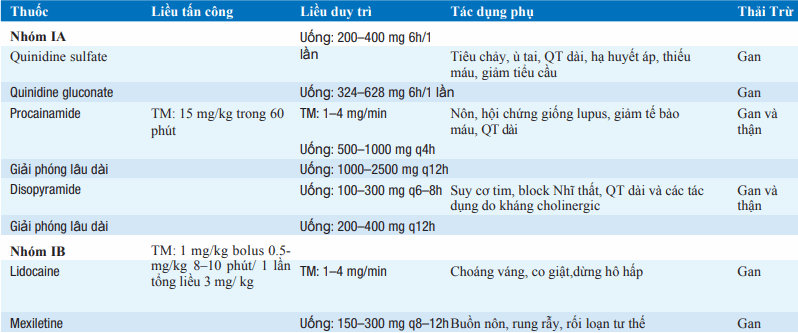
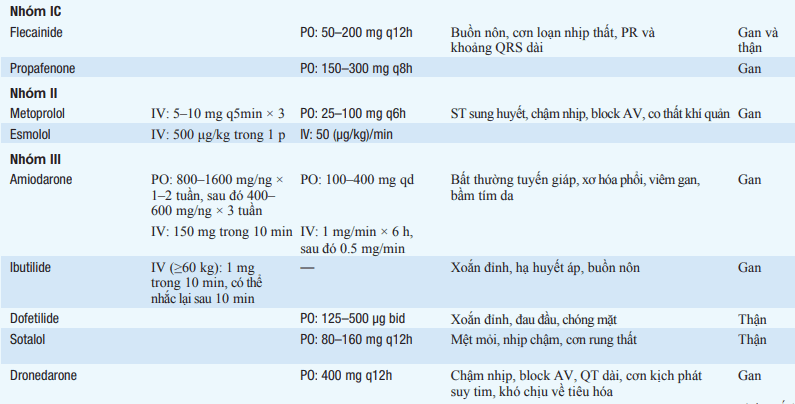

Hiệu quả của thuốc được xác nhận bằng theo dõi ECG (hoặc Holter), nghiệm pháp gắng sức, và, trong hoàn cảnh đặc biệt, xét nghiêm điện sinh lý xâm lăng.
Các thuốc chống loạn nhịp đều có tác dụng phụ, bao gồm gây loạn nhịp thất, đặc biệt với bn có rối loạn chức năng thất trái hoặc bệnh sử có loạn nhịp thất kéo dài. Sự kéo dài khoảng QT do thuốc và nhịp nhanh thất, xoắn đỉnh (bảng) là phổ biến nhất với thuốc nhóm IA và III; thuốc nên được ngưng nếu khoảng QTc (QT chia bình phương khoảng RR) tăng > 25%. Thuốc chống loạn nhịp nên tránh ở bn loạn nhịp thất không triệu chứng sau NMCT, vì tăng tỷ lệ tử vong.
Rung nhĩ mãn (AF)
Đánh giá các nguyên nhân tiềm ẩn có thể (VD, nhiễm độc giáp, hẹp van 2 lá, uống rượu nhiều, thuyên tắc phổi). Bệnh nhân với các yếu tố nguy cơ cho đột quỵ (VD, bệnh van 2 lá dothấp tim, tiền sử tai nạn mạch máunão hoặc thiếu máu thoáng qua, tăng huyết áp, tiểu đường, suy tim, tuổi >75, đường kính nhĩ trái > 5.0 cm) nên dùng thuốc đông với warfarin (INR 2.0–3.0) hoặc, cho AF không kèm bệnh van tim, thuốc mới nhất không cần theo dõi prothrombin-VD, dabigatran 150 mg 2 lần/ngày [75 mg 2 lần/ngày khi độ thanh thải creatinine (CrCl) 30–50 mL/p; không dùng nếu CrCl <30] hoặc rivaroxaban 20 mg mỗi ngày mới bữa tối (15 mg daily for CrCl 15–50 mL/min; avoid if CrCl <15). Thay bằng aspirin, 325 mg/d, cho bn không có yếu tố nguy cơ hoặc nếu có chống chỉ định với kháng đông hệ thống.
Kiểm soát nhịp thất (60–80 lần/phút khi nghỉ, <100 nhịp/min với gắng sức nhẹ) với beta blocker, chẹn kênh Ca (vera-pamil, diltiazem), hoặc digoxin.
Xem xét chuyển nhịp (100–200 J) sau ≥3 weeks điều trị chống đông, hoặc nếu cấp tính không có chứng cứ của huyết khối nhĩ trái bằng siêu âm qua đường thực quản, đặc biệt nếu có triệu chứng mặc dù đã kiểm soát nhịp. Bắt đầu với thuốc nhóm IC, III, hoặc IA trước khi chuyển nhịp bằng điện thúc đẩy gìn giữ nhịp xoang sau quy trình thành công.
Thuốc nhóm IC (bảng) được ưa dùng với bn không có bệnh lý cấu trúc tim, và thuốc nhóm III được khuyến cáo khi có rối loạn chức năng thất trái hoặc bệnh mạch vành (hình). Thuốc chống động nên được tiếp tục ít nhất 3 tuần sau khi chuyển nhịp thành công.
Đốt bằng catheter (phân cách TMP) có thể được xem xét để điều trị AF có triệu chứng tái lại trơ với điều trị nội khoa.
Hội chứng tiền kích thích (WPW)
Dẫn truyền xảy ra thông qua con đường phụ giữa nhĩ và thất. ECG căn bản thường cho thấy khoảng PR ngắn và tăng dốc QRS (sóng“delta”) (Hình). Các rối loạn nhịp nhanh đi kèm gồm 2 dạng:
Nhịp nhanh hẹp phức bộ QRS (dẫn truyền tới qua nốt AV). Điều trị cẩn trọng với IV adenosine hoặc beta blocker, verapamil, hoặc diltiazem.
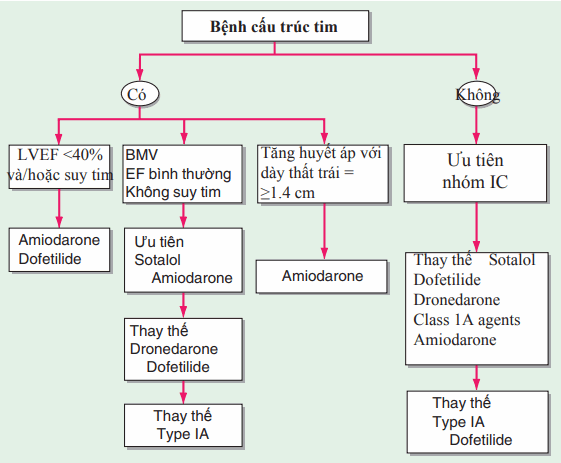
Hình. Khuyến cáo cho lựa chọn thuốc loạn nhịp nhằm ngăn chặn cơn rung nhĩ tái lại.
Nhịp nhanh với phức bộ QRS rộng (dẫn truyền tới thông qua đường dẫn truyền phụ); cũng có thể kèm AF với nhịp thất rất nhanh (>250/min), có thể trở thành rung thất. Nếu có tổn thương huyết động, chuyển nhịp ngay lập tức là bắt buộc; mặt khác, điều trị với IV procainamide hoặc ibutilide (Bảng), không digoxin, beta blocker,hoặc verapamil.
Xem xét đốt các đường dẫn truyền phụ bằng catherter nhằm ngăn chặn lâu dài.
Bài viết cùng chuyên mục
Yếu và liệt: nguyên lý nội khoa
Khi khai thác bệnh sử nên chú trọng vào tốc độ tiến triển của tình trạng yếu, triệu chứng về cảm giác hay các triệu chứng thần kinh khác, tiền sử dùng thuốc, các bệnh lí làm dễ và tiền sử gia đình.
Ung thư tụy và u tuyến nội tiết của đường tiêu hóa và tụy
U tiết glucagon liên quan đến đái tháo đường và ban đỏ di truyền hoại tử, a characteristic red, raised, scaly rash thường ở vị trí vùng mặt, bụng, perineum, and distal extremities.
Các rối loạn toan kiềm hỗn hợp: nguyên lý nội khoa
Hồi sức thể tích của những bệnh nhân có DKA thường sẽ làm tăng độ lọc cầu thận và thận sẽ bài tiết nước tiết chứa ceton, kết quả là giảm AG xảy ra mà không có nhiễm toan AG bình thường xuất hiện.
Hội chứng mệt mỏi mãn tính: nguyên lý nội khoa
Điều trị CFS khởi đầu bằng sự nhận biết của bác sĩ dựa vào sự suy giảm các chức năng hằng ngày của bệnh nhân. Thông tin cho bệnh nhân những hiểu biết hiện tại về CFS.
Xơ cứng teo cơ một bên: nguyên lý chẩn đoán điều trị
Triệu chứng phổ biến ban đầu gồm yếu, mỏi cơ, cứng cơ, chuột rút và giật cơ ở bàn tay và cánh tay, thường đầu tiên ở cơ nội tại bàn tay.
Giảm và tăng phosphate máu: nguyên lý chẩn đoán điều trị
Các nguyên nhân gây giảm phosphate máu bao gồm giảm hấp thụ đường ruột do thiếu hụt vitamin D, các thuốc kháng acid gắn P, kém hấp thu.
Nhiễm trùng hệ thần kinh kèm hoặc không kèm sốc nhiễm trùng
Sốt rét thể não nên được xem xét khẩn cấp trên bệnh nhân gần đây có đi đến vùng dịch tễ và biểu hiện lâm sàng sốt và các dấu hiệu thần kinh.
Phù phổi độ cao
Phù phổi không do nguyên nhân tim mạch biểu hiện là co mạch phổi không đều dẫn đến tăng tái tưới máu quá mực ở một vài nơi. Giảm giải phóng nitric oxide do giảm oxy huyết.
Xơ vữa động mạch ngoại vi: nguyên lý nội khoa
Đo áp lực và siêu âm Doppler mạch ngoại vi trước và trong khi hoạt động nhằm định vị chỗ hẹp, chụp cộng hưởng từ mạch máu, chụp CT mạch máu.
Ung thư đại trực tràng và hậu môn
Phần lớn ung thư đại tràng có nguồn gốc từ các polyp tuyến. Các bậc di truyền từ polyp đến loạn sản thành ung thư tại chỗ, ung thư thâm nhiễm đã được xác định.
Tiếp cận theo dõi monitor: nguyên lý nội khoa
Các sai sót y khoa thường xảy ra ở ICU. Các tiến bộ về kĩ thuật cho phép nhiều bệnh nhân ít hoặc không có cơ hội phục hồi có nhiều cơ hội hơn khi nằm ở ICU.
Phòng ngừa đột quỵ nguyên phát và thứ phát
Yếu tố nguy cơ huyết khối tại tim là rung nhĩ, nhồi máu cơ tim, bệnh van tim, và bệnh cơ tim. Tăng huyết áp và đái tháo đường cũng là yếu tố nguy cơ đặc biệt.
Eczema và viêm da
Một trong ba bệnh liên quan của viêm da cơ địa là viêm mũi dị ứng, hen và bệnh chàm. Bệnh thường bị theo đợt, mạn tính, ngứa rất nhiều, viêm da chàm hóa với các đám hồng ban có vảy, mụn nước,vảy tiết, và nứt nẻ.
X quang ngực: nguyên lý nội khoa
Được sử dụng kết hợp với thăm khám lâm sàng để hỗ trợ chẩn đoán suy tim sung huyết. X quang hỗ trợ chẩn đoán suy tim bao gồm tim to, tăng tưới máu vùng đỉnh phổi.
Ngộ độc sinh vật biển do ăn uống
Hội chứng Ciguatera liên quan đến ít nhất 5 loại độc tố có nguồn gốc từ tảo đơn bào hai roi quang hợp và tích lũy trong chuỗi thức ăn. Ba loại độc tố ciguatoxins chính.
Bệnh Wilson: nguyên lý chẩn đoán điều trị
Tiêu chuẩn vàng để chẩn đoán là mức độ đồng cao khi sinh thiết gan, Xét nghiệm di truyền thường không được làm vì rất nhiều loại đột biến.
Ung thư da biểu mô tế bào vảy: nguyên lý nội khoa
Hay gặp nhất là cắt bỏ tại chỗ và phẫu thuật vi phẫu Mohs; xạ trị một số ca chọn lọc. Bệnh di căn có thể điều trị bằng xạ trị hoặc liệu pháp sinh học kết hợp.
Tăng calci máu ở bệnh nhân ung thư
Giảm albumin máu liên quan đến bệnh lý ác tính có thể làm triệu chứng nặng hơn tùy theo nồng độ canxi huyết thanh vì càng nhiều canxi sẽ làm tăng lượng canxi tự do hơn lượng gắn kết với protein.
Thiếu hụt vi dưỡng chất cần thiết: nguyên lý nội khoa
Liên quan tới nghiện rượu; luôn bù thiamine trước carbohydrate ở người nghiện rượu để tránh thiếu thiamine cấp, Liên quan tới suy dinh dưỡng protein năng lượng.
Hội chứng Cushing: cường năng tuyến thượng thận
Béo phì, tăng huyết áp, loãng xương, rối loạn tâm lý, mụn trứng cá, rậm lông, vô kinh, và bệnh đái tháo đường tương đối không đặc hiệu
Bệnh ống thận: nguyên lý nội khoa
Thuốc là một nguyên nhân gây nên thể này của suy thận, thường được xác định bằng sự tăng từ từ creatinin huyết thanh ít nhất vài ngày sau điều trị.
Hội chứng SIADH: nguyên lý chẩn đoán và điều trị
Các nguyên nhân gây ra SIADH bao gồm các khối u, nhiễm trùng phổi, rối loạn hệ thần kinh trung ương, và thuốc.
Co thắt tâm vị: nguyên lý nội khoa
Chụp cản quang với barium thấy giãn thực quản đoạn xa và hẹp đoạn dưới như mỏ chim và mức khí dịch. Nội soi để loại trừ ung thư, đặc biệt là ở người trên 50 tuổi.
Xơ gan mật tiên phát: nguyên lý chẩn đoán điều trị
Hội chứng Sjogren, bệnh mạch collagen, viêm tuyến giáp, viêm cầu thận, thiếu máu ác tính, toan hóa ống thận.
Bệnh Addison: suy tuyến thượng thận
Các biểu hiện bao gồm mệt mỏi, suy nhược, chán ăn, buồn nôn và nôn, sụt cân, đau bụng, sắc tố ở da và niêm mạc, thèm muối, hạ huyết áp.
