- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Huyết khối tăng đông
Huyết khối tăng đông
Trong bệnh viện thường bắt đầu điều trị chống đông bằng heparin trong 4 đến 10 ngày, duy trì tiếp warfarin sau khi dùng đồng thời 3 ngày. Thời gian điều trị phụ thuộc vào bệnh nền.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nghĩ đến ở các bệnh nhân có tiền sử nhiều đợt huyết khối tĩnh mạch tái phát [VD huyết khối tĩnh mạch sâu (DVT), nhồi máu phổi (PE)].
Nguyên nhân huyết khối
(1) ứ máu tĩnh mạch (VD mang thai, không vận động);
(2) viêm mạch;
(3) ung thư và hội chứng rối loạn tăng sinh tủy;
(4) thuốc tránh thai đường uống;
(5) kháng thể kháng đông trong lupus kháng phospholipid tiểu cầu, kích thích đông máu;
(6) giảm tiểu cầu do heparin;
(7) thiếu yếu tố chống đông nội sinh-antithrombin III, protein C, protein S;
(8) yếu tố V Leiden-đột biến ở yếu tố V (Arg → Glu ở vị trí 506) gây kháng protein C hoạt hóa, chiếm 25% trường hợp huyết khối tái phát;
(9) đột biến gen prothrombin-Glu → Arg ở vị trí 20210 gây tăng nồng độ prothrombin; chiếm khoảng 6% huyết khối;
(10) khác-hemoglobin niệu kịch phát về đêm, dysfibrinogenemias (fibrinogen bất thường).
Điều trị huyết khối
Xác định bệnh nền khi có thể, điều trị warfarin kéo dài được chỉ định trong những trường hợp khác.
Thuốc chống đông
1. Heparin (Bảng)-tăng cường hoạt động của antithrombin III; dùng đường tiêm. Heparin trọng lượng phân tử thấp là lựa chọn chuẩn (enoxaparin hoặc dalteparin). Tiêm dưới da, theo dõi PTT không cần thiết và nóít có khả năng tạo ra kháng thể và gây giảm tiểu cầu. Liều thường dùng 100 U/kg tiêm dưới da 2 lần/ngày. Heparin chưa phân đoạn chỉ được thay thế khi không có heparin trọng lượng phân tử thấp. Ở người lớn, liều heparin chưa phân đoạn là 25,000–40,000 U truyền tĩnh mạch liên tục trong 24 h sau đó khởi đầu tiêm tĩnh mạch bolus 5000 U; theo dõi PTT sau đó; nên duy trì cao hơn giới hạn bình thường 1.5 đến 2 lần. Dự phòng chống đông để giảm nguy cơ huyết khối tĩnh mạch được khuyến khích ở một số bệnh nhân (VD hậu phẫu, bất động) (Bảng 70-1). Liều dự phòng heparin chưa phân đoạn là 5000 U tiêm dưới da 2-3 lần/ngày. Biến chứng chủ yếuc ủa heparin chưa phân đoạn là chảy máu-kiểm soát bằng cách ngừng heparin; với xuất huyết nặng, tiêm protamine (1 mg/100 U heparin); dẫn đến trung hòa nhanh chóng.
2. Warfarin (Coumadin)-kháng vitamin K, giảm nồng độ các yếu tố II, VII, IX, X và chống đông proteins C và S. Tiêm 2–3 ngày; khởi đầu 5–10 mg uống 1 lần/ngày tiếp theo chỉnh liều hàng ngày để giữ PT 1.5–2 lần PT điều chỉnh hoặc 2–3 lần nếu dùng chỉ số bình thường hóa quốc tế (INR). Các biến chứng gồm xuất huyết, hoại tửda do warfarin (hiếm, xảy ra ở bệnh nhân thiếu hụt protein C), gây quái thai. Tiêm vitamin K giúp đảo ngược hiệu quả warfarin; truyền huyết tương tươi đông lạnh nếu cần hóa giải tác dụng khẩn cấp. Nhiều thuốc có tác dụng hiệp đồng hoặc đối kháng warfarin. Thuốc hiệp đồng gồm chlorpromazine, chloral hydrate, sulfonamides, chloramphenicol, kháng sinh phổ rộng khác, allopurinol, cimetidine, chống trầm cảm 3 vòng, disulfiram, nhuận tràng, salicylat liều cao, thyroxine, clofibrate. Một số bệnh nhân nhạy cảm với warfarin có các khiếm khuyết về gen chuyển hóa thuốc. Thuốc đối kháng gồm vitamin K, barbiturat, rifampin, cholestyramine, tránh thai đường uống, thiazides.
Bảng. CHỐNG ĐÔNG BẰNG HEPARIN TRỌNG LƯỢNG PHÂN TỬ THẤP VÀ HEPARIN CHƯA PHÂN ĐOẠN
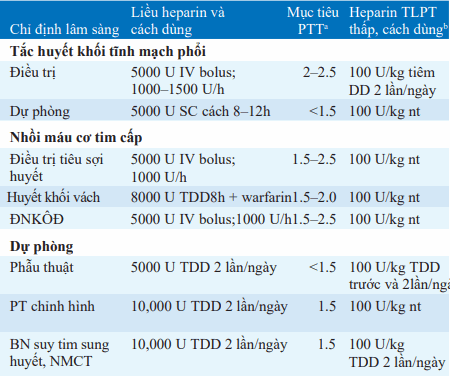
aKiểm soát thời gian bình thường; giả định PTT được chuẩn hóa theo nồng độ heparin để gấp 1.5–2.5 giá trị bình thường 0.2–0.4 U/mL; nếu PTT bình thường (27–35 s), bắt đầu với 5000 U bolus 1300 U/h truyền, theo dõi PTT; nếu PTT kiểm tra lại <50s, bolus lại với 5000 U và truyền tăng lên 100 U/h; nếu PTT kiểm tra lại 50–60 s, tăng tốc độ truyền lên 100 U/h; nếu PTT kiểm tra lại 60–85 s, không đổi; nếu PTT kiểm tra lại 85–100 s, giảm tốc độ truyền 100 U/h; nếu PTT kiểm tra lại 100–120 s, dừng truyền 30 phút và giảm tốc độ 100 U/h khi bắt đầu lại; nếu PTT kiểm tra lại >120 s, dừng truyền 60 phút và giảm tốc độ 200 U/h khi bắt đầu lại.
bHeparin TLPT thấp không ảnh hưởng PTTvà PTT không được dùng để chỉnh liều.
Viết tắt: ĐNKÔĐ: đau ngực không ổn định; NMCT: nhồi máu cơ tim; TDD: tiêm dưới da; nt: như trên
3. Fondaparinux-một pentapeptide ức chế trực tiếp yếu tố Xa. Liều dự phòng 2.5 mg tiêm dưới da hàng ngày, liều điều trị huyết khối 7.5 mg tiêm dưới da hàng ngày và không cần theo dõi. Không giống heparins, thuốc không kết hợp với yếu tố 4 tiểu cầu và không kích thích khsang thể gây nên xuất huyết giảm tiểu cầu do heparin. Apixaban và rivaroxaban là thuốc ức chế yếu tố Xa đường uống. Apixaban (5mg uống 2 lần/ngày) có hiệu quả như warfarin trong HKTM sâu và hiệu quả hơn trong phòng đột quỵ do rung nhĩ (AF).
4. Argatroban and lepirudin-thuốc ức chế thrombin trực tiếp. Các thuốc này được so sánh với heparin trọng lượng phân tử thấp và thường dủng ở bệnh nhân xuất huyết giảm tiểu cầu do heparin. Theo dõi cả 2 bằng PTT hoạt hóa. Dabigatran (150 mg uống 2 lần/ngày) là thuốc ức chế thrombin đường uống và có tác dụng không kém warfarin trong cả huyết khối tĩnh mạch sâu và phòng đột quỵ do rung nhĩ.
Trong bệnh viện thường bắt đầu điều trị chống đông bằng heparin trong 4-10 ngày, duy trì tiếp warfarin sau khi dùng đồng thời 3 ngày. Thời gian điều trị phụ thuộc vào bệnh nền; huyết khối tĩnh mạch bắp chân có nguyên nhân rõ ràng, 3 tháng; huyết khối tĩnh mạch sâu đầu gần hoặc vô căn hoặc nhồi máu phổi, 6-12 tháng; huyết khối tĩnh mạch sâu vô căn tái phát, tối thiểu 12 tháng; tắc mạch cso yếu tố nguy cơ liên tục, kéo dài, không hạn định. Thuốc ức chế Xa và thrombin đường uống mới dễ dùng hơn warfarin nhưng đắt hơn nhiều.
Thuốc tiêu sợi huyết
Chất hoạt hóa plasminogen mô làm tan cục máu đông bằng cách kích hoạt plasmin, chất phân hủy fibrin. Các dạng có sẵn gồm streptokinase, urokinase, anistreplase (phức hợp kích hoạt plasminogen streptokinase acyl hóa) và ba hình thức đơn giản khác của chất hoạt hóa plasminogen mô tái tổ hợp (tPA): alteplase, tenecteplase và reteplase. Chỉ định gồm điều trị huyết khối tĩnh mạch sâu với tỷ lệ hội chứng hậu viêm tĩnh mạch (ứ máu tĩnh mạch mạn tính, loét da) thấp hơn so với dùng heparin; tắc mạch phổi lớn, tắc động mạch đoạn cuối, điều trị nhồi máu cơ tim cấp (NMCT), đau thắt ngực không ổn định. Liều dùng:
(1) tPA-NMCT cấp và tắc mạch phổi lớn (người lớn >65 kg), 10-mg tiêm tĩnh mạch bolus trong 1–2 phút, sau đó 50 mg tiêm tĩnh mạch 1h và 40 mg tiêm tĩnh mạch trong 2h tiếp theo (tổng liều = 100 mg). tPA hiệu quả hơn không đáng kể nhưng đắt hơn streptokinase trong điều trị NMCT cấp.
(2) Streptokinase-trong NMCT cấp, 1.5 triệu IU tiêm tĩnh mạch 60 phút; hoặc 20,000 IU bolus truyền vào động mạch vành, sau đó 2000 IU/phút trong 60 phút vào động mạch vành. Trong nhồi máu phổi hoặc huyết khối động mạch hoặc tĩnh mạch sâu, 250,000 IU trong 30 phút, sau đó 100,000 IU/h trong 24 h (NMP) hoặc 72 h (huyết khối động mạch hoặc tĩnh mạch sâu).
(3) Urokinase-nhồi máu phổi, 4400 IU/kg tiêm tĩnh mạch 10 phút, sau đó 4400 (IU/kg)/h tiêm tĩnh mạch 12 h.
Tiêu sợi huyết thường dùng sau giai đoạn điều trị bằng heparin. Tiêu sợi huyết cấm dùng ở bệnh nhân (1) chảy máu trong hoạt động; (2) tai biến mạch não gần (<2–3 tháng); (3) u nội sọ, phình mạch hoặc mới chấn thương đầu.
Chống kết dính tiểu cầu
Aspirin ức chế chức năng tiểu cầu bằng cách ức chế men cyclooxygenase (COX-1) tổng hợp thromboxane A2. Thuốc thienopyridin (ticlopidine và clopidogrel) ức chế kết tập tiểu cầu do tác động ADP bằng cách chẹn thụ thể (P2Y12). Dipyridamole ức chế phosphodiesterase, men làm tăng nồng độ cAMP và kích hoạt tạo cục máu đông. Chất đối kháng glycoprotein IIb/IIIa (GPIIb/IIIa) chẹn các thụ thể integrin trên tiểu cầu và chống kết tập tiểu cầu. 3 loại thuốc hiện dùng: abciximab, đoạn kháng thể Fab kết hợp với thể hoạt động của GPIIb/IIIa; eptifibatide, một heptapeptide vòng gồm KGD tripeptide motif mà thụ thể GPIIb/IIIa nhận ra; và tirofiban, dẫn xuất tyrosine mô phỏng KGD motif. Aspirin (160–325 mg/d) cộng clopidogrel (liều 400-mg sau đó 75 mg/d) có thể hiệu quả trong giảm tỷ lệ mắc các tình trạng huyết khối động mạch (đột quỵ, NMCT) ở bệnh nhân có nguy cơ cao. Thuốc chống kết tập tiểu cầu có hiệu quả trong phòng đột quỵ, biến chứng của can thiệp mạch vành qua da và tiến triển của đau ngực không ổn định.
Bài viết cùng chuyên mục
Lọc máu thận nhân tạo và lọc màng bụng
Tuy nhiên, chỉ định lọc máu sớm cho bệnh nhân, từ trước cho đến khi có các dấu hiệu lâm sàng, không củng cố được kết quả của bệnh thận giai đoạn cuối.
Nhuyễn xương: nguyên lý chẩn đoán điều trị
Trong nhuyễn xương tiến triển, có thể bị giảm calci máu do huy động canxi từ xương chưa khoáng hóa đầy đủ.
Mệt mỏi toàn thân
Vì có nhiều nguyên nhân gây ra mệt mỏi, nên việc hỏi bệnh sử kĩ lưỡng, hỏi lược qua các cơ quan, và khám lâm sàng rất quan trọng để thu hẹp và tập trung vào các nguyên nhân phù hợp.
Dinh dưỡng đường ruột và ngoài ruột
Dinh dưỡng qua đường ruột dùng để cho ăn qua đường ruột, sử dụng các chất bổ sung đường miệng hoặc tiêm truyền của các công thức thông qua ống dẫn thức ăn khác nhau.
Hội chứng thần kinh cận ung thư: nguyên lý nội khoa
Khi phát hiện hội chứng cận ung thư, nên tiến hành tìm ung thư sớm, vì điều trị ở giai đoạn sớm có thể cải thiện các rối loạn thần kinh do ung thư; rất nhiều các rối loạn này cũng gặp ở người không mắc ung thư.
Khám phản xạ: nguyên lý chẩn đoán điều trị
Trong vài trường hợp, test này sẽ dạng các ngón còn lại và mức độ gấp thay đổi ở khớp cổ chân, kheo và háng.
Nhiễm độc giáp: nguyên lý chẩn đoán và điều trị
Trong bệnh Graves, hoạt hóa các kháng thể đối với thụ thể TSH, là nguyên nhân thường gặp nhất của nhiễm độc giáp và chiếm 60 phần trăm các trường hợp.
Bệnh phổi do môi trường: nguyên lý nội khoa
Khí dạng hòa tan trong nước như ammonia được hấp thụ ở đường thở trên và gây kích thích và co phế quản phản ứng, trong khi khí ít hòa tan trong nước.
Một số bệnh rối loạn xương
Điều trị bệnh lý nền đường ruột, NSAIDs có thể làm giảm các triệu chứng ở khớp nhưng có thể làm bùng phát bệnh đường ruột.
Chọc dò màng phổi: nguyên lý nội khoa
Chọc từ phía sau là vị trí ưa thích để chọc dò. Chọn vị trí thuận lợi thì dễ dàng cho cả bệnh nhân và bác sĩ. Bệnh nhân nên ngồi ở góc giường, gập người ra trước, 2 tay ôm gối.
Khối u hệ thần kinh: nguyên lý chẩn đoán điều trị
Các triệu chứng khu trú gồm liệt nửa người, mất ngôn ngữ, hay giảm thị trường là điển hình của bán cấp và tiến triển.
Đau hay tê mặt: thần kinh sinh ba (V)
Cần phải phân biệt các hình thức đau mặt phát sinh từ bệnh ở hàm, răng, hay xoang, nguyên nhân ít gặp gồm herpes zoster hay khối u.
Hạ natri máu: nguyên lý nội khoa
Đáng chú ý, hạ Natri máu thường do nhiều yếu tố, trên lâm sàng có những yếu tố kích thích giảm áp suất thẩm thấu có thể làm tiết AVP và tăng nguy cơ hạ Natri máu.
Nhận định rối loạn acid base
Để giới hạn thay đổi pH, rối loạn chuyển hóa sẽ được bù trừ ngay lập tức trong hệ thống; bù trừ qua thận trong rối loạn hô hấp thì thường chậm hơn.
Ung thư da biểu mô tế bào vảy: nguyên lý nội khoa
Hay gặp nhất là cắt bỏ tại chỗ và phẫu thuật vi phẫu Mohs; xạ trị một số ca chọn lọc. Bệnh di căn có thể điều trị bằng xạ trị hoặc liệu pháp sinh học kết hợp.
Viêm khớp dạng thấp: nguyên lý chẩn đoán và điều trị
Một bệnh đa cơ quan mạn tính không rõ nguyên nhân đặc trưng bởi viêm màng hoặt dịch dai dẳng, thường liên quan đến các khớp ngoại biên đối xứng.
Bỏng lạnh: nguyên lý nội khoa
Các triệu chứng luôn gồm khiếm khuyết cảm giác sờ nông, đau, và cảm nhận nhiệt, Mô bị bỏng lạnh sâu có thể giống như sáp, xuất hiện các vết đốm, màu vàng hoặc tráng nhợt hơi tím.
Chọc dò tủy sống: nguyên lý nội khoa
Với bất kì tư thế nào, người bệnh đều phải gập người càng nhiều thì càng tốt. Ở tư thế nằm nghiêng, bệnh nhân gập người sao cho đầu gối chạm vào bụng như tư thế của thai nhi.
Nhiễm trùng huyết và sốc nhiễm trùng
Tỷ lệ mắc bệnh và tử vong liên quan đến nhiễm trùng huyết tăng theo tuổi và tình trạng bệnh trước đó, với hai phần ba các trường hợp xảy ra trên bệnh nhân có các bệnh lý kèm theo nặng.
Buồn ngủ ngày quá mức
Phân biệt sự buồn ngủ do sự mệt mỏi chủ quan của người bệnh có thể khó khăn. Đo thời gian ngủ ngày có thể thực hiện ở phòng thí nghiệm kiểm tra các giấc ngủ ban ngày.
Phương pháp chẩn đoán bệnh lý hô hấp
Chụp mạch phổi có thể đánh giá hệ mạch phổi trong trường hợp có huyết khối tĩnh mạch nhưng đã được thay thế bởi CT mạch.
Bất thường về cận lâm sàng thiếu máu
Hồng cầu lưới tăng, soi tiêu bản thấy hồng cầu có nhân và nhiễm sắc, có thể thấy hồng cầu hình cầu, hình elip, mảnh vỡ hồng cầu hoặc hình bia, có gai hoặc hình liềm tùy theo từng rối loạn khác nhau.
Suy tim: nguyên lý nội khoa
X quang ngực có thể thấy tim to, tái phân phối tuần hoàn phổi, đường Kerley B, tràn dịch màng phổi. Rối loạn chức năng co bóp và tâm trương thất trái có thể tiếp cận bằng siêu âm tim Doppler.
Hình ảnh học gan mật: nguyên lý nội khoa
MRI nhạy nhất trong việc phát hiện các khối u và nang gan; cho phép phân biệt dễ dàng các u mạch máu với u gan; công cụ không xâm lấn chính xác nhất để đánh giá tĩnh mạch gan.
Tràn dịch màng phổi: nguyên lý nội khoa
Hai phân loại chính của tràn dịch màng phổi là dịch thấm, gây nên bởi tác động toàn thân lên sự tạo thành dịch màng phổi hoặc tái hấp thu.
