- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Các bệnh suy giảm miễn dịch nguyên phát
Các bệnh suy giảm miễn dịch nguyên phát
Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa
Suy giảm miễn dịch nguyên phát là bệnh di truyền có thể liên quan đến mọi khía cạnh của đáp ứng miễn dịch, từ bẩm sinh cho đến đáp ứng, cũng như biệt hóa tế bào, bộ phận tác động chức năng, và điều chỉnh miễn dịch (Bảng). Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng do nhiễm trùng cơ hội và gây bệnh, các phản ứng miễn dịch như dị ứng, tăng sinh tế bào lympho, và tự miễn dịch, và tăng nguy cơ ung thư. Khu vực và vị trí nhiễm trùng và các vi sinh vật gây bệnh thường giúp cho bác sĩ trong chẩn đoán.
Suy giảm của hệ miễn dịch bẩm sinh
Chiếm ~10% của tất cả thiếu hụt miễn dịch nguyên phát (Bảng).
Suy giảm của hệ miễn dịch đáp ứng
Hội chứng suy giảm tế bào lympho T
Nhóm suy giảm miễn dịch kết hợp nặng (SCID) của suy giảm miễn dịch nguyên phát hiếm đặc trưng bởi một khối sâu sắc trong sự phát triển của tế bào T như là hậu quả của sự thiếu hụt nội tại. Hậu quả lâm sàng xảy ra trong vòng 3–6 tháng sau sinh. Các biểu hiện lâm sàng thường gặp nhất là tái phát nấm candida miệng, chậm phát triển, tiêu chảy kéo dài, nhiễm Pneumocystis jiroveci. Sáu cơ chế gây bệnh riêng biệt đã được xác định:
Bảng. PHÂN LOẠI CÁC BỆNH SUY GIẢM MIỄN DỊCH NGUYÊN PHÁT

Các từ viết tắt: APECED: một bệnh tự miễn di truyền đặc trưng bởi ít nhất 2 trong 3 đặc điểm: suy cận giáp, nhiễm nấm candida, suy thượng thận; IPEX: một bệnh hiếm gặp liên quan đến sự rối loạn chức năng của thụ thể sao mã FOXP3, được coi là thụ thể điều hòa chính của tế bào điều hòa dòng T.
Bảng. TEST THƯỜNG ĐƯỢC DÙNG NHẤT ĐỂ CHẨN ĐOÁN SUY GIẢM MIỄN DỊCH TIÊN PHÁT (PID)
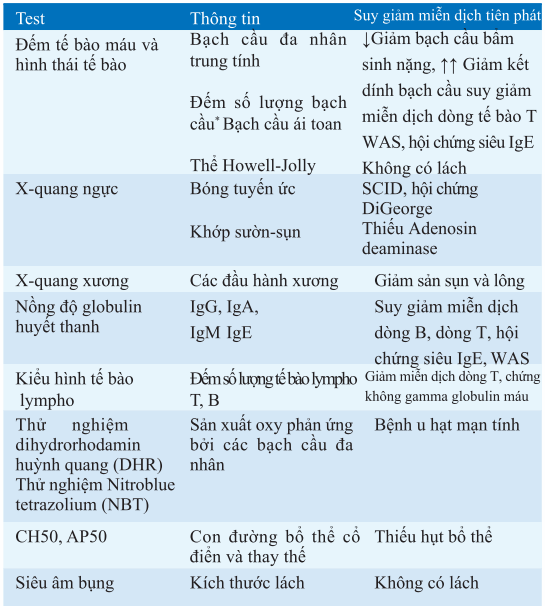
*Số lượng bình thường thay đổi theo tuổi. Ví dụ, số lượng tế bào lympho từ 3000 đến 9000/μl máu khi dưới 3 tháng và từ 1500 đến 2500/μl ở người lớn.
Các từ viết tắt: SCID: suy giảm miễn dịch kết hợp trầm trọng; WAS: hội chứng Wiskott-Aldrich.
Thiếu tín hiệu cytokin: suy giảm miễn dịch kết hợp trầm trọng thường gặp nhất chiếm 40–50% các trường hợp với sự vắng mặt của tế bào T và tế bào diệt tự nhiên. Những bệnh nhân này có sự thiếu hụt trong chuỗi thụ thể gamma được chia sẻ bởi nhiểu thụ thể cytokin (interleukin 2, 4, 7, 9, 15, 21). Kiểu hình giống nhau được thấy ở suy giảm miễn dịch kết hợp trầm trọng di truyền theo NST X được di truyền như một bệnh di truyền lặn trên NST thường do đột biến ở gen JAK3 protein kinase.
Thiếu hụt chuyển hóa purin: có khoảng 20% bệnh nhân suy giảm miễn dịch kết hợp trầm trọng bị thiếu adenosin deaminase (ADA) do đột biến ở gen ADA.
Thiếu hụt trong sắp xếp của thụ thể tế bào T và B: chiếm khoảng ~20–30% trường hợp của suy giảm miễn dịch kết hợp trầm trọng. Những thiếu hụt chính liên quan đến kích hoạt gen tái tổ hợp ADN (RAG-1, RAG-2) phụ thuộc protein kinase, ADN 4, và thiếu hụt Cernunnos (tật đầu nhỏ, suy dinh dưỡng bào thai, chậm phát triển nghiêm trọng và mặt giống chim).
Thiếu (tiền) thụ thể tế bào T truyền tín hiệu trong tuyến ức: thiếu sót hiếm ở tiểu đơn vị CD3 liên quan với (tiền) TCR và CD45.
Loạn sinh lưới: cực kỳ hiếm. Kết quả từ thiếu adenylat kinase 2.
Thiếu hụt ở đường ra của tế bào lympho: thiếu hụt ở đường ra của tế bào T từ tuyến ức là kết quả của sự thiếu hụt ở coronin-1A.
Điều trị suy giảm miễn dịch kết hợp trầm trọng
Điều trị dựa trên cấy ghép tế bào gốc tạo máu (HSCT).
Những suy giảm miễn dịch nguyên phát liên quan đến tế bào T khác
Hội chứng DiGeorge: phát triển không bình thường của tuyến ức.
Hội chứng siêu IgE.
Thiếu phối tử CD40.
Hội chứng Wiskott-Aldrich.
Thất điều-giãn mạch và các thiếu hụt sửa chữa ADN khác.
Điều trị những suy giảm miễn dịch nguyên phát tế bào T khác
Điều trị phức tạp và phần lớn đang được nghiên cứu. Cấy ghép tế bào gốc tạo máu giữ một vai trò ở một vài bệnh. Các vắc xin sống và truyền máu có chứa các tế bào T hoạt động nên tránh hoàn toàn. Dự phòng cho bệnh viêm phổi do Pneumocystis jiroveci nên được xem xét ở những bệnh nhân có thiếu hụt tế bào T trầm trọng.
Hội chứng suy giảm tế bào lympho B
Những suy giảm ảnh hưởng đến tế bào B là suy giảm miễn dịch nguyên phát hay gặp nhất và chiếm ~60–70% các trường hợp. Suy giảm sản xuất kháng thể đưa đến nhiễm khuẩn sinh mủ xâm lấn cũng như tái phát nhiễm trùng ở xoang và phổi. Toàn bộ Suy giảm sản xuất kháng thể (không có gamma globulin máu) dẫn đến nhiễm enterovirus lan tỏa gây viêm màng não, viêm gan và bệnh giống viêm da cơ. Chẩn đoán dựa vào việc xác định nồng độ Ig.
Không có gamma globulin máu: do đột biến ở NST X của gen Bruton’s tyrosine kinase (Btk)trong 85% trường hợp.
Siêu IgM: ở phần lớn bệnh nhân hội chứng này là kết quả do ảnh hưởng của di truyền liên kết NST X ở gen mã hóa phối tử CD40. Bệnh nhân có IgM bình thường hoặc tăng với nồng độ thấp hoặc không có IgG và IgA.
Suy giảm miễn dịch thông thường (CVID): Nhóm hỗn tạp của hội chứng đặc trưng bởi nồng độ thấp của một hoặc nhiều lớp Ig trong huyết thanh.
Tỉ lệ ước tính là 1/20.000 người. Bên cạnh nhiễm trùng, bệnh nhân có thể có tăng sinh tế bào lympho, tổn thương u hạt, viêm đại tràng, bệnh tự miễn dịch qua trung gian kháng thể, và u lympho.
Thiếu IgA chọn lọc: là suy giảm miễn dịch phổ biến nhất; ảnh hưởng đến 1/600 người. Đa số các cá nhân bị ảnh hưởng không tăng nhiễm trùng; các kháng thể kháng IgA có thể gây sốc phản vệ trong quá trình truyền máu hoặc huyết tương; có thể tiến triển đến CVID.
Thiếu kháng thể chọn lọc với các kháng nguyên polysaccharid.
Điều trị hội chứng suy giảm tế bào B/globulin miễn dịch
Áp dụng globulin miễn dịch đường tĩnh mạch (chỉ dành cho những bệnh nhân có bệnh nhiễm khuẩn tái phát và thiếu hụt IgG):
Bắt đầu với liều 400–500 mg/kg mỗi 3 - 4 tuần.
Chỉnh liều để giữ đỉnh nồng độ IgG mức 800 mg/dl.
Tiêm dưới da 1 lần/tuần có thể được xem xét ở một số bệnh nhân.
Suy giảm điều tiết
Hiếm nhưng ngày càng định rõ tính chất suy giảm miễn dịch nguyên phát gây rối loạn điều hòa cân bằng nội môi của hệ thống miễn dịch hoặc một mình hoặc kết hợp với tăng tính dễ bị tổn thương dẫn đến nhiễm trùng.
Bài viết cùng chuyên mục
Hội chứng mệt mỏi mãn tính: nguyên lý nội khoa
Điều trị CFS khởi đầu bằng sự nhận biết của bác sĩ dựa vào sự suy giảm các chức năng hằng ngày của bệnh nhân. Thông tin cho bệnh nhân những hiểu biết hiện tại về CFS.
Bệnh Addison: suy tuyến thượng thận
Các biểu hiện bao gồm mệt mỏi, suy nhược, chán ăn, buồn nôn và nôn, sụt cân, đau bụng, sắc tố ở da và niêm mạc, thèm muối, hạ huyết áp.
Bệnh phổi tắc nghẽn mạn tính (COPD): nguyên lý nội khoa
Bệnh phổi tắc nghẽn mạn tính là bệnh tiến triển, tuy nghiên, tốc độ giảm chức năng phổi thường sẽ chậm đáng kể nếu ngừng hút thuốc.
Nhiễm khuẩn đường hô hấp trên: nguyên lý nội khoa
Kê đơn kháng sinh không phù hợp trong nhiễm khuẩn đường hô hấp trên là một nguyên nhân hàng đầu của kháng kháng sinh của các tác nhân gây bệnh mắc phải trong cộng đồng như Streptococcus pneumoniae.
Mệt mỏi toàn thân
Vì có nhiều nguyên nhân gây ra mệt mỏi, nên việc hỏi bệnh sử kĩ lưỡng, hỏi lược qua các cơ quan, và khám lâm sàng rất quan trọng để thu hẹp và tập trung vào các nguyên nhân phù hợp.
Xuất huyết tiêu hóa trên: nguyên lý nội khoa
Chất hút từ ống thông mũi-dạ dày có nhiều máu, nếu từ bệnh sử không rõ nguồn chảy máu, có thể âm tính giả lên đến 16 phần trăm nếu máu đã ngừng chảy hoặc chảy máu nguồn gốc ở tá tràng.
Ho: nguyên lý nội khoa
Các vấn đề quan trọng trong bệnh sử gồm yếu tố thúc đẩy ho, yếu tố gây tăng và giảm ho, và sự xuất đàm. Đánh giá các triệu chứng của bệnh ở mũi hầu, gồm chảy mũi sau, hắt hơi.
Lách to: nguyên lý nội khoa
Dòng máu chảy qua lách cho phép lọc được mầm bệnh từ máu và duy trì việc kiểm soát chất lượng hồng cầu-chúng bị phá huỷ khi già và không biến dạng, và các thể vùi nội bào.
Tâm phế mãn: nguyên lý nội khoa
Thở nhanh, nhịp đập thất phải dọc bờ trái xương ức, tiếng P2 lớn, tiếng T4 nghe bên phải, xanh tím, móng tay dùi trống là những biểu hiện muộn.
Ghép thận: nguyên lý nội khoa
Tạng ghép của người sống cho kết quả tốt nhất, phần vì tối ưu hóa sự liên kết các mô và phần vì thời gian đợi chờ có thể giảm đến mức tối thiểu.
Bệnh khí ép
Phần lớn xuất hiện các biểu hiện nhẹ đau, mệt mỏi, biểu hiện thần kinh nhẹ như dị cảm. Biểu hiện hô hấp và tim mạch có thể đe doạ sự sống như khó thở, đau ngực, loạn nhịp tim.
Ung thư da biểu mô tế bào đáy: nguyên lý nội khoa
Loại bỏ tại chỗ bằng electrodesiccation và nạo, cắt bỏ, phẫu thuật lạnh hoặc xạ trị; hiếm khi di căn nhưng có thể lan rộng tại chỗ. Ung thư da biểu mô tế bào đáy gây tử vong là điều rất bất thường.
Nhiễm độc sinh vật biển do cắn đốt
Cân nhắc kháng sinh theo kinh nghiệm bao phủ cả Staphylococcus và Streptococcus đối với những vết thương nghiêm trọng hoặc nhiễm độc ở ký chủ bị suy giảm miễn dịch.
Sỏi mật: nguyên lý nội khoa
Phần lớn sỏi mật phát triển thầm lặng nghĩa là bệnh nhân không có biểu hiện triệu chứng gì. Triệu chứng xuất hiện khi sỏi gây viêm hoặc tắc ống túi mật hoặc ống mật chủ.
Mất thị lực cấp và nhìn đôi
Một điểm mù chỉ giới hạn ở một mắt được gây ra bởi tổn thương phía trước ảnh hưởng đến thần kinh thị giác hoặc nhãn cầu, phương pháp dùng đèn đưa qua đưa lại có thể cho thấy.
Đa hồng cầu: nguyên lý nội khoa
Đa hồng cầu nguyên phát phân biệt với đa hồng cầu thứ phát qua lách to, tăng bạch cầu, tăng tiểu cầu, và tăng nồng độ vitamin B12, và giảm nồng độ erythropoietin.
Chất độc hóa học làm dộp da
Khử độc ngay lập tức là cần thiết để giảm thiểu tổn thương. Cởi bỏ quần áo và rửa sạch da nhẹ nhàng bằng xà phòng và nước. Mắt nên rửa sạch với nhiều nước hoặc nước muối.
Hội chứng nội tiết cận ung thư: nguyên lý nội khoa
Trong một số trường hợp, biểu hiện về nội tiết lại có ý nghĩa hơn bản thân khối u, như ở những bệnh nhân khối u lành tính hoặc ung thư tiến triển chậm tiết hormone CRH.
Viêm bàng quang kẽ: nguyên lý nội khoa
Không giống như đau vùng chậu phát sinh từ các nguồn khác, đau do viêm bàng quang kẽ càng trầm trọng hơn khi đổ đầy bàng quang, và giảm khi bàng quang rỗng.
Phù phổi: nguyên lý nội khoa
Giảm oxy máu liên quan đến các nối tắt trong phổi, giảm độ giãn nở của phổi cũng xảy ra. Ảnh hưởng trên lâm sàng có thể là khó thở nhẹ đến suy hô hấp nặng.
Nhuyễn xương: nguyên lý chẩn đoán điều trị
Trong nhuyễn xương tiến triển, có thể bị giảm calci máu do huy động canxi từ xương chưa khoáng hóa đầy đủ.
Ung thư nội mạc tử cung: nguyên lý nội khoa
Ở phụ nữ có phân độ mô học không rõ, xâm lấn cơ tử cung sâu, hoặc liên quan kéo dài xuống đoạn thấp hay cổ tử cung, xạ trị trong hốc hoặc xạ trị kẽ được chỉ định.
Chức năng đường tiêu hóa bình thường
Sự vận động của ruột già được điều hoà nhờ các nhu động tại chỗ để đẩy phân ra. Sự đi cầu được thực hiện nhờ cơ thắt trong hậu môn giãn để đáp ứng với trực tràng căng.
Khó tiêu: nguyên lý nội khoa
Sự hiện diện của các triệu chứng khó nuốt, nuốt đau, giảm cân không giải thích được, nôn ói tái phát dẫn đến mất nước, mất máu tiềm ẩn hoặc nhiều, hoặc có một khối u sờ được.
Tiếp cận bệnh nhân hỗ trợ thở máy: nguyên lý nội khoa
Bệnh nhân có bệnh nặng thường được chỉ định thở máy. Trong thời gian hồi sức ban đầu, những nguyên tắc tiêu chuẩn của hỗ trợ tim mạch nâng cao nên được theo dõi.
