- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Bạch cầu cấp dòng tủy: nguyên lý nội khoa
Bạch cầu cấp dòng tủy: nguyên lý nội khoa
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Bạch cầu cấp dòng tủy (AML) là bệnh lý ác tính theo dòng của tiền chất tủy xương dòng tủy, trong đó các tế bào kém biệt hóa tích tụ trong tủy xương và tuần hoàn.
Các triệu chứng xảy ra do sự vắng mặt của các tế bào trưởng thành bình thường do tủy xương sản xuất, bao gồm các bạch cầu hạt (nhạy cảm với nhiễm trùng) và tiểu cầu (nhạy cảm với xuất huyết). Hơn nữa, nếu số lượng lớn các nguyên bào tủy ác tính chưa trưởng thành lưu hành, chứng có thể xâm nhập tổ chức và hiếm khi gây rối loạn chức năng. Có các phân nhóm hình thái khác nhau (Bảng) có phần lớn các đặc điểm lâm sàng chồng chéo. Đáng chú ý là các bệnh nhân bạch cầu cấp thể tiền tủy bào (APL) (FAB M3) có xu hướng phát triển xuất huyết và đông máu nội mạch rải rác, đặc biệt trong khi cảm ứng hóa chất, do giải phóng các procoagulant từ các hạt trong bào tương.
Tỷ lệ mắc và bệnh nguyên
Ở Hoa Kỳ khoảng 13,780 trường hợp mắc năm 2012. Bạch cầu cấp dòng tủy chiếm khoảng 80% bạch cầu cấp ở người lớn. Bệnh nguyên chưa rõ ở đại đa số các trường hợp. Ba phơi nhiễm môi trường làm tăng nguy cơ: tiếp xúc benzen lâu dài, phơi nhiễm bức xạ và đã điều trị trước đó với tác nhân alkyl hóa (đặc biệt đồng thời xạ trị) và chất ức chế topoisomerase II (VD doxorubicin và etoposide). Bạch cầu kinh dòng tủy (CML), các hội chứng rối loạn sinh tủy và rối loạn tăng sinh tủy đều có thể tiển triển thành AML. Một số bất thường về gen nhất định có liên quan tới các biến thể hình thái đặc biệt: t (15;17) với APL, inv (16) với bệnh bạch cầu ái toan; các bất thường khác xảy ra ở nhiều thể. Nhiễm sắc thể 11q23 bất thường thường thấy ở bệnh bạch cầu tiến triển sau tiếp xúc với các chất ức chế topoisomerase II. Sự xóa bỏ nhiễm sắc thể 5 hoặc 7 được thấy ở bệnh bạch cầu sau xạ trị kết hợp hóa trị. Các bất thường về gen đặc biệt có ảnh hưởng mạnh mẽ đến kết quả điều trị. Biểu hiện của MDR1 (bơm kháng đa thuốc) thường gặp ở bệnh nhân cũ và ảnh hưởng xấu đến tiên lượng.
Bảng. HỆ THỐNG PHÂN LOẠI AML
Phân loại của tổ chức y tế thế giới -a
AML có những bất thường di truyền tái phát
AML có t(8;21)(q22;q22);RUNX1-RUNX1T1b
AML có inv(16)(p13.1;1q22) hoặc t(16;16)(p13.1;q22);CBFB-MYH11b
Bạch cầu cấp thể tiền tủy bào có t(15;17)(q22;q12); PML-RARAb
AML có t(9;11)(p22;q23); MLLT3-MLL
AML có t(6;9)(p23;q34); DEK-NUP214
AML có inv(3)(q21q26.2) or t(3;3)(q21;q26.2); RPN1-EVI1
AML (nguyên mẫu tiểu cầu) có t(1;22)(p13;q13); RBM15-MKL1
Thực thể tạm thời: AML có biến đổi gen NPM1
Thực thể tạm thời: AML có biến đổi gen CEBPA
AML có những thay đổi liên quan đến rối loạn sinh tủy
U tủy liên quan đến điều trị
AML không xếp loại khác
AML biệt hóa tối thiểu
AML không trưởng thành
AML trưởng thành
Bạch cầu cấp dòng tủy-mono
Bạch cầu cấp dòng nguyên bạch cầu mono và bạch cầu mono
Bạch cầu cấp dòng hồng cầu
Bạch cầu cấp dòng mẫu tiểu cầu
Bạch cầu cấp dòng bạch cầu ái kiềm
Tăng sinh các tế bào tuỷ cấp có tăng sinh xơ tủy
Sarcom tủy
Tăng sinh dòng tủy liên quan đến hội chứng Down
Tạo tế bào tủy bất thường thoáng qua
Bệnh bạch cầu dòng tủy liên quan đến hội chứng Down
Tân sản tế bào tua non dạng tương bào
Bạch cầu cấp không rõ dòng
Bạch cầu cấp không biệt hóa
Bạch cầu cấp phối hợp phenotype t(9;22)(q34;q11,20); BCR-ABL11
Bạch cầu cấp phối hợp phenotype có t(v;11q23); MLL tái cấu trúc
Bạch cầu cấp phối hợp phenotype, B/tủy, NOS
Bạch cầu cấp phối hợp phenotype, T/tủy, NOS
Thực thể tạm: TB diệt tự nhiên (NK) Bệnh BC nguyên bào lympho/u lympho
Phân loại Pháp - Mỹ - Anh (FAB)c
MO: Bệnh bạch cầu biệt hóa tối thiểu
Ml: Bệnh bạch cầu nguyên tủy bào không trưởng thành
M2: Bệnh bạch cầu nguyên tủy bào trưởng thành
M3: Bệnh bạch cầu tiền tủy bào tăng bạch cầu hạt
M4: Bệnh bạch cầu dòng tủy - mono
M4Eo: Biến thể: Tăng bạch cầu ái toan tủy bất thường
M5: Bệnh bạch cầu dòng mono
M6: Bệnh bạch cầu dòng hồng cầu (Bệnh DiGuglielmo)
M7: Bệnh bạch cầu dòng mẫu tiểu cầu
aTheo SH Swerdlow và cộng sự (eds): Tổ chức Y tế Thế giới phân loại các khối u hệ tạo máu và mô lympho. Lyon, IARC Press, 2008.
bChẩn đoán là AML bất kể số lượng blast.
cTừ JM Bennett và cộng sự: Ann Intern Med 103:620, 1985.
Viết tắt: AML: bạch cầu cấp dòng tủy; BC: bạch cầu.
Đặc điểm lâm sàng và cận lâm sàng
Các triệu chứng đầu tiên của bạch cầu cấp thường biểu hiện khoảng < 3 tháng; hội chứng tiền lơ-xê-mi có thể gặp trong 25% số bệnh nhân bạch cầu cấp dòng tủy.
Triệu chứng thiếu máu, xanh xao, mệt mỏi, suy nhược, hồi hộp và khó thở khi gắng sức hay gặp nhất. Số lượng bạch cầu (WBC) có thể thấp, bình thường hoặc tăng rõ rệt; các tế bào blast có thể có hoặc không trong vòng tuần hoàn; với WBC >100 × 109 blast/l, có thể có tăng lắng đọng bạch cầu ở phổi và não. Nhiễm trùng mụn mủ nhỏ ở da hay gặp. Giảm tiểu cầu dẫn đến chảy máu tự phát, chảy máu cam, đốm xuất huyết, xuất huyết kết mạc, chảy máu lợi và bầm máu, đặc biệt khi số lượng tiểu cầu < 20,000/μL. Hay gặp chán ăn và gầy sút cân; có thể có sốt.
Nhiễm khuẩn và nhiễm nấm hay gặp; nguy cơ cao hơn khi số lượng bạch cầu trung tính < 5000/μL, tổn thương hàng rào da và niêm mạc làm trầm trọng thêm sự nhạy cảm; nhiễm trùng có thể bị che khuất trên lâm sàng do giảm bạch cầu trầm trọng và để nhận ra nhanh chóng đòi hỏi mức độ nghi ngờ lâm sàng cao.
Gan, lách to xảy ra ở khoảng một phần ba số bệnh nhân; viêm màng não do bệnh bạch cầu có thể có với triệu chứng đau đầu, buồn nôn, co giật, phù gai thị, liệt thần kinh sọ.
Các bất thường chuyển hóa bao gồm hạ natri máu, hạ kali máu, tăng lactate dehydrogenase (LDH) huyết thanh, tăng acid uric máu và nhiễm toan lactic (hiếm). Nếu số lượng tế bào blast rất cao trong máu, tăng kali máu giả và hạ đường huyết có thể xảy ra (kali được giải phóng và glucose bị tiêu thụ bởi các tế bào ung thư sau khi máu bị rút ra).
Điều trị bạch cầu cấp dòng tủy
Lượng tế bào bạch cầu tại thời điểm phát hiện có thể là 1011–1012 tế bào; khi số lượng bạch cầu giảm xuống dưới ~109, chúng không còn được phát hiện trong máu và tủy xương và bệnh nhân có vẻ thuyên giảm hoàn toàn (CR). Vì vậy điều trị tích cực phải tiếp tục qua thời điểm khi số lượng lớn các tế bào ban đầu giảm nếu bệnh bạch cầu được loại trừ. Giai đoạn hóa trị điển hình bao gồm điều trị cảm ứng thuyên giảm và hậu thuyên giảm, với việc điều trị kéo dài khoảng 1 năm. Hình chỉ ra phác đồ điều trị.
Chăm sóc hỗ trợ bằng truyền hồng cầu và tiểu cầu [từ người hiến có cytomegalovirus (CMV) huyết thanh âm tính, nếu bệnh nhân là ứng viên ghép tủy xương] là rất quan trọng, cũng như phòng chống, chẩn đoán và điều trị các bệnh nhiễm trùng tích cực. Các yếu tố kích thích dòng có ít hoặc không có lợi ích; một số khuyến cáo sử dụng ở những bệnh nhân lớn tuổi và những người có nhiễm trùng hoạt động. Giảm bạch cầu trung tính có sốt nên được điều trị bằng kháng sinh phổ rộng (VD ceftazidime 1g 8h/lần); nếu giảm bạch cầu trung tính có sốt kéo dài quá 7 ngày, có thể thêm amphotericin B.
Khoảng 60-80% bệnh nhân đạt được thuyên giảm ban đầu khi điều trị bằng cytarabine 100-200 (mg/m2)/ngày truyền liên tục trong 7 ngày và daunorubicin [45 (mg/m2)/ngày] hoặc idarubicin [12-13 (mg/m2)/ngày] trong 3 ngày. Thêm etoposide có thể cải thiện thời gian thuyên giảm hoàn toàn. Một nửa số bệnh nhân điều trị thuyên giảm hoàn toàn trong đợt hóa trị đầu tiên và 25% khác đạt được trong đợt 2. Khoảng 10-30% bệnh nhân có thời gian sống thêm 5 năm không bệnh và có thể chữa được.
Các bệnh nhân thuyên giảm hoàn toàn có nguy cơ tái phát thấp [các tế bào chứa t(8;21) hoặc inv(16)] nhận 3-4 đợt cytarabine. Những người có nguy cơ tái phát cao được cân nhắc cấy ghép tủy đồng loại.
Đáp ứng điều trị sau tái phát thường ngắn và tiên lượng những bệnh nhân tái phát thường kém. Trong APL, thêm trans-retinoic acid (tretinoin) và điều trị gây nên sự biệt hoá các tế bào bạch cầu và có thể cải thiện kết quả.
Arsenic trioxide cũng gây biệt hóa các tế bào APL.
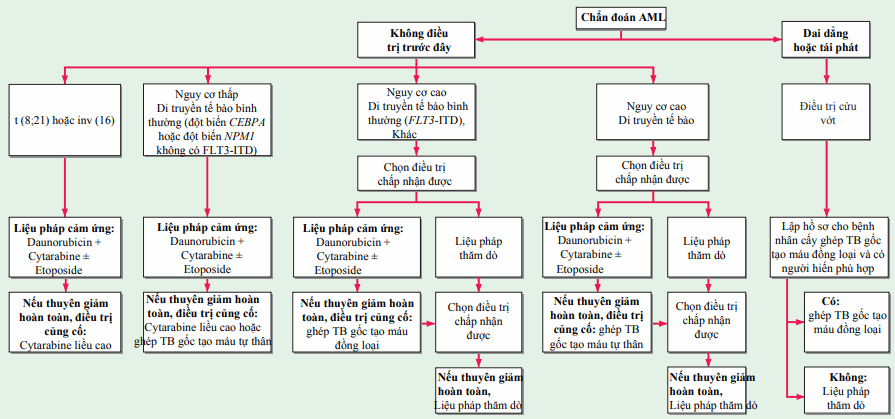
Hình. Lưu đồ điều trị cho chẩn đoán mới bạch cầu cấp dòng tủy. Với tất cả các thể AML trừ bạch cấu cấp thể tiền tủy bào (APL), liệu pháp chuẩn bao gồm truyền liên tục 7 ngày cytarabine (100–200 mg/m2/ngày) và một đợt 3 ngày daunorubicin (60–90 mg/m2/ngày) kèm theo có hoặc không 3 ngày etoposide (chỉ daunorubicin 60 mg/m2/ngày) hoặc liệu pháp mới dựa trên nguy cơ tái phát được dự đoán (tức là điều trị rủi ro phân tầng). Idarubicin (12–13 mg/m2/ngày) có thể thay thế daunorubicin (không hiển thị). Những bệnh nhân thuyên giảm hoàn toàn chuyển sang điều trị củng cố hậu thuyên giảm, gồm các đợt cytarabine liều cao liên tiếp, ghép tế bào gốc tạo máu (HSCT) tự thân, HSCT đồng loại, hoặc liệu pháp mới, dựa trên nguy cơ tái phát được dự đoán (tức là điều trị rủi ro phân tầng). Bệnh nhân có APL (xem sách về điều trị) thường dùng tretinoin đồng thời với hóa trị dựa trên anthracycline để thuyên giảm cảm ứng sau đó dùng arsenic trioxide kết hợp với hóa trị dựa trên anthracycline và có thể duy trì với tretinoin. Vai trò của cytarabine trong APL cảm ứng và kết hợp còn gây tranh cãi.
Ghép tủy xương từ người sinh đôi cùng trứng hoặc anh chị em có kháng nguyên bạch cầu người (HLA) giống hệt là cách điều trị hiệu quả cho bạch cầu cấp dòng tủy. Protocol điển hình dùng hóa trị liều cao ± xạ trị toàn thân để cắt bỏ tủy người nhận, sau đó truyền tủy người cho. Nguy cơ rất cao (trừ tủy từ người sinh đôi cùng trứng). Biến chứng gồm mô ghép chống vật chủ, viêm phổi kẽ, nhiễm trùng cơ hội (đặc biệt CMV). So sánh giữa cấy ghép và cytarabine liều cao như liệu pháp hậu thuyên giảm thấy không có lợi thế rõ ràng cho cách nào. Có đến 30% bệnh nhân bệnh bạch cầu dai dẳng giai đoạn cuối khác có thể chữa được nhờ cấy ghép; kết quả tốt hơn khi thực hiện cấy ghép trong khi thuyên giảm. Kết quả tốt nhất ở trẻ em và người trẻ tuổi.
Bài viết cùng chuyên mục
Khám các dây thần kinh sọ: nguyên lý chẩn đoán điều trị
Khám sơ bộ kiểm tra đáy mắt, thị trường, kích thước đồng tử và độ phản ứng, cử động ngoài mắt, và cử động trên mặt
Bệnh gout: nguyên lý chẩn đoán và điều trị
Bệnh gout cấp có thể bởi chế độ ăn uống dư thừa, chấn thương, phẫu thuật, uống quá nhiều ethanol, điều trị giảm axit uric máu.
Một số bệnh làm giảm lưu lượng động mạch ngoại vi
Heparin truyền tĩnh mạch được sử dụng nhằm ngăn ngừa lan tràn huyết khối. Trong trường hợp nhồi máu nặng, cấp tính, lấy huyết khối nội mạch.
Rối loạn hệ thần kinh tự chủ: nguyên lý chẩn đoán điều trị
Bệnh thần kinh ngoại biên ảnh hưởng đến sợi myelin và không myelin nhỏ của hệ giao cảm và đối giao cảm là nguyên nhân phổ biến nhất của suy tự chủ mạn.
Buồn nôn và nôn ói: nguyên lý nội khoa
Chất trong dạ dày được đẩy vào thực quản khi khi đáy vị và cơ vòng dạ dày thực quản giãn sau một sự gia tăng áp lực nhanh chóng trong ổ bụng sinh ra từ sự co các cơ ở bụng và cơ hoành.
Đánh giá xác định nguyên nhân đột quỵ
Khám lâm sàng nên tập trung vào hệ thống mạch máu ngoại biên và mạch máu vùng cổ. Xét nghiệm thường quy gồm X quang ngực và ECG, tổng phân tích nước tiểu.
Các bất thường về thành phần nước tiểu
Hemoglobin và myoglobin tự do được phát hiện bởi que thử; cặn nước tiểu âm tính và que thử hem dương tính mạnh là đặc trưng của tan máu hoặc tiêu cơ vân.
Nhiễm độc giáp: nguyên lý chẩn đoán và điều trị
Trong bệnh Graves, hoạt hóa các kháng thể đối với thụ thể TSH, là nguyên nhân thường gặp nhất của nhiễm độc giáp và chiếm 60 phần trăm các trường hợp.
Đau thắt ngực không ổn định và nhồi máu ST không chêch
Bệnh nhân với có khả năng thấp thiếu máu tiến triển được theo dõi bởi chuỗi điện tâm đồ và men tim trong huyết thanh, và tình trạng đau ngực; nếu tất cả xét nghiệm trên đều âm tính.
Hôn mê: nguyên lý nội khoa
Những vấn đề hô hấp và tim mạch cấp tính nên được chú trọng trước khi đánh giá thần kinh. Các dấu hiệu thần kinh nên được đánh giá và khởi đầu hỗ trợ thích hợp.
Viêm túi mật cấp: nguyên lý nội khoa
Phẫu thuật cắt có túi mật cấp trong phần lớn bệnh nhân nghi ngờ hoặc xác định có biến chứng. Trì hoãn phẫu thuật trong trường hợp phẫu thuật có nguy cơ cao hoặc chuẩn đoán nghi ngờ.
Vàng da: nguyên lý nội khoa
Bilirubin là sản phẩm thoái giáng chủ yếu của hemoglobin được giải phóng từ hồng cầu già. Đầu tiên, nó gắn vào albumin, được vận chuyển vào gan, được liên hợp với một dạng chất tan trong nước.
Truyền các thành phần của huyết tương: nguyên lý nội khoa
Sau khi điều trị bằng những tác nhân hóa trị và yếu tố kích thích dòng bạch cầu hạt đại thực bào, tế bào gốc tạo máu được huy động từ tủy vào máu ngoại vi.
Nhiễm toan chuyển hóa: nguyên lý nội khoa
Tiêu chảy là nguyên nhân thường gặp nhất, nhưng những bất thường từ đường tiêu hóa khác cũng tham gia với mất dịch chứa nhiều carbonhydrat có thể dẫn tới mất nhiều chất kiềm.
Say độ cao: nguyên lý nội khoa
Bệnh não có đặc điểm nổi bật là thất điều và thay đổi ý thức kèm tổn thương não lan tỏa nhưng nói chung không có dấu hiệu thần kinh khu trú.
Tăng natri máu: nguyên lý nội khoa
Ở bệnh nhân có tăng Natri máu do thận mất H2O, rất quantrọng trong xác định số lượng nước mất đang diễn ra hằng ngày ngoài việc tính toán lượng H2O thâm hụt.
Viêm cầu thận cấp: nguyên lý nội khoa
Hầu hết các thể của viêm cầu thận cấp đều được điều chỉnh bởi cơ chế miễn dịch dịch thể. Đặc điểm lâm sàng tùy thuộc vào tổn thương.
Rối loạn thính giác: nguyên lý nội khoa
Chấn thương ở trước đầu, tiếp xúc với các thuốc gây độc ốc tai, tiếp xúc với tiếng ồn nghề nghiệp hoặc giải trí, hoặc tiền sử gia đình có giảm thính lực cũng quan trọng.
Chấn thương đầu: nguyên lý nội khoa
Thay đổi tri giác kéo dài có thể do máu tụ trong nhu mô não, dưới màng nhện hay ngoài màng cứng tổn thương sợi trục lan tỏa trong chất trắng.
Buồn ngủ ngày quá mức
Phân biệt sự buồn ngủ do sự mệt mỏi chủ quan của người bệnh có thể khó khăn. Đo thời gian ngủ ngày có thể thực hiện ở phòng thí nghiệm kiểm tra các giấc ngủ ban ngày.
Xuất huyết tiêu hoá: nguyên lý nội khoa
Hematocrit có thể không phản ánh đúng mức lượng máu mất vì sự cân bằng với dịch ngoại bào bị trì hoãn. Bạch cầu và tiểu cầu tăng nhẹ. Ure máu tăng thường gặp trong xuất huyết tiêu hoá trên.
Viêm họng cấp: nguyên lý nội khoa
Điều trị kháng sinh cho bệnh nhân nhiễm GAS và được khuyến cáo để ngăn chặn sự tiến triển của bệnh sốt thấp khớp. Điều trị triệu chứng của viêm họng do virus thường là đủ.
Xuất huyết: nguyên lý nội khoa
Nghĩ đến khi có thời gian máu chảy kéo dài trong khi số lượng tiểu cầu bình thường. Bất thường trong kết dính tiểu cầu, kết tập và giải phóng hạt.
Nhiễm trùng huyết với ổ nhiễm trùng nguyên phát ở cơ mô mềm
Đau và các dấu hiệu ngộ độc không tương xứng với các triệu chứng khi khám. Nhiều bệnh nhân thờ ơ và có thể có cảm nhận về cái chết sắp đến
Tăng áp lực nội sọ: nguyên lý nội khoa
Tăng áp lực nội sọ có thể xảy ra ở rất nhiều các bệnh lý gồm chấn thương đầu, xuất huyết trong nhu mô não, xuất huyết khoang dưới nhện với não úng thủy và suy gan đột ngột.
