- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Viêm gan virut cấp
Viêm gan virut cấp
Viêm gan virut cấp tính là một nhiễm trùng toàn thân chủ yếu ảnh hưởng đến gan. Biểu hiện lâm sàng là mệt mỏi, buồn nôn, nôn, ỉa chảy, sốt nhẻ, tiếp theo là nước tiểu đậm màu, vàng da, gan to mềm.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Viêm gan virut cấp tính là một nhiễm trùng toàn thân chủ yếu ảnh hưởng đến gan. Biểu hiện lâm sàng là mệt mỏi, buồn nôn, nôn, ỉa chảy, sốt nhẻ, tiếp theo là nước tiểu đậm màu, vàng da, gan to mềm, có thể nghi ngờ và phát hiện tăng aspartate và alanine aminotransferase (AST và ALT). Viêm gan B có thể liên quan đến phức hợp miễn dịch, bao gồm viêm khớp, hiện tượng giống bệnh huyết thanh, viêm cầu thận, viêm mạch giống viêm đa động mạch dạng nốt. Viêm gan không chỉ do virus viêm gan (A, B,C,D,E) mà còn do các virus khác (Epstein-Barr, CMV, coxsackievirus, vv), rượu, thuốc, hạ huyết áp, và thiếu máu cục bộ, bệnh đường mật.
Bảng. VIÊM GAN VI RÚT
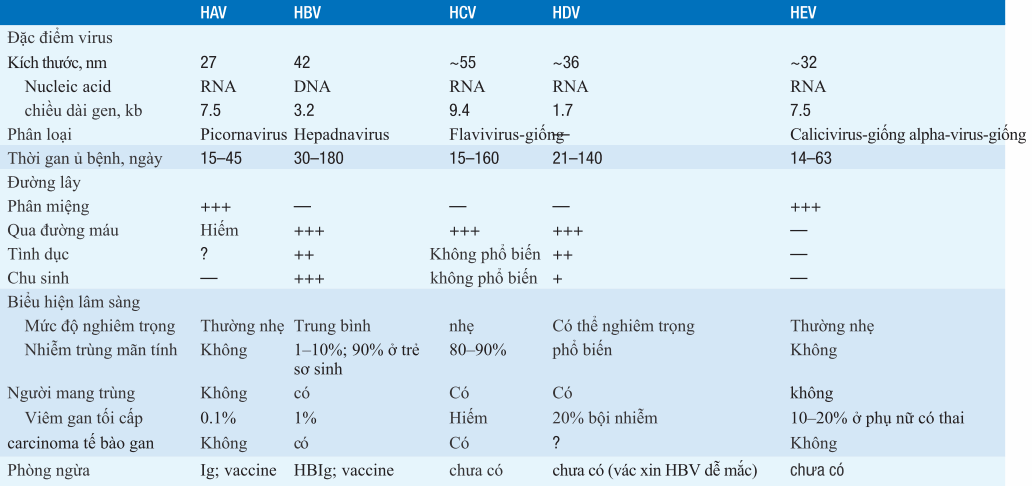
Chú ý: HAV, viêm gan virus A; HBV, viêm gan virusB; HCV, viêm gan virusC; HDV, viêm gan virus D; HEV, viêm gan virus E; Ig, globulin miễn dịch; + +, đôi khi ; + + +, thường xuyên; ?, có thể.
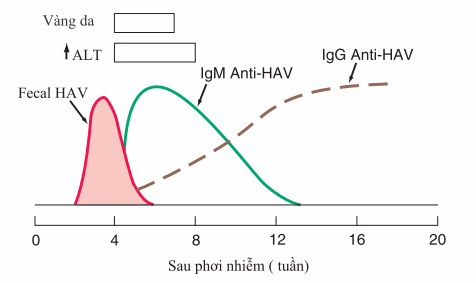
Hình. Biểu hiện lâm sàng và xét nghiệm của HAV
Viêm gan vi rút A (HAV)
27-nm picornavirus (hepatovirus) dài 27 nm với sợi RNA đơn
Kết quả:
Phục hồi trong 6 - 12 tháng, thường không để lại di chứng gì; một phần nhỏ sẽ có một hoặc hai biểu hiện lâm sàng và huyết thanh (tái phát); trong một vài trường hợp, ứ mật rõ có thể xuất hiện tắc mật; hiếm khi gây tử vong (viêm gan tối câp), không có tình trạng người mang trùng.
Chuẩn đoán:
IgM anti-HAV huyết trong đợt cấp hoặc giai đoạn sớm sau khi khỏi bệnh.
Dịch tế:
Lây truyền qua phân- miệng; lưu hành ở nước kém phát triển; dịch truyền qua thực phẩm và nước uống; bùng phát ở trung tâm chăm sóc hằng ngày, tổ chức dân cư.
Phòng ngừa:
Sau khi phơi nhiễm: globulin miễn dịch 0.02 mL/kg tiêm bắp trong vòng 2 tuần cho hộ gia đình và người có liên quan (không liên hệ thường xuyên ở nơi làm việc). Sau phơi nhiễm vacxin bất hoạt HAV 1 mL IM (liều phụ thuộc vào thành phần); nửa liều cho trẻ em; lặp lại sau 6-12 tháng; du lịch đến vùng dịch, lính mới nhập ngũ, ngưới xử lý động vật, nhân viên chăm sóc hằng ngày, nhân viên xét nghiệm, và bệnh nhân viêm gan mãn (đặc biệt viêm gan C).
Viêm gan vi rút B (HBV)
42-nm dài 42nm có lớp áo ngoài (HBsAg), lõi nucleocapsid ở trong (HBcAg), DNA polymerase, và DNA sợi kép có 3200 nucleotide. Dạng lưu hành của HBcAg là HBeAg, đánh giá sự nhân lên và nhiễm HBV. Đa type huyết thanh và không đồng nhất về di truyền.
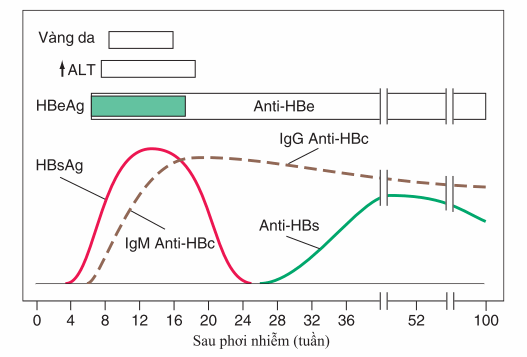
Hinh. Biểu hiện lâm sàng và cận lâm sàng của HBV
Kết quả:
Phục hồi > 90%, viêm gan tối cấp (< 1%), viêm gan mãn hoặc người mang trùng (chỉ chiếm 1-2% ở trưởng thành suy giảm miễn dịch; cao hơn ở trẻ sơ sinh, người già, và người suy giảm miễn dịch), xơ gan, và ung thư tế bào gan (chủ yếu viêm gan mãn tử nhỏ hoặc thời thơ ấu). Tái hoạt động của virus xuất hiện khi sử dụng các thuốc ức chế miễn dịch, đặc biệt là rituximab.
Chuẩn đoán:
HBsAg huyết thanh (cấp hoặc mãn) IgM anti-HBc (anti-HBc cấp hoặc nhiễm trùng gần đây). Xét nghiệm nhậy cảm nhất phát hiện HBV là DNA huyết thanh; thường không được yêu cầu trong chuẩn đoán thông thường.
Dịch tế:
Lây truyền qua máu (kim tiêm), quan hệ tình dục hoặc chu sinh. Bệnh lưu hành ở khu vực cận Sahara Châu Phi và Đông Nam Á, chiếm tới 20% dân số, thường mắc sớm.
Phòng ngừa:
Sau phơi nhiễm ở người chưa tiêm vaccin, globulin miễn dịch viêm gan B (HBIg) 0.06 mL/kg tiêm bắp ngay lập tức sau khi phơi nhiễm qua đường máu (needle stick) trong vòng 14 ngày sau quan tình dục không an toàn cùng với vac xin. Phơi nhiễm chu sinh (HbsAg+ mẹ) HBIg 0.05 mL vào đùi ngay khi trào đời cùng với vacxin trong 12 h đầu đời. Trước phơi nhiễm: tiêm bắp vác xin viêm gan B tái tổ hợp (liều phụ thuộc vào thành phần, tuổi và bệnh nhân chạy thận nhân tạo); vào tháng 0, 1, tháng 6, tiêm vào cơ delta không tiêm mông. Nhóm có nguy cơ cao (nhân viên y tế người có nhiều bạn tình, người tiêm chích ma túy, bệnh nhân chạy thận nhân tạo, bệnh nhân, hemophili, trong gia đình có người mang trùng, người công tác trong vùng bệnh lưu hành, trẻ em < 18 tuổi chưa được tiêm vacxin. Theo khuyến cáo ở Mỹ hiện nay, thực hiện tiêm phòng mở rộng cho tất cả trẻ em.
Viêm gan vi rút V (HCV)
Nguyên nhân do virus giống flavi ARN chứa 9000 nucleotid (giống virus sốt vàng, và risus dengue); di truyền không đồng nhất. Thời gian ủ bệnh 7 - 8 tuần.
Triệu chứng lâm sàng:
Các triệu chứng thường nhẹ, tăng biến động aminotransferase huyết; > 50% có khả năng mãn tính, dẫn đến xơ gan > 20%.
Chuẩn đoán:
Anti-HCV huyết thanh. Xét nghiệm miễn dịch thế hệ thứ 3 gần đây kết hợp protein lõi, vùng NS3, và NS5. Xét nghiệm nhậy cảm nhất phát hiện nhiễm HCV là HCV RNA.
Dịch tế
HCV chiếm >90% trường hợp viêm gan liên quan đến truyền máu. Tiêm chích ma túy chiếm >50% các trường hợp viêm gan C. Có rất ít bằng chứng về lây nhiễm qua đường tình dục và chu sinh.
Loại trừ và kiểm tra anti-HCV cho tất cả các chế phẩm máu. Phát hiện anti -HCV bằng xét nghiệm miễn dịch enzym kèm ALT bình thường, thường dương tính giả (30%); kết quả nên được xác định bằng HCV RNA huyết.
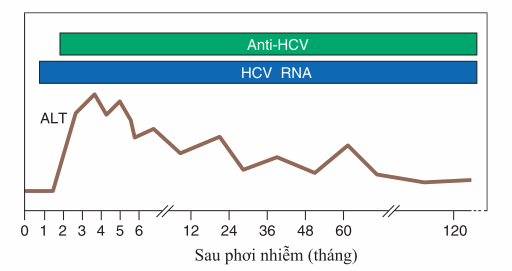
Hình. Triệu chứng xét nghiệm viêm gan C cấp tiến triển thành mãn.
HCVRNA có thể phát hiện sớm nhất, trước alamine aminotransferase (ALT) tăng và anti- HCV.
Viêm gan vi rút D (HDV, DELTA AGENT)
Virut RNA dài 37nm không toàn vẹn yêu cầu sự nhân lên của HBV, hoặc nhiễm đồng thời HBV hoặc bội nhiễm ở người mang HBV mãn tính. Tăng mức độ nghiêm trọng của nhiễm HBV (tiến triển nhanh từ viêm gan mãn thành xơ gan, đôi khi gây viêm gan cấp tính tối cấp).
Chuẩn đoán:
Anti-HDV huyết thanh (viêm gan D cấp- thường hiệu thấp, thoáng qua; viêm gan D mãn - hiệu giá cao, ổn định).
Dịch tế:
Lưu hành ở người mang HBV vùng Địa Trung Hải, ở đây chủ yếu lây truyền không qua đường máu. Ở vùng bệnh không lưu hành (VD Bắc Mỹ, Hoa Kì) HDV lầy truyền ở người HbsAg+ IV tiêm chích ma túy hoặc truyền máu ở bệnh nhân hemophilia và ít hơn ở người HbsAg+ có quan hệ đồng giới nam.
Phòng ngừa:
Vaccine viêm gan B (chỉ dành cho người không mang trùng).
Viêm gan vi rút E (HEV)
Do calciviruse có kích thước 19-32 nm. Lây truyền qua đường ruột, có thể gây dịch viêm gan qua nguồn nước ở Ấn Độ, một phần Châu Á, và Châu Phi. Bệnh tự giới hạn tỉ lệ tử vong cao (10-20%) ở phụ nữ mang thai.
Điều trị viêm gan vi rút
Hoạt động vừa sức, chế độ ăn giàu calo (thường dung nạp tốt nhất vào buổi sáng), truyền dịch trong trường nôn nhiều, cholestyramin 4g uống 4 lần mỗi ngày nếu có ngứa nặng, tránh các thuốc chuyển hóa qua gan; glucocorticod không đóng vai trò gì. Ghép gan trong các trường hợp suy gan tối cấp và bệnh lý não độ III- IV.Trong các trường hợp hiếm hoi viêm gan B cấp nặng, điều trị thành công nhờ lamivudine. Hầu hết các tổ chức đều khuyến cáo dùng liệu pháp kháng virut trong HBV cấp nặng. Trong các phân tích gộp và thử nghiệm nhỏ trên lâm sàng cho thấy điều trị HCV cấp bằng interferon α có thể hiệu quả và làm giảm tỉ lệ dẫn đến mãn tính Dựa trên dữ liệu này, nhiều chuyên gia cho rằng nhiễm HCV cấp tính được điều trị trong 24 tuần bằng phác đồ tốt nhất sẵn có đã được sử dụng để điều trị HCV mãn tính.
Bài viết cùng chuyên mục
Hen phế quản: nguyên lý nội khoa
Dị nguyên hít phải có thể kích thích hen tiềm tàng với những bệnh nhân nhạy cảm đặc hiệu với các dị nguyên này. Nhiễm virus đường hô hấp trên thường gây nên cơn hen cấp.
Bệnh nền tác động đến say độ cao
Bệnh nhân thiếu máu cục bộ tim, nhồi máu trước đó, phẫu thuật mạch, và/ hoặc phẫu thuật bắc cầu nên có bài kiểm tra chạy bộ. Test chạy bộ dương tính mạnh chống chỉ định với độ cao lớn.
Viêm tụy mãn: nguyên lý chẩn đoán điều trị
Đau là triệu chứng chủ yếu. Sút cân, đại tiện phân mỡ, và các triệu chứng kém hấp thu khác. Khám thực thể thường thường không có gì nổi bật.
Bệnh thận mạn tính và urê huyết: nguyên lý nội khoa
Tăng phosphat máu, thiếu máu, và những bất thường trong xét nghiệm khác không phải là chỉ số đáng tin cậy trong phân biệt bệnh cấp và mạn tính.
Hội chứng nội tiết cận ung thư: nguyên lý nội khoa
Trong một số trường hợp, biểu hiện về nội tiết lại có ý nghĩa hơn bản thân khối u, như ở những bệnh nhân khối u lành tính hoặc ung thư tiến triển chậm tiết hormone CRH.
Các polyp đại tràng: nguyên lý nội khoa
Lan tỏa các polyp tuyến toàn bộ đại tràng lên tới vài nghìn polyp di truyền trội trên nhiễm sắc thể thường cùng với sự mất đoạn trong gen đa polyp tuyến trên nhiễm sắc thể số 5
Biến chứng hội chứng ly giải u khi điều trị ung thư
Khi khối u phát triển nhanh được điều trị với phác đồ hóa trị hiệu quả, các tế nào u sắp chết có thể giải phóng lượng lớn các sản phẩm phân hủy của acid nucleic.
Bỏng lạnh: nguyên lý nội khoa
Các triệu chứng luôn gồm khiếm khuyết cảm giác sờ nông, đau, và cảm nhận nhiệt, Mô bị bỏng lạnh sâu có thể giống như sáp, xuất hiện các vết đốm, màu vàng hoặc tráng nhợt hơi tím.
Xét nghiệm tiêu bản máu ngoại vi
Hồng cầu đa kích thước-kích thước hồng cầu không đều nhau, các tế bào khổng lồ là hậu quả của quá trình tổng hợp DNA từ tiền thân hồng cầu bị chậm lại do thiếu folate hoặc vitamin B12.
Vàng da: nguyên lý nội khoa
Bilirubin là sản phẩm thoái giáng chủ yếu của hemoglobin được giải phóng từ hồng cầu già. Đầu tiên, nó gắn vào albumin, được vận chuyển vào gan, được liên hợp với một dạng chất tan trong nước.
Chức năng đường tiêu hóa bình thường
Sự vận động của ruột già được điều hoà nhờ các nhu động tại chỗ để đẩy phân ra. Sự đi cầu được thực hiện nhờ cơ thắt trong hậu môn giãn để đáp ứng với trực tràng căng.
U tuyến yên: nguyên lý chẩn đoán điều trị
U tuyến yên là khối u đơn dòng lành tính phát sinh từ một trong năm loại tế bào thùy trước tuyến yên và có thể gây ra các tác dụng trên lâm sàng.
Rối loạn chức năng hô hấp: nguyên lý nội khoa
Tốc độ thể tích và lưu lượng phổi được so sánh với giá trị bình thường của quần thể đánh giá theo tuổi, cân nặng, giới, và chủng tộc.
Liệt đa dây thần kinh sọ
Rối loạn vận động hoàn toàn mà không thiểu dưỡng thì nghi ngờ bệnh nhược cơ, liệt hai bên mặt thì phổ biến trong hội chứng Guillain-Barré.
Phương pháp chẩn đoán bệnh lý hô hấp
Chụp mạch phổi có thể đánh giá hệ mạch phổi trong trường hợp có huyết khối tĩnh mạch nhưng đã được thay thế bởi CT mạch.
Nhiễm trùng hệ thần kinh kèm hoặc không kèm sốc nhiễm trùng
Sốt rét thể não nên được xem xét khẩn cấp trên bệnh nhân gần đây có đi đến vùng dịch tễ và biểu hiện lâm sàng sốt và các dấu hiệu thần kinh.
Rối loạn thính giác: nguyên lý nội khoa
Chấn thương ở trước đầu, tiếp xúc với các thuốc gây độc ốc tai, tiếp xúc với tiếng ồn nghề nghiệp hoặc giải trí, hoặc tiền sử gia đình có giảm thính lực cũng quan trọng.
Khám cảm giác: nguyên lý chẩn đoán điều trị
Bệnh nhân với sang thương não bộ có những bất thường về phân biệt cảm giác như là khả năng cảm nhận được hai kích thích đồng thời, định vị chính xác kích thích.
Xơ vữa động mạch ngoại vi: nguyên lý nội khoa
Đo áp lực và siêu âm Doppler mạch ngoại vi trước và trong khi hoạt động nhằm định vị chỗ hẹp, chụp cộng hưởng từ mạch máu, chụp CT mạch máu.
Vũ khí vi sinh
Các sửa đổi làm tăng ảnh hưởng có hại của chất sinh học gồm thay đổi di truyền của vi khuẩn tạo ra các vi khuẩn kháng kháng sinh, bình xịt vi phân tử, xử lý hóa chất để làm ổn định.
Mất thị lực cấp và nhìn đôi
Một điểm mù chỉ giới hạn ở một mắt được gây ra bởi tổn thương phía trước ảnh hưởng đến thần kinh thị giác hoặc nhãn cầu, phương pháp dùng đèn đưa qua đưa lại có thể cho thấy.
Mề đay và phù mạch: bệnh quá mẫn tức thì (typ I)
Đặc trưng bởi hình thành khối phù lớn ở hạ bì, Có lẽ phù nền là do tăng tính thấm thành mạch gây nên bởi sự phóng thích các chất trung gian từ tế bào mast.
Suy giảm chức năng thần kinh ở bệnh nhân nặng
Phần lớn những bệnh nhân ở ICU tiến triển thành mê sảng, được mô tả bởi những thay đổi cấp tính về trạng thái tâm thần, giảm tập trung, suy nghĩ hỗn loạn.
Đái tháo nhạt: nguyên lý chẩn đoán điều trị
Đái tháo nhạt do thận là do kháng hormon AVP ở thận, nó có thể là do di truyền hoặc mắc phải do tiếp xúc với thuốc.
Các bệnh rối loạn quanh khớp
Kết quả của sự bất động khớp vai kéo dài, Vai đau và nhạy cảm khi sờ nắn, cả vận động chủ động và thụ động đều bị hạn chế.
