- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Đột quỵ: nguyên lý nội khoa
Đột quỵ: nguyên lý nội khoa
Hầu hết đột quỵ do thiếu máu do tắc nghẽn huyết khối các mạch máu não lớn; huyết khối có thể có nguồn gốc từ tim, cung động mạch chủ hoặc những sang thương động mạch khác.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Khới phát đột ngột các khiếm khuyết thần kinh do cơ chế mạch máu: 85% do thiếu máu; 15% do xuất huyết nguyên phát [dưới nhện và trong nhu mô não]. Các khiếm khuyết do thiếu máu được hồi phục nhanh chóng gọi là cơn thiếu máu não thoáng qua (TIA); 24 h thường được xem như là ranh giới giữa TIA và đột quỵ dù có nhồi máu mới xảy ra hay không, mặc dù hầu hết TIAs kéo dài khoảng giữa 5 và 15 phút. DDịnh nghĩa mới được đưa ra gần đây phân loại tất cả các nhồi máu não như là đột quỵ không quan tâm đến thời gian xảy ra triệu chứng. Đột quỵ là nguyên nhân hàng đầu gây mất chức năng thần kinh ở người lớn; 200,000 trường hợp tử vong mỗi năm ở Mỹ. Có thể thực hiện nhiều biện pháp để hạn chế tỷ lệ mắc bệnh và tỷ lệ tử vong thông qua phòng ngừa và can thiệp khẩn cấp.
Sinh lý bệnh
Hầu hết đột quỵ do thiếu máu do tắc nghẽn huyết khối các mạch máu não lớn; huyết khối có thể có nguồn gốc từ tim, cung động mạch chủ hoặc những sang thương động mạch khác như động mạch cảnh. Hầu như các sang thương thiếu máu nhỏ, sâu thường liên quan đến bệnh lý mạch máu nhỏ bên trong (đột quỵ do nhồi máu ổ khuyết). Đột quỵ lưu lượng thấp được nhận thấy với hẹp nặng đoạn gần và tuần hoaonf bổ sung không đủ do giai đoạn hạ áp lực hệ thống.. Hầu hết xuất huyết thường do vỡ phình mạch hoặc các mạch máu nhỏ trong mô não. Sự thay đổi trong Phục hồi sau đột quỵ chịu ảnh hưởng của các mạch máu phụ, huyết áp, vị trí đặc biệt và cơ chế tắc nghẽn mạch máu; nếu dòng máu được phục hồi trước khi các tế bào não chết đáng kể, bệnh nhân có thể chỉ có các triệu chứng nhất thời, vd: cơn thiếu máu nõa thoáng qua (TIA).
Triệu chứng lâm sàng
Đột quỵ do thiếu máu
Khởi phát bất ngờ, đột ngột các triệu chứng thần kinh khu trú là điển hình cho đột quỵ do thiếu máu cục bộ. Nhiều bệnh nhân có thể không đòi hỏi hỗ trợ vì hiếm khi đau và có thể mất khả năng phán đoán điều gì sai (mất nhận thức bệnh tật).
Các triệu chứng phản ánh phạm vi mạch máu liên quan.
Mất thị lực một mắt tạm thời (mù thoáng qua) là một dạng đặc biệt của TIA do thiếu máu cục bộ võng mạc; bệnh nhân mô tả một bóng tối giảm dần trong thị trường.
Bảng. ĐỊNH VỊ GIẢI PHẪU TRONG ĐỘT QUỴ
Bán cầu đại não, mặt bên (động mạch não giữa)
Liệt nửa người.
Khiếm khuyến cảm giác nửa người.
Mất ngôn ngữ nói (Broca’s)-nói ngập ngừng do khó tìm từ để nói.
và vẫn hiểu được lời nói.
Mất ngôn ngữ cảm nhận (Wernicke’s)-mất khả nặng định danh, không hiếu được lời nói, lời nói líu ríu khó hiểu.
Chứng thờ ơ nửa bên, mất dùng động tác.
Bán manh đồng danh và hoặc mất thị lực góc phần tư.
Mắt và đầu xoay về phía tổn thương.
Bán cầu đại não, mặt giữa (động mạch não trước)
Liệt bàn chân và cẳng chân kèm hoặc không kèm liệt nhẹ cánh tay.
Mất cảm giác vỏ não ở chân.
Phản xạ mút và co quắp các ngón.
Tiểu không kiểm soát.
Mất khả năng đi lại.
Bán cầu đại não, mặt sau (động mạch não sau)
Bán manh đồng danh.
Mù vỏ não.
Suy giảm trí nhớ.
Mất cảm giác nặng, đau tự phát, rối loạn cảm giác, múa vờn.
Thân não, não giữa (động mạch não sau)
Liệt dây thần kinh số III và liệt nửa người đối bên.
Yếu/Liệt chuyển động mắt theo chiều dọc.
Rung giật nhãn cầu vào trong , mất định hướng.
Thân não, chỗ nối cầu hành, (động mạch thân nền)
Liệt mặt.
Mắt liệt nhìn ra ngoài.
Liệt đồng vận hai mắt.
Khiếm khuyết cảm giác nửa mặt.
Thân não, chỗ nối cầu hành (động mạch thân nền)
Hội chứng Horner.
Giảm cảm giác đau nhiệt nửa người (có hoặc không có vùng mặt).
Thất điều.
Thân não, hành tủy bên (động mạch đốt sống)
Chóng mặt, rung giật nhãn cầu.
Hội chứng Horner (co đồng tử, sụp mi, giảm tiết mồ hôi).
Thất điều, ngã về bên tổn thương.
Giảm cảm giác đau nhiệt nửa người (có hoặc không có vùng mặt).
Hội chứng lỗ khuyết (đột quỵ mạch máu nhỏ)
Thường gặp nhất là:
Liệt nhẹ vận động đơn thuần nửa mặt, tay và chân (bao trong hoặc cầu não).
Đột quỵ cảm giác đơn thuần (trước vùng dưới đồi).
Thất điều liệt nhẹ nửa người (cầu não hoặc bao trong).
Loạn vận ngôn-hội chứng bàn tay vụng về (cầu não hoặc gối bao trong).
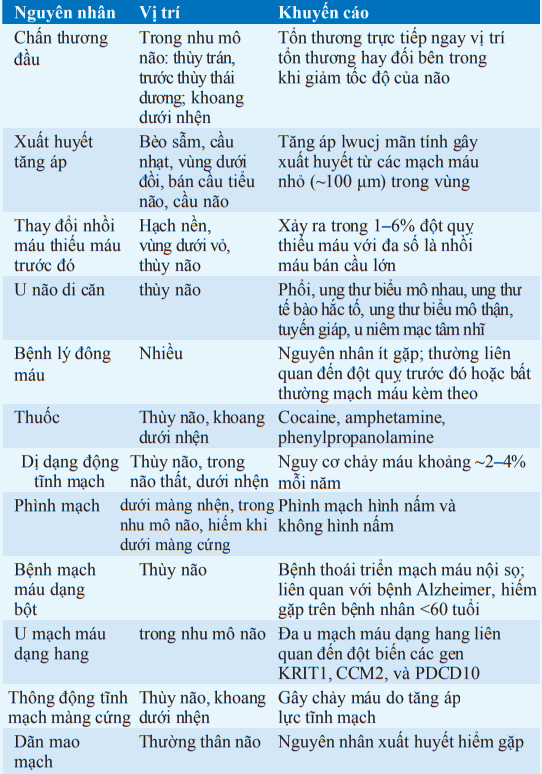
Xuất huyết nội sọ
Nôn ói và ngủ gà thường xảy ra trong một số trường hợp, và đau đầu trong một nửa trường hợp. Các dấu hiệu và triệu chứng thường không xác định phạm vi một mạch máu. các nguyên nhân rất khác nhau nhưng liên quan đến tăng huyết áp thường gặp nhất. Xuất huyết do tăng huyết áp điển hình xảy ra trên những vùng sau:
Bèo sẫm: Liệt nửa người đối bên thường kèm với bán manh đồng danh.
Vùng dưới đồi: Liệt nửa người với khiếm khuyết cảm giác nổi bật.
Cầu não: liệt tứ chi, đồng tử như đầu kin, giảm chuyển động mắt theo chiều ngang.
Tiểu não: đau đầu, nôn ói, dáng đi thất điều.
Khiếm khuyết thần kinh tiến triển nặng dần qua 5-30 phút gợi ý chảy máu.
Bảng. NGUYÊN NHÂN XUẤT HUYẾT NỘI SỌ
MRI khuếch tán có độ nhạy cao xác định đột quỵ do thiếu máu trong vòng vài phút sau khởi phát.
Điều trị đột quỵ
Những nguyên tắc quản lý được trình bày trong Hình. 18-1. Đột quỵ cần phân biệt với các chẩn đoán tiềm ẩn, gồm co giật, đau đầu migraine, khối u và rối loạn chuyển hóa.
Hình ảnh học. Sau khi ổn định ban đầu, CT scan không chất cản quang cấp cứu cần để phân biệt đột quỵ do nhồi máu với xuất huyết.
Với đột quỵ do thiếu máu lớn, bất thường trên CT thường biểu hiện trong vòng vài giờ đầu, những nhồi máu nhỏ có thể khó nhìn thấy trên CT. Hình ảnh học mạch máu CT hoặc MR (CTA/ MRA) và truyền dịch có thể giúp biểu lộ tắc nghẽn mạch máu và mô có nguy cơ nhồi máu
Đột quỵ thiếu máu não cấp tình
Mục đích điều trị để cải thiện hoặc giảm thiểu nhồi máu mô gồm:
(1) hỗ trợ y khoa,
(2) tiêu sợi huyết và kỹ thuật nội mạch,
(3) thuốc chống kết tập tiểu cầu,
(4) kháng đông và (5) bảo vệ thần kinh
QUẢN LÝ THEO TRÌNH TỰ ĐỘT QUỴ VÀ TIA

Hình. Quản lý y khoa về đột quỵ và TIA. Các hộp góc tròn là các chẩn đoán; góc vuông là các can thiệp. Các con số là tỷ lệ phần trăm trong các trường hợp đột quỵ. ABCs, cấp cứu đường thở, hô hấp, tuần hoàn; BP, huyết áp; CEA, Cắt bỏ nội mạc động mạch cảnh; ICH, xuất huyết trong não; SAH, xuất huyết khoang dưới nhện; TIA, cơn thiếu máu não thoáng qua.
Hỗ trợ y khoa
Tối ưu hóa tưới máu vùng nửa tối do thiếu máu xung quanh ổ nhồi máu.
Không được hạ huyết áp nhanh đột ngột (làm nặng hơn tình trạng thiếu máu sãn có) và chỉ trong những trường hợp cực kỳ cần mới tiến hành hạ huyết áp từ từ (vd: tăng huyết áp ác tính với huyết áp > 220/120 hoặc nếu đã thực hiện tiêu sợi huyết mà huyết áp vẫn > 185/110 mmHg).
Nên duy trì thể tích nội mạch với dung dịch đẳng trương vì hạn chế dịch hiếm khi giúp ích. Liệu pháp thẩm thấu với mannitol có thể cần để kiểm soát phù trong nhồi máu lớn, những dung dịch đẳng trương phải được thay thế để tránh giảm thể tích.
Trong nhồi máu (hay xuất huyết) tiểu não, tình trạng bẹnh nhân xấu đi nhanh chóng có thể do chèn ép thân não và não úng thủy, đòi hỏi can thiệp ngoại thần kinh.
Tiêu sợi huyết và kỹ thuật can thiệp nội mạch
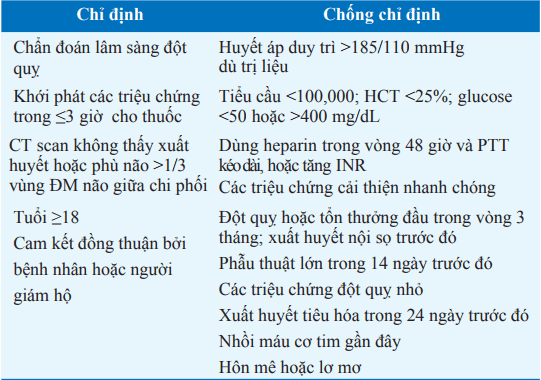
Khiếm khuyết thiểu máu kéo dài <3 giờ, và không có xuất huyết theo tiêu chuẩn trên CT, liệu pháp tiêu sợi huyết có thể hữu ích với yếu tố hoạt hóa plasminogen mô tái tổ hợp (rtPA) tiêm mạch (Bảng).
Dựa trên các tài liệu gần đây, rtPA tiêm mạch được dùng tại một sô trung tâm y khoa khi khiếm khuyết kéo dài 3–4.5 giờ, nhưng chưa được chấp nhận tại Mỹ và Canada
Bảng. DÙNG YẾU TÔ HOẠT HÓA PLASMINOGEN MÔ TÁI TỔ HỢP TIÊM TĨNH MẠCH (rtPA) CHO ĐỘT QUỴ THIẾU MÁU CẤP (AIS)a
Dùng rtPA
Đặt hai đường truyền tĩnh mạch ngoại biên (tránh đặt đường truyền trung tâm hoặc động mạch).
Xem xét sử dụng hợp lý rtPA.
Truyền 0.9 mg/kg đường tĩnh mạch (tối đa 90 mg) như tiêm truyền nhanh tổng liều 10% , theo sau bởi tổng liều còn lại trong 1 giờ.
Theo dõi huyết áp thường xuyên.
Không điều trị thuốc chống huyết khối khác trong 24 giờ.
Đối với giảm trạng thái thần kinh hoặc huyết áp không kiểm soát, ngừng truyền,sử dụng Huyết tương kết tủa lạnh, và chụp lại não khẩn cấp.
Tránh đặt thông niệu đạo ≥ 2 giờ.
aĐọc hướng dẫn cài trên gói thuốc Activase (yếu tố hoạt hóa plasminogen mô) và danh sách đầy đủ các chống chỉ định và liều lượng.
Từ viết tắt: BP: huyết áp; HCT:dungtíchhồng cầu; INR, chỉ số bình thường hóa quốc tế.; MCA: Động mạch não giữa; PTT, thời gian Thromboplastin từng phần.
Đột quỵ thiếu máu do tác nghẽn các mạch máu lớn trong sọ dẫn đến tăng cao tỷ lệ mắc bệnh và tử vong; thuốc tiêu sợi huyết nội động mạch có thể giúp ích với các bệnh nhân có tắc nghẽn này (thời gian <6 giờ) hoặc cắt hút huyết khối tắc nghẽn (thời gian <8 giờ) sử dụng trong thời gian chụp hình mạch máu não khển cấp tại các trung tâm chuyên khoa.
Thuốc chống kết tập tiểu cầu
Aspirin (đến 325 mg/ngày) là an toàn và tuy nhỏ những xác định lợi ích trong đột quỵ do thiếu máu cấp tính.
Kháng đông
Các thử nghiệm không ủng hộ việc sử dụng heparin hoặc các thuốc kháng đông khác cấp tính trên bệnh nhân đột quỵ cấp.
Bảo vệ thần kinh
Hạ thân nhiệt hiệu quả trên bệnh nhân hôn mê theo sau ngưng tim nhưng không có nghiên cứu đầy đủ trên bệnh nhân đột quỵ. các thuốc bảo vệ thần kinh khác không cho thấy lợi ích trong các thử nghiệm trên người mặc dù các dự liệu trên động vật nhiều triển vọng.
Trung tâm đột quỵ và phục hồi
Bệnh nhân được chăm sóc tại các đơn vị đột quỵ toàn diện, sau đó được phục hồi chức năng cải thiaanj kết cục về thần kinh và giảm tỷ lệ tử vong.
Xuất huyết não cấp tính
CT đầu không cản quang để xác định chẩn đoán.
Xác định và điều trị nhanh chóng các bệnh lý đông máu.
Gần 50% bệnh nhân chết, tiên lượng dựa vào thể tích và vị trí khối máu tụ.
Những bệnh nhân lơ mơ hoặc hôn mê thường được điều trị tăng ICP.
Điều trị phù và ảnh hưởng của khối máu tụ với các tác nhân thẩm thấu có thể cần thiết; glucocorticoids không giúp ích.
Nên hội chẩn với ngoại thần kinh để đánh giá khẩn cấp máu tụ tiểu não; ở các vị trí khác, không có dự liệu cung cấp về can thiệp ngoại khoa.
Bài viết cùng chuyên mục
Biện pháp tránh thai: kế hoạch hóa gia đình
Thuốc ngừa thai khẩn cấp, chỉ chứa progestin hoặc kết hợp estrogen và progestin, có thể được sử dụng trong vòng 72h sau giao hợp không được bảo vệ.
Bệnh mạch thận: nguyên lý nội khoa
Thiếu máu cục bộ thận do bất kỳ nguyên nhân nào có thể gây nên tăng huyết áp qua trung gian renin. Ngoài tắc cấp động mạch thận do thuyên tắc và vữa xơ mạch thận.
Các rối loạn toan kiềm hỗn hợp: nguyên lý nội khoa
Hồi sức thể tích của những bệnh nhân có DKA thường sẽ làm tăng độ lọc cầu thận và thận sẽ bài tiết nước tiết chứa ceton, kết quả là giảm AG xảy ra mà không có nhiễm toan AG bình thường xuất hiện.
Bạch cầu cấp thể lympho/u lympho: nguyên lý nội khoa
Điều trị tích cực gắn với độc tính cao liên quan đến nền suy giảm miễn dịch. Glucocorticoid làm giảm tình trạng tăng canxi máu. Khối u có đáp ứng với điều trị nhưng thường trong thời gian ngắn.
Viêm cầu thận tiến triển nhanh: nguyên lý nội khoa
Điều trị chuẩn ban đầu cho viêm cầu thận tiến triển nhanh liên quan đến kháng thể kháng bạch cầu đa nhân gồm Methylprednisolon và Cyclophosphamid.
Thiếu máu do giảm sinh hồng cầu
Thiếu máu do giảm sinh hồng cầu là một trong những tình trạng thiếu máu phổ biến. Hình thái hồng cầu thường bình thường chỉ số hồng cầu lưới thấp.
Nhiễm khuẩn tiết niệu: nguyên lý nội khoa
Yếu tố nguy cơ của viêm bàng quang cấp gồm sử dụng màng ngăn diệt tinh trùng gần đây, quan hệ tình dục thường xuyên, tiền sử nhiễm trùng tiết niệu.
Viêm khớp phản ứng: nguyên lý chẩn đoán và điều trị
Viêm khớp phản ứng liên quan đến viêm khớp cấp tính không có mủ đang có biến chứng nhiễm trùng nơi khác trong cơ thể.
Bệnh tim bẩm sinh ở người lớn: nguyên lý nội khoa
Phương pháp điều trị bị giới hạn và bao gồm dãn động mạch phổi và xem xét ghép đơn lá phổi kèm sửa chữa khiếm khuyết ở tim, hoặc cấy ghép tim phổi.
Ngộ độc sinh vật biển do ăn uống
Hội chứng Ciguatera liên quan đến ít nhất 5 loại độc tố có nguồn gốc từ tảo đơn bào hai roi quang hợp và tích lũy trong chuỗi thức ăn. Ba loại độc tố ciguatoxins chính.
Hình ảnh học gan mật: nguyên lý nội khoa
MRI nhạy nhất trong việc phát hiện các khối u và nang gan; cho phép phân biệt dễ dàng các u mạch máu với u gan; công cụ không xâm lấn chính xác nhất để đánh giá tĩnh mạch gan.
Thiếu máu do tăng phá hủy hồng cầu và chảy máu cấp
Tương tự, các nguyên nhân mắc phải có mối liên hệ với các yếu tố ngoài hồng cầu vì hầu hết các yếu tố này là ngoại sinh. Trường hợp ngoại lệ là hồng cầu tan máu ure máu có tính gia đình.
Siêu âm: nguyên lý nội khoa
Nó nhạy và đặc hiệu hơn CT scan trong đánh giá bệnh lý túi mật. Có thể dễ dàng xác định kích thước của thận ở bệnh nhân suy thận và có thể loại trừ sự hiện diện của ứ nước.
Đau bụng: nguyên lý nội khoa
Bệnh sử là công cụ chẩn đoán then chốt, Khám lâm sàng có thể không phát hiện hoặc có nhầm lẫn, xét nghiệm cận lâm sàng và chụp X quang có thể bị trì hoãn hoặc không có ích.
Mất ngôn ngữ: nguyên lý nội khoa
Mặc dù các lời nói nghe có vẻ đúng ngữ pháp, hài hòa và trôi chảy, nhưng hầu như là không hiểu được do lỗi về cách dùng từ, cấu trúc, thì và có các lỗi loạn dùng từ ngữ.
Đau hay tê mặt: thần kinh sinh ba (V)
Cần phải phân biệt các hình thức đau mặt phát sinh từ bệnh ở hàm, răng, hay xoang, nguyên nhân ít gặp gồm herpes zoster hay khối u.
Loét dạ dày tá tràng (PUD): nguyên lý nội khoa
Hàng rào niêm mạch tá tràng bị xâm nhập bởi các tác động động hại của H, pylori ở vùng chuyển tiếp dạ dày, nguyên nhân do tăng tiết acid dịch vị hoặc hội chứng dạ dày rỗng nhanh chóng.
Đánh giá suy dinh dưỡng: nguyên lý nội khoa
Hai thể của suy dinh dưỡng thường gặp là marasmus, nó đề cập đến sự thiếu ăn xảy ra do giảm nhập năng lượng kéo dài, và kwashiorkor, đề cập đến suy dinh dưỡng có chọn lọc protein.
Chụp cắt lớp vi tính (CT): nguyên lý nội khoa
CT của não là một kiểm tra quan trọng trong việc đánh giá một bệnh nhân với những thay đổi trạng thái tâm thần để loại trừ các thực thể như chảy máu nội sọ, hiệu ứng khối.
Nhiễm toan và nhiễm kiềm hô hấp: nguyên lý nội khoa
Mục tiêu là cải thiện tình trạng thông khí bằng cách thông thoáng phổi và giảm tình trạng co thắt phế quản. Đặt nội khí quản hoặc thở chế độ NPPV được chỉ định trong trường hợp cấp nặng.
Bệnh phổi tắc nghẽn mạn tính (COPD): nguyên lý nội khoa
Bệnh phổi tắc nghẽn mạn tính là bệnh tiến triển, tuy nghiên, tốc độ giảm chức năng phổi thường sẽ chậm đáng kể nếu ngừng hút thuốc.
Điều trị đau: nguyên lý nội khoa
Thuốc giảm đau có chất gây nghiện dùng đường uống hoặc đường tiêm có thể dùng trong nhiều trường hợp đau nặng. Đây là những thuốc hiệu quả nhất.
Dinh dưỡng đường ruột và ngoài ruột
Dinh dưỡng qua đường ruột dùng để cho ăn qua đường ruột, sử dụng các chất bổ sung đường miệng hoặc tiêm truyền của các công thức thông qua ống dẫn thức ăn khác nhau.
Đánh giá tình trạng dinh dưỡng: nguyên lý nội khoa
Năng lượng trung bình nhập vào khoảng 2800 kcal một ngày cho đàn ông và khoảng 1800 kcal một ngày cho phụ nữ, mặc dù sự tính toán này còn phụ thuộc vào tuổi, trọng lượng cơ thể.
Sốc phản vệ: nguyên lý nội khoa
Thời gian khởi phát rất đa dạng, nhưng các triệu chứng thường xảy ra trong khoảng vài giấy đến vài phút sau phơi nhiễm với kháng nguyên dị ứng.
