- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Nhồi máu cơ tim ST chênh lên (STEMI)
Nhồi máu cơ tim ST chênh lên (STEMI)
Troponins T và I cơ tim khá đặc hiệu trong tổn thương cơ tim và là hai chỉ dấu được ưu tiên sử dụng để chẩn đoán nhồi máu cơ tim cấp. Nồng độ hai chỉ dấu này tăng kéo dài trong 7 đến 10 ngày.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nhận biết và điều trị sớm nhồi máu cơ tim cấp là điều cần thiết; chẩn đoán dựa trên bệnh sử, ECG, và các chỉ dấu tim mạch trong huyết thanh.
Triệu chứng nhồi máu cơ tim ST chênh lên
Đau ngực tương tự đau thắt ngực nhưng nặng và kéo dài hơn; không giảm hoàn toàn khi nghỉ hoặc dùng nitroglycerin, thường kèm theo nôn, vã mồ hôi, và cảm giác lo lắng. Tuy nhiên, khoảng 25% trường hợp nhồi máu không có biểu hiện lâm sàng.
Thăm khám thực thể nhồi máu cơ tim ST chênh lên
Xanh xao, vã mồ hôi, nhịp tim nhanh, T4, rối loạn hoạt động cơ tim có thể gặp.
Nếu có suy tim sung huyết, có thể nghe tiếng ran và T3. Tĩnh mạch cổ nổi thường thấy trong trường hợp nhồi máu thất phải.
ECG
ST chênh lên, theo sau bởi (nếu không được tái tưới máu ngay) sóng T đảo ngược, sau đó xuất hiện sóng Q sau khoảng vài giờ (xem Hình).
Nhồi máu cơ tim ST không chênh, hay NSTEMI
ST chênh xuống theo sau bởi sự thay đổi hằng định của ST-T mà không xuất hiện sóng Q. So sánh với ECG cũ có thể giúp ích.
Các chỉ dấu cơ tim
Troponins T và I cơ tim khá đặc hiệu trong tổn thương cơ tim và là hai chỉ dấu được ưu tiên sử dụng để chẩn đoán nhồi máu cơ tim cấp. Nồng độ hai chỉ dấu này tăng kéo dài trong 7–10 ngày. Nồng độ creatine phosphokinase (CK) gia tăng trong 4–8 giờ, đạt đỉnh sau 24 giờ, và trở về bình thường trong 48–72 giờ. CK-MB isoenzyme đặc hiệu hơn cho nhồi máu nhưng cũng gia tăng trong viêm cơ tim hoặc sau khi khử rung tim. CK toàn phần(không phải CK-MB) gia tăng (2-3 lần) sau tiêm bắp, gắng sức mạnh, hoặc chấn thương cơ xương. Tỉ lệ khối CK-MB:CK hoạt động ≥ 2.5 gợi ý nhồi máu cơ tim cấp. CK-MB đạt đỉnh sớm hơn (khoảng 8 giờ) sau khi được tái tưới máu. Các chỉ dấu cơ tim nên được đo ngay khi nhập viện, sau 6–9 giờ, và sau 12–24 giờ.
Phương tiện chẩn đoán hình ảnh không xâm lấn
Hiệu quả trong chẩn đoán nhồi máu cơ tim vẫn chưa rõ. Siêu âm tim phát hiệu rối loạn vận động vùng do nhồi máu (nhưng không phân biệt được nhồi máu cơ tim cấp hay sẹo nhồi máu cũ trước đó). Siêu âm cũng có ích trong phát hiện nhồi máu thất phải, phình thất trái, và huyết khối thất trái.
Xạ hình tưới máu cơ tim (thallium 201 hay technetium 99m-sestamibi) nhạy trong phát hiện vùng giảm tưới máu, nhưng không đặc hiệu cho nhồi máu cơ tim. MRI tăng tương phản chậm với gadolinium cho thấy chính xác vùng nhồi máu, nhưng gặp khó khăng về mặt kĩ thuật đối với bệnh nhân cấp tính.
Điều trị nhồi máu cơ tim ST chênh lên
Can thiệp ban đầu
Mục tiêu đầu tiên là (1) nhanh chóng xác định bệnh nhân có thể điều trị tái tưới máu không, (2) giảm đau, và (3) phòng ngừa/điều trị loạn nhịp và các biến chứng cơ học.
Aspirin nên được dùng ngay lập tức (162–325 mg nhai lúc nhập viện, sau đó dùng 162–325 mg uống 1 lần/ngày), ngoại trừ bệnh nhân không dung nạp với aspirin.
Khai thác bệnh sử theo mục tiêu, thăm khám, và ECG để xác định STEMI (ST chênh lên >1 mm ở hai chuyển đạo chi liên tiếp, ≥ 2 mm ở hai chuyển đạo trước ngực liên tiếp, hoặc block nhánh trái mới xuất hiện) và thực hiện liệu pháp tái tưới máu phù hợp [can thiệp mạch vành qua da (PCI) hay ly giải fibrin đường tĩnh mạch], giúp làm giảm kích thước vùng nhồi máu, rối loạn chức năng thất trái, và tỉ lệ tử vong.
PCI tiên phát thường có hiệu quả hơn so với liệu pháp ly giải fibrin và được khuyến cáo thực hiện tại các trung tâm y tế có khả năng thực hiện nhanh thủ thuật này (Hình), đặc biệt khi chẩn đoán còn chưa rõ, xuất hiện sốc tim, tăng nguy cơ chảy máu, hoặc triệu chứng đã kéo dài >3 giờ • Tiến hành thực hiện tiêu sợi huyết đường tĩnh mạch nếu PCI không có sẵn hoặc thời gian chuẩn bị PCI > 1 giờ (Hình). Thời gian cửa-kim nên < 30 phút để cho kết quả tối ưu. Phải đảm bao không có chống chỉ định (Hình) trước khi tiến hành điều trị bằng tiêu sợi huyết. Những bệnh nhân được điều trị trong vòng 1–3 giờ cho kết quả khả quan nhất; và vẫn có thể có lợi đến 12 giờ nếu đau ngực vẫn còn hoặc ST vẫn còn chênh lên ở những chuyển đạo chưa xuất hiện sóng Q. Các biến chứng bao gồm chảy máu, loạn nhịp do tái tưới máu, và, trong trường hợp dùng, phản ứng quá mẫn. Enoxaparin hoặc heparin [60 U/kg (tối đa 4000 U), sau đó 12 (U/kg)/giờ (tối đa 1000 U/ giờ)] nên được dùng kèm với tiêu sợi huyết (Hình 128-2); suy trì thời gian thromboplastin hoạt hoá từng phần (aPTT) tại 1.5–2.0 (xấp xỉ 50–70 giây).
Nếu đau ngực hoặc ST chênh lên kéo dài >90 min sau khi dùng tiêu sợi huyết, xem xét thực hiện PCI cấp cứu. Chụp mạch vành sau tiêu sợi cũng nên được xem xét ở những bệnh nhân đau thắt ngực tái phát hoặc có yếu tố nguy cơ cao (Hình) bao gồm ST chênh lên ở nhiều chuyển đạo, dấu hiệu suy tim (ran, T3, tĩnh mạch cổ nổi, phân suất tống máu thất trái ≤35%), hoặc huyết áp tâm thu <100 mmHg.
Điều trị ban đầu của NSTEMI (nhồi máu cơ tim không Q) thì khác. Cụ thể là không nên sử dụng liệu pháp tiêu sợi huyết.
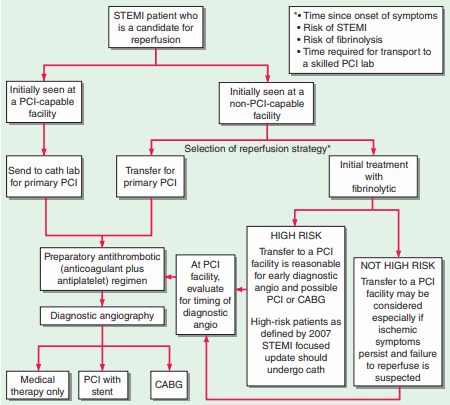
Hình. Chiến lược tái tưới máu trong STEMI.
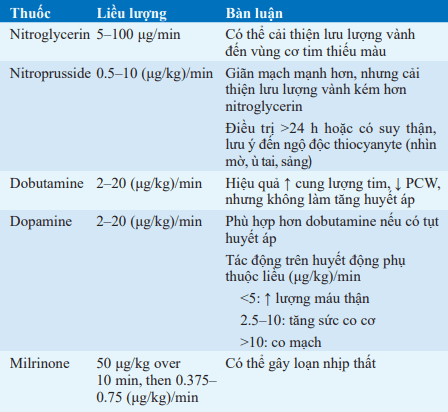
Bảng. THUỐC DÃN MẠCH VÀ TĂNG CO DÙNG TRONG NHỒI MÁU CƠ TIM CẤP
Điều trị phụ trợ chuẩn (dù liệu pháp tái tưới máu có được thực hiện hay không)
Nhập viện khoa cấp cứu theo dõi ECG bằng monitor liên tục.
Đặt đường truyền để điều trị loạn nhịp tim.
Kiểm soát đau: (1) Morphine sulfate 2–4 mg IV mỗi 5–10 phút cho đến khi giảm đau hoặc xuất hiện tác dụng phụ [buồn nôn, nôn, suy hô hấp (điều trị với naloxone 0.4–1.2 mg tĩnh mạch), hạ huyết áp (nếu có nhịp tim chậm, điều trị với atropin 0.5 mg tĩnh mạch; mặt khác nên truyền dịch có kiếm soát)]; (2) nitroglycerin 0.3 mg ngậm dưới lưỡi nếu huyết áp tâm thu >100 mmHg; đối với cơn đau dai dẳng: tiêm tĩnh mạch nitroglycerin (bắt đầu tại liều 10 μg/phút, tăng dần đến to6i1d 9a 200 μg/phút, theo dõi sát huyết áp); không nên dùng nitrate trong vòng 24h đối với sildenafil hoặc trong vòng 48h đối với tadalafil (được dùng để điều trị rối loạn cương dương); (3) đối kháng β-adrenergic.
Thở oxy: 2–4 L/min qua canula mũi (nếu cần duy trì độ bão hoà O2 > 90%).
An thần nhẹ (v.d diazepam 5 mg, oxazepam 15–30 mg, hay lorazepam 0.5–2 mg uống 3-4 lần/ngày).
Ăn nhẹ và làm mềm phân (v.d docusate sodium 100–200 mg/ngày).

Hình. Phác đồ sử dụng tiêu sợi huyết trong nhồi máu cơ tim cấp.
Chẹn β-Adrenergic làm giả m tiêu thụ O2 của cơ tim, giới hạn kích thước vùng nhồi máu, và làm giảm tỉ lệ tử vong. Đặc biệt hiệu quả ở những bệnh nhân tăng huyết áp, nhịp tim nhanh, hay cơn đau thiếu máu dai dẳng; chống chỉ định bao gồm suy tim sung huyết hoạt động, huyết áp tâm thu < 95 mmHg, nhịp tim < 50 nhịp/ phút, block nhĩ thất, or tiền căn co thắt khí quản. Xem xét dùng đường tĩnh mạch (v.d metoprolol 5 mg mỗi 2–5phút đến tổng liều 15 mg) nếu bệnh nhân có tăng huyết áp.
Nếu không, dùng đường uống (v.d metoprolol tartrate 25–50 mg 4 lần/ngày).
Kháng đông/kháng kết tập tiểu cầu: Những bệnh nhân được dùng tiêu sợi huyết được bắt đầu sử dụng heparin và aspirin như đã đề cập. Nếu không dùng tiêu sợi huyết, dùng aspirin, 160–325 mg 1 lần/ngày, và heparin liều thấp (5000 U SC mỗi 12h) hoặc heparin trọng lượng phân tử thấp (LMWH, v.d enoxaparin 40 mg SC hằng ngày) để đề phòng huyết khối tĩnh mạch sâu.
Heparin tĩnh mạch liều đủ (PTT 1.5-2 × control) hoặc LMWH (v.d enoxaparin 1 mg/kg SC mỗi 12h) kèm theo thuốc kháng đông được khuyến cáo cho những bệnh nhân có suy tim sung huyết nặng, có huyết khối tâm thất trên siêu âm tim, hoặc rối loạn vận động vùng lớn trong nhồi máu cơ tim thành trước. nếu được sử dụng, thuốc kháng đông đường uống được tiếp tục đến 3–6 tháng, sau đó được thay thế bằng aspirin. Kết hợp thêm kháng thụ thể tiểu cầu P2Y12 sau STEMI (v.d clopidogrel 75 mg mỗi ngày) làm giảm các biến cố tim mạch bất thời cho dù tiêu sợi huyết hoặc PCI được thực hiện hay không.
Ức chế men chuyển làm giảm tử vong cho những bệnh nhân sau nhồi máu cơ tim cấp và nên được chỉ định trong vòng 24h sau nhập viện cho những bệnh nhân STEMI-v.d captopril (6.25 mg uống liều thử tiến đến 50 mg uống 2 lần/ngày). Ức chế men chuyển nên được tiếp tục vĩnh viễn ở những bệnh nhân suy tim sung huyết mạn hoặc những bệnh nhân có rối loạn chức năng thất trái không triệu chứng (phân suất tống màu ≤40%); nếu bệnh nhân không dung nạp ức chế men chuyển, thay thế bằng ARB (v.d valsartan or candesartan).
Đối kháng Aldosteron (spironolactone hay eplerenone 25–50 mg mỗi ngày) làm giảm tử vong ở những bệnh nhân LVEF ≤40% và kể cả suy tim có triệu chứng hoặc đái tháo đường; không được dùng ở những bệnh nhân suy thận tiến triển (v.d creatinine ≥2.5 mg/dL) hoặc tăng kali máu.
Nồng độ magie huyết thanh nên được đo lường và bổ sung đầy đủ nếu cần để làm giảm nguy cơ loạn nhịp.
Bài viết cùng chuyên mục
Viêm xoang mãn tính: nguyên lý nội khoa
Viêm xoang do nấm dị ứng, thấy ở những trường hợp có nhiều polyp mũi và hen, biểu hiện là viêm và dày đa xoang, rất nhiều bạch cầu ái toan trong dịch nhầy.
Tăng calci máu ở bệnh nhân ung thư
Giảm albumin máu liên quan đến bệnh lý ác tính có thể làm triệu chứng nặng hơn tùy theo nồng độ canxi huyết thanh vì càng nhiều canxi sẽ làm tăng lượng canxi tự do hơn lượng gắn kết với protein.
Phù phổi cấp: nguyên lý nội khoa
Bệnh nhân có biểu hiện bệnh lý nặng, thường vã mồ hôi, đột ngột ngồi bật dậy, thở nhanh, xanh tái có thể biểu hiện. Ran phổi hai phế trường, tiếng tim thứ ba có thể xuất hiện.
Ung thư chưa rõ nguyên phát: nguyên lý nội khoa
Khi khối U đã di căn, các xét nghiệm chẩn đoán nên làm để phát hiện các khối U có khả năng điều trị khỏi, như u limpho, bệnh Hodgkin, u tế bào mầm, ung thư buồng trứng.
Ho: nguyên lý nội khoa
Các vấn đề quan trọng trong bệnh sử gồm yếu tố thúc đẩy ho, yếu tố gây tăng và giảm ho, và sự xuất đàm. Đánh giá các triệu chứng của bệnh ở mũi hầu, gồm chảy mũi sau, hắt hơi.
Bệnh não do thiếu máu cục bộ
Khám lâm sàng tại nhiều thời điểm khác nhau sau chấn thương giúp đánh giá tiên lượng. Tiên lượng tốt hơn trên những bệnh nhân còn nguyên chức năng thân não.
U tuyến yên: nguyên lý chẩn đoán điều trị
U tuyến yên là khối u đơn dòng lành tính phát sinh từ một trong năm loại tế bào thùy trước tuyến yên và có thể gây ra các tác dụng trên lâm sàng.
Hôn mê: nguyên lý nội khoa
Những vấn đề hô hấp và tim mạch cấp tính nên được chú trọng trước khi đánh giá thần kinh. Các dấu hiệu thần kinh nên được đánh giá và khởi đầu hỗ trợ thích hợp.
Hội chứng SIADH ở bệnh nhân ung thư
Do hoạt động của hormon chống bài niệu vasopressin arginine được sản xuất bởi những khối u nhất định đặc biệt ung thư phổi tế bào nhỏ, SIADH đặc trưng bới hạ natri máu.
Những nguyên nhân sa sút trí tuệ
Bệnh Alzheimer là nguyên nhân chủ yếu của sa sút trí tuệ, ngoài ra còn có những nguyên nhân sa sút trí tuệ khác.
Hội chứng thận hư: nguyên lý nội khoa
Ngoài phù, biến chứng của hội chứng thận hư có thể kể đến như huyết khối tĩnh mạch và các biến cố huyết khối tắc mạch khác, nhiễm trùng, thiếu vitamin D.
Choáng váng và chóng mặt: nguyên lý nội khoa
Khi choáng váng không chắc chắn, nghiệm pháp kích thích để làm xuất hiện các triệu chứng có thể hữu ích. Nghiệm pháp Valsalva, thở nhanh, hoặc thay đổi sang tư thế đứng có thể làm xuất hiện choáng váng.
Tiếp cận cấp cứu bệnh lý nhiễm trùng
Mặc dù các biểu hiện lâm sàng thường không đặc hiệu, các nhà lâm sàng nên loại trừ yếu tố kèm theo khi hỏi bệnh trực tiếp để giúp xác định các yếu tố nguy cơ đối với những nhiễm trùng chuyên biệt.
Tiếp cận bệnh nhân suy đa phủ tạng: nguyên lý nội khoa
Suy đa phủ tạng là một hội chứng được định nghĩa bởi có đồng thời sự giảm chức năng hoặc suy hai hay nhiều cơ quan ở những bệnh nhân có bệnh nặng.
Viêm gan mãn tính: nguyên lý chẩn đoán điều trị
Một số bệnh nhân có xuất hiện các biến chứng xơ gan: cổ trướng, dãn tĩnh mạch chảy máu, bệnh lý não, và lách to.
Bệnh lý lympho ác tính: nguyên lý nội khoa
Phần lớn ung thư bạch huyết chưa rõ nguyên nhân. Các tế bào ác tính đơn dòng và thường chứa nhiều bất thường về di truyền. Một số biến đổi di truyền đặc trưng cho các thực thể mô học đặc biệt.
Bệnh sarcoid: nguyên lý chẩn đoán điều trị
Nguyên nhân của bệnh sarcoid là chưa biết, và bằng chứng hiện tại gợi ý rằng việc kích hoạt một đáp ứng viêm bởi một kháng nguyên không xác định.
Hội chứng thần kinh cận ung thư: nguyên lý nội khoa
Khi phát hiện hội chứng cận ung thư, nên tiến hành tìm ung thư sớm, vì điều trị ở giai đoạn sớm có thể cải thiện các rối loạn thần kinh do ung thư; rất nhiều các rối loạn này cũng gặp ở người không mắc ung thư.
Chứng nito huyết: nguyên lý nội khoa
Khi suy thận nặng, triệu chứng thiếu máu có thể tiến triển dẫn đến một hoặc nhiều các triệu chứng sau, chán ăn, mất vị giác, nôn, buồn nôn, hôn mê, lơ mơ, run vỗ cánh, viêm màng phổi.
Xơ vữa động mạch ngoại vi: nguyên lý nội khoa
Đo áp lực và siêu âm Doppler mạch ngoại vi trước và trong khi hoạt động nhằm định vị chỗ hẹp, chụp cộng hưởng từ mạch máu, chụp CT mạch máu.
Hội chứng Sjogren: nguyên lý chẩn đoán và điều trị
Một rối loạn miễn dịch đặc trưng bởi sự phá hủy tiến triển tế bào lympho của các tuyến ngoại tiết thường dẫn đến triệu chứng khô mắt và miệng.
Suy hô hấp: nguyên lý nội khoa
Suy hô hấp tăng cacbondioxit do giảm thông khí phút và/hoặc tăng khoảng chết sinh lý. Trình trạng chung liên quan với suy hô hấp tăng cacbondioxit gồm bệnh lý thần kinh cơ.
Phương pháp chẩn đoán bệnh lý hô hấp
Chụp mạch phổi có thể đánh giá hệ mạch phổi trong trường hợp có huyết khối tĩnh mạch nhưng đã được thay thế bởi CT mạch.
Chăm sóc giảm nhẹ cho bệnh nhân giai đoạn cuối đời
Chăm sóc tối ưu phụ thuộc vào một đánh giá toàn diện nhu cầu của bệnh nhân trong cả bốn lĩnh vực bị ảnh hưởng bởi bệnh tật: thể chất tâm lý, xã hội, và tinh thần.
Tăng triglyceride máu đơn thuần
Việc chẩn đoán tăng triglyceride máu được thực hiện bằng cách đo nồng độ lipid huyết tương sau khi nhịn ăn qua đêm.
