- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Điện tâm đồ: nguyên lý nội khoa
Điện tâm đồ: nguyên lý nội khoa
Hệ thống mặt phẳng trán đứng dọc được dùng để tính trục điện học, độ lệch của QRS trong mỗi chuyển đạo xác định là lớn nhất và nhỏ nhất.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Tiếp cận điện tâm đồ
Thông thường, điện tâm đồ được chuẩn hoá là 1.0 mV mỗi 10 mm, và tốc độ giấy là 25 mm/s (mỗi ô nhỏ theo hàng ngang = 0.04 s).
Nhịp tim
Nhát bóp/phút = 300 chia cho số ô lớn (mỗi 5 mm) giữa hai phức bộ QRS liền kề nhau. Với nhịp tim nhanh hơn, lấy 1500 chia cho số ô nhỏ (mỗi 1 mm) giữa mỗi phức bộ QRS.
Loại nhịp
Gọi là nhịp xoang nếu mỗi sóng P được theo sau bởi một phức bộ QRS, khoảng PR ≥ 0.12 s, mỗi phức bộ QRS đi trước bởi một sóng P, và sóng P dương ở các chuyển đạo I, II, và III.
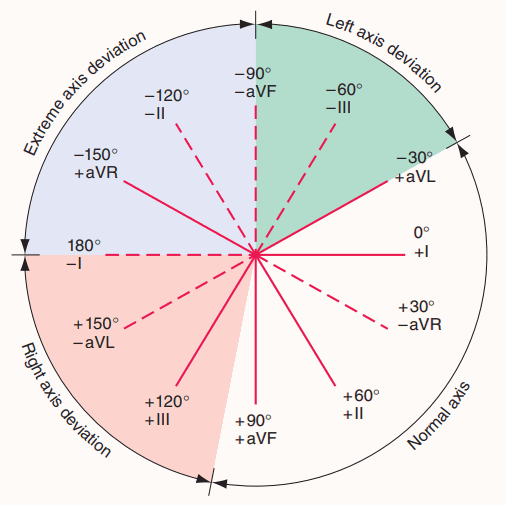
Hình. Hệ thống chuyển đạo trên ECG: Hệ thống mặt phẳng trán đứng dọc được dùng để tính trục điện học. Độ lệch của QRS trong mỗi chuyển đạo xác định là lớn nhất và nhỏ nhất. Ví dụ, QRS dương nhất ở DI thì đẳng điện ở aVF và quay về hướng 0°. Trục bình thường nằm trong khoảng từ −30° đến + 90°. Trục > + 90° là trục lệch phải và < 30° là trục lệch trái.
Trục điện học
Nếu phức bộ QRS dương ở các chuyển đạo chi I và II, thì đây là trục trung gian. Ngược lại, tìm các chuyển đạo chi có QRS gần như đẳng điện (R = S). Trục điện học lúc này vuông góc với chuyển đạo đó (hình). Nếu phức bộ QRS dương ở chuyển đạo vuông góc đó, thì trục điện học cùng hướng với chuyển đạo đó; nếu QRS âm, thì trục điện học nằm ở hướng ngược lại với chuyển đạo đó.
Trục lệch trái (âm hơn − 30°) xảy ra trong bệnh lý ảnh hưởng toàn thất trái, nhồi máu cơ tim thành dưới; cũng như trong block phân nhánh trái trước (sóng R nhỏ, sóng S sâu ở II, III, và aVF).
Trục lệch phải (>90°) xảy ra trong phì đại thất phải (R > S ở V1) và block phân nhánh trái sau (sóng Q nhỏ và sóng R cao ở chuyển đạo II, III, và aVF). Trục lệch phải nhẹ cũng gặp ở những người gầy, khoẻ mạnh (đến 110°).
Các khoảng giá trị bình thường điện tâm đồ
PR (0.12–0.20 s)
Ngắn: (1) hội chứng tái cực sớm (tìm đoạn dốc nhẹ của phức bộ QRS của sóng “delta”), (2) nhịp nút nhĩ thất (sóng P đảo ngược ở aVF).
Dài: block AV độ I.
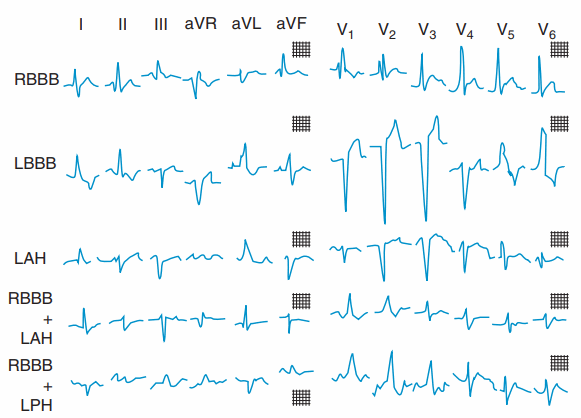
Hình. Các dẫn truyền bất thường trong tâm thất. Trên hình minh hoạ là block nhánh phải (RBBB); block nhánh trái (LBBB); block phân nhánh trái trước (LAH); block nhánh phải kèm block phân nhánh trái trước (RBBB + LAH); và block nhánh phải kèm block phân nhánh trái sau (RBBB + LPH).
QRS (0.06-0.10 s)
Dãn rộng: (1) nhịp ngoại tâm thu thất, (2) block nhánh: phải (RsR′ ở V1, sóng S sâu ở V6) và trái [RR′ ở V6 (Hình 120-2)], (3) ngưỡng gây độc của một số thuốc (v.d flecainide, propafenone, quinidine), (4) hạ kali máu nặng.
QT (< 50% khoảng RR; QT hiệu chỉnh ≤ 0.44 s)
Kéo dài: bẩm sinh, hạ kali máu, hạ calci máu, các thuốc (v.d thuốc chống loạn nhịp loại IA và loại III, tricyclics).
Phì đại buồng tim
Nhĩ phải: sóng P ≥ 2.5 mm ở chuyển đạo II.
Nhĩ trái: sóng P hai pha (dương tính, sau âm tính) ở V1, với pha âm rộng hơn 0.04 s.
Thất phải: R > S ở V1 và R ở V1 > 5 mm; sóng S sâu ở V6; trục lệch phải.
Thất trái: sóng S ở V1 cộng R ở V5 hoặc V6 ≥35 mm hoặc R ở aVL >11mm.
Nhồi máu cơ tim
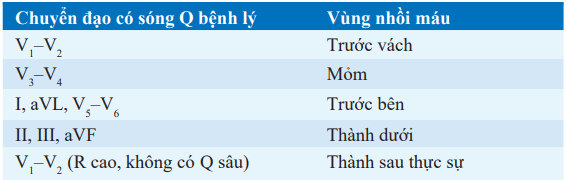
Diễn tiến nhồi máu cơ tim cấp ST chênh tái tưới máu thất bại: sóng Q bệnh lý ( ≥ 0.04 s và ≥ 25% tổng biên độ QRS) tại các chuyển đạo theo trong bảng; nhồi máu cơ tim cấp ST không chênh có sự thay đổi ST-T ở những chuyển đạo mà không hình thành sóng Q bệnh lý. Một số trường hợp khác (ngoài nhồi máu cơ tim cấp) cũng có thể gây ra sóng Q (bảng).
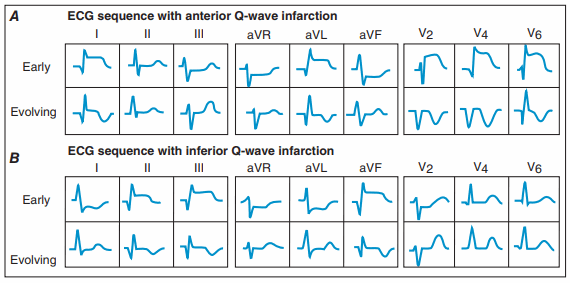
Hình. Sự thay đổi tuần tự của khử cực và tái cực trong nhồi máu cơ tim A. thành trước cấp và B. nhồi máu cơ tim thành sau có sóng Q.
Trong nhồi máu thành trước, ST chênh lên ở I, aVL, và các chuyển đạo trước tim, có thể thấy ST chênh xuống soi gương ở II, III, và aVF. Ngược lại, nhồi máu thành dưới (hoặc tha2nhs au) có thể có ST chênh xuống soi gương ở V1 đến V3
Sóng ST-T
ST chênh lên: Nhồi máu cơ tim cấp, co thắt mạch vành, viêm ngoại tâm mạc (cong lõm) (xem hìnhvà bảng), phình thất trái, hình ảnh Brugada (block nhánh phải với ST chênh lên ở V1-V2).
ST chênh xuống: do Digitalis, kéo căng thành cơ (do phì đại tâm thất), thiếu máu, hay nhồi máu không xuyên thành.
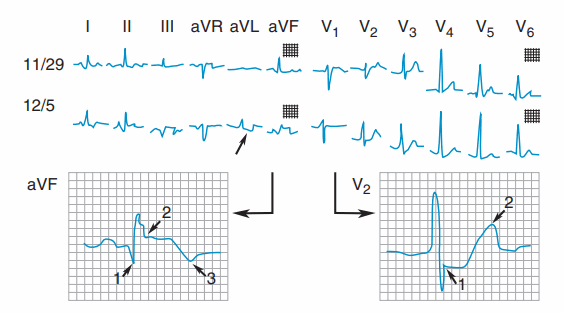
Hình. Nhồi máu cơ tim thành dưới cấp. ECG 11/29 cho thấy sự thay đổi ST và T không đặc hiệu. Trên ECG 12/5 xảy ra nhồi máu cơ tim cấp. Có sóng Q bệnh lý 1, ST chênh lên 2, và sóng T đảo 3 ở chuyển đạo II, III, và aVF chỉ điểm vị trí nhồi máu là ở thành dưới. Sự thay đổi soi gương ở aVL (mũi tên nhỏ). Sóng R tăng điện thế với ST chênh xuống và sóng T cao ở V2 là đặc điểm của nhồi máu lan đến thành sau của nhồi máu thành dưới.
Bảng. SÓNG Q Ở MỘT SỐ CHUYỂN ĐẠO TRONG NHỒI MÁU
T nhô cao rõ: Tăng kali máu; nhồi máu cơ tim (“sóng T siêu cấp”).
T đảo ngược: nhồi máu cơ tim không Q, hình ảnh “kéo căng” tâm thất, tác dụng phụ của thuốc (v.d digitalis), hạ kali máu, tăng calci máu, tăng áp lực nội sọ (v.d xuất huyết dưới nhện).
Bảng. CHẨN ĐOÁN PHÂN BIỆT CỦA SÓNG Q
Các yếu tố sinh lý hoặc tư thế
1. Sóng Q “vùng vách” bình thường.
2. Biến đổi sóng Q bình thường ở V1 đến V2, aVL, III, và aVF.
3. Tràn khí màng phổi trái hoặc tim nằm bên phải.
Tổn thương hoặc bệnh lý thấm nhập cơ tim
1. Các quá trình cấp: thiếu máu hoặc nhồi máu cơ tim, viêm cơ tim, tăng kali máu.
2. Các quá trình mạn: bệnh cơ tim vô căn, amyloid, khối u, sarcoid, xơ cứng bì.
Phì đại/Lớn thất
1. Thất trái (Sóng R điện thế thấp)a.
2. Thất phải (Sóng R điện thế bình thường).
3. Bệnh cơ tim phì đại.
Bất thường dẫn truyền
1. Block nhánh trái.
2. Hình ảnh Wolff-Parkinson-White.
aSóng R nhỏ hoặc biến mất ở các chuyển đạo trước tim bên phải và ở giữa.
Bài viết cùng chuyên mục
Chứng mất ngủ: nguyên lý nội khoa
Tất cả bệnh nhân mất ngủ có thể trở nặng và làm bệnh kéo dài do các hành vi không có lợi cho việc bắt đầu và duy trì giấc ngủ. Vệ sinh giấc ngủ không cân xứng.
Hội chứng chuyển hoá: nguyên lý nội khoa
Sự gia tăng các chất chuyển hoá của acid béo nội bào góp phần vào sự đề kháng insulin bằng cách hạn chế con đường tín hiệu insulin và gây tích tụ triglycerides ở xương.
Rậm lông: rối loạn hệ sinh sản nữ giới
Cách tiếp cận khi xét nghiệm thừa androgen được mô tả trong hình. Buồng trứng đa nang là một nguyên nhân tương đối phổ biến gây rậm lông.
Nhiễm toan chuyển hóa: nguyên lý nội khoa
Tiêu chảy là nguyên nhân thường gặp nhất, nhưng những bất thường từ đường tiêu hóa khác cũng tham gia với mất dịch chứa nhiều carbonhydrat có thể dẫn tới mất nhiều chất kiềm.
Liệt mặt: thần kinh mặt (VII)
Tổn thương thần kinh ngoại biên với phục hồi không hoàn toàn có thể tạo những đợt co thắt của các cơ bị ảnh hưởng.
Ung thư bàng quang: nguyên lý nội khoa
Bệnh nhân ở giai đoạn đầu được điều trị bằng nội, các khối u trên bề mặt có thể loại bỏ qua nội soi, khối cơ xâm lấn cần được cắt rộng hơn.
Dinh dưỡng đường ruột và ngoài ruột
Dinh dưỡng qua đường ruột dùng để cho ăn qua đường ruột, sử dụng các chất bổ sung đường miệng hoặc tiêm truyền của các công thức thông qua ống dẫn thức ăn khác nhau.
Tăng áp lực tĩnh mạch cửa: nguyên lý chẩn đoán điều trị
Biến chứng chính của tăng áp lực tĩnh mạch cửa là giãn tĩnh mạch thự quản dạ dày kèm xuất huyết, cổ trướng, tăng hoạt lách, bệnh não gan.
Giãn phế quản: nguyên lý nội khoa
Chẩn đoán giãn phế quản phụ thuộc vào biểu hiện lâm sàng, khi có các đấu hiệu Xquang phù hợp, ví dụ như hình ảnh đường ray, dấu hiệu vòng nhẫn.
Bệnh lắng đọng canxi pyrophosphat dihydrat (CPPD): bệnh giả gout
Các tinh thể được cho rằng không hình thành từ dịch khớp mà có thể rơi từ sụn khớp vào trong khe khớp, nơi chúng bị thực bào bởi các bạch cầu đa nhân trung tính.
Nuốt nghẹn: nguyên lý nội khoa
Xem xét điều trị thử thuốc chống trào ngược, nếu không đáp ứng, theo dõi pH thực quản lưu động 24 giờ, nếu âm tính, đo áp lực thực quản có thể biết được rối loạn vận động.
Khối thượng thận được phát hiện ngẫu nhiên
Chọc hút bằng kim nhỏ hiếm khi được chỉ định và chống chỉ định tuyệt đối nếu nghi ngờ u tủy thượng thận.
X quang bụng: nguyên lý nội khoa
Nên là chỉ định hình ảnh ban đầu ở một bệnh nhân nghi ngờ tắc ruột. Dấu hiệu của tắc ruột cao trên X quang gồm nhiều mức hơi dịch, không có bóng hơi ruột già, và có bậc thang xuất hiện ở quai ruột non.
Bệnh thận mạn tính và urê huyết: nguyên lý nội khoa
Tăng phosphat máu, thiếu máu, và những bất thường trong xét nghiệm khác không phải là chỉ số đáng tin cậy trong phân biệt bệnh cấp và mạn tính.
Ung thư dạ dày: nguyên lý nội khoa
Các triệu chứng thường gặp nhất là khó chịu bụng trên tăng dần, thường bị sút cân, buồn nôn; xuất huyết tiêu hóa cấp hoặc mạn tính loét niêm mạc thường gặp.
Phương pháp thăm dò không xâm lấn tim
Siêu âm là phương pháp không xâm lấn được lựa chọn để nhanh chóng xác định tràn dịch màng ngoài tim và các ảnh hưởng huyết động, trong chèn ép tim thì có sập thất phải và nhĩ phải kì tâm trương.
Tăng cholesterol và triglyceride
Nồng độ cả triglyceride và cholesterol cao là do nồng độ cả VLDL và LDL cao hoặc các hạt VLDL còn sót lại.
Tiếp cận bệnh nhân bị bệnh thận: nguyên lý nội khoa
Việc tiếp cận bệnh nhân bị bệnh thận, bắt đầu với sự phát hiện các hội chứng đặc biệt, trên cơ sở các kết quả.
Vô sinh nữ: rối loạn hệ sinh sản nữ giới
Các đánh giá ban đầu bao gồm khai thác thời điểm giao hợp thích hợp, phân tích tinh dịch ở nam giới, xác định sự rụng trứng ở nữ, và, trong phần lớn các trường hợp.
Bất thường hormon tuyến giáp không do tuyến giáp
Bất kỳ bệnh nặng cấp tính nào cũng có thể gây ra những bất thường nồng độ hormone tuyến giáp hoặc TSH trong máu.
Giảm bạch cầu: nguyên lý nội khoa
Ngoài các ổ nhiễm trùng thông thường, cần xem xét các xoang cạnh mũi, khoang miệng gồm cả răng và lợi, vùng hậu môn trực tràng; điều trị kinh nghiệm với các kháng sinh phổ rộng.
Thăm khám lâm sàng tim mạch: nguyên lý nội khoa
Khám tổng quát một bệnh nhân nghi ngờ có bệnh lý tim mạch bao gồm dấu hiệu sinh tồn, nhịp thở, mạch, huyết áp và quan sát màu sắc da, ví dụ tím, xanh xao, móng tay dùi trống.
Phình động mạch chủ: nguyên lý nội khoa
Có thể thầm lặng về mặt lâm sàng, nhưng phình động mạch chủ ngực, có thể gây ra cơn đau sâu, lan tỏa, khó nuốt, khàn tiếng, ho ra máu, ho khan.
Bệnh tế bào mast hệ thống
Biểu hiện lâm sàng của bệnh tế bào mast hệ thống là do sự lấn chiếm mô của các khối tế bào mast, phản ứng của mô
Động kinh: nguyên lý nội khoa
Các nguyên nhân chủ yếu của GCSE là không sử dụng đúng hoặc cai thuốc chống động kinh, các rối loạn chuyển hóa, ngộ độc thuốc, nhiễm trùng hệ thần kinh trung ương.
