- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Tăng áp lực nội sọ: nguyên lý nội khoa
Tăng áp lực nội sọ: nguyên lý nội khoa
Tăng áp lực nội sọ có thể xảy ra ở rất nhiều các bệnh lý gồm chấn thương đầu, xuất huyết trong nhu mô não, xuất huyết khoang dưới nhện với não úng thủy và suy gan đột ngột.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Thể tích giới hạn của mô ngoại lai, máu, dịch não tủy, hoặc dịch phù có thể thêm vào các thành phần trong sọ mà không tăng áp lực nội sọ (ICP). Lâm sàng tiến triển xấu hoặc chết có thể do tăng áp lực nội sọ vì thay đổi các thành phần trong sọ, tổn thương trung tâm sinh tồn ở thân não, hoặc giảm tưới máu não. Áp lực tưới máu não (CPP), bằng áp lực động mạch trung bình (MAP) trừ đi áp lực nội sọ, là lực đẩy từ tuần hoàn qua giường mao mạch não; giảm áp lực tưới máu não là cơ chế chủ yếu gây tổn thương não thiếu máu cục bộ thứ phát và là trường hợp khẩn cấp cần chú ý ngay
Nói chung, áp lực nội sọ nên được duy trì <20 mmHg và áp lực tưới máu não nên được duy trì ≥60 mmHg.
Triệu chứng lâm sàng
Tăng áp lực nội sọ có thể xảy ra ở rất nhiều các bệnh lý gồm chấn thương đầu, xuất huyết trong nhu mô não, xuất huyết khoang dưới nhện (SAH) với não úng thủy và suy gan đột ngột.
Các triệu chứng của áp lực nội sọ tăng cao gồm ngủ gà, đau đầu (đặc biệt là đau liên tục , nặng hơn lúc mới ngủ dậy), buồn nôn, nôn, nhìn đôi và nhìn mờ. Phù gai thị và liệt dây thần kinh sọ VI thường gặp. Nếu không được kiểm soát, sẽ dấn đến giảm tưới máu não, dãn đồng tử, hôn mê, khiếm khuyết thần kinh khu trú, dáng điệu, hô hấp bất thường, tăng huyết áp hệ thống và nhịp tim chậm vcó thể xảy ra.
Những khối gây tăng áp lực nội sọ cũng gây tổn thương thân não và não giữa về giải phẫu, dãn đến lơ mơ và hôn mê. Mô não bị đẩy ra xa khối áp vào các cấu trúc bên trong sọ và vào các khoang bất thường. các khối hố sọ sau, có thể khới phát gây ra thất điều, cứng cổ, và buồn nôn đặc biệt nguy hiểm vì chúng có thể chèn ép trung tâm sinh tồn ở thân não và gây não úng thủy tắc nghẽn.
Hội chứng thoát vị gồm:
Qua lều: Thùy thái dương giữa thoát vị qua lều tiểu não, chèn ép thần kinh sọ số III và đẩy cuống đại não ra xa lều tiểu não, dẫn đến giãn đồng tử cùng bên, liệt nhẹ đối bên và chèn ép động mạch não sau.
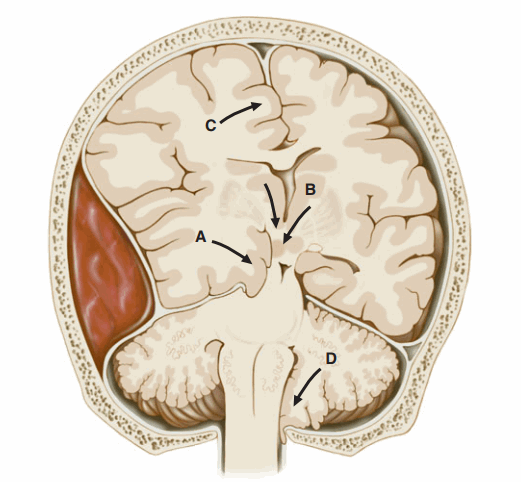
Hình. Các loại thoát vị não. A. dưới lều; B. trung tâm; C. qua liềm; D. qua lỗ chẩm.
Trung tâm: Vùng dưới đồi thoát vị qua lều tiểu não; đồng tử co và ngủ gà là dấu hiệu sớm.
Qua liềm: Hồi đai thoát vị qua dưới liềm đại não, gây chèn ép đọng mạch não trước.
Qua lỗ chẩm: bạnh nhân tiểu não thoát vị vào lỗ chẩm, gây chèn ép tủy sống và ngưng hô hấp.
Điều trị tăng áp lực nội sọ
Nhiều can thiệt khác nhau có thể làm giảm áp lực nội sọ, và lý tưởng, lựa chọn điều trị dự trên cơ chế chính chịu trách nhiệm cho tăng áp lực nội sọ.
Với não úng thủy, nguyên nhân chính gây tăng áp lực nội sọ là giảm lưu thông dịch não tủy ; trong trường hợp này, dẫn lưu dịch não tủy trong não thất có khả năng giải quyết được.
Bảng. TIẾP CẬN TỪNG BƯỚC ĐỂ ĐIỀU TRỊ TĂNG ÁP LỰC NỘI SỌ*
Đặt thiết bị qua nhu mô não vào não thất theo dõi áp lực nội sọ nhằm mục đích chung: duy trì áp lực nội sọ <20 mmHg và áp lực tưới máu não ≥60 mmHg. Để áp lực nội sọ >20–25 mmHg trong >5 phút:
1. Dẫn lưu dịch não tủy qua ống thông não thất (nếu đã được đặt).
2. Nâng đầu giường, vị trí đầu trên đường giữa.
3. Liệu pháp thẩm thấu-mannitol 25-100 g mỗi 4 giờ khi cần (duy trì áp lực thẩm thấu huyết thanh <320 mosmol) hoặc saline ưu trương (tiêm truyền nhanh 30 mL, 23.4% NaCl).
4. Glucocorticoids-dexamethasone 4 mg mỗi 6giờ đối với phù do giãn mạch từ khối u, áp xe (tránh dùng glucocorticoids trong chấn thương đầu, đột quỵ do thiếu máu hoặc xuất huyết).
5. Thước an thần (vd: morphine, propofol hay midazolam); thêm liệt thần kinh cơ nếu cần (bệnh nhân sẽ cần đặt nội khí quản và thông khí cơ học trong trường hợp này, nếu trước đó không có).
6. Tăng thông khí-đẻ PaCO2 30-35 mmHg.
7. Liệu pháp tăng áp lực-phenylephrine, dopamine, hay norepinephrine để duy trì áp lực động mạch trung bình thích hợp để đảm bảo áp lực tưới máu não ≥ 60 mmHg (duy trì thể tích bình thường để tối thiểu những ảnh hưởng hệ thống có hại của áp lực).
8. Xem xét liệu pháp hàng thứ hai chống lại tăng áp lực nội sọ
a. Liệu pháp barbiturate liều cao (“Hôn mê pentobarb”).
b. Tăng thông khí tích cực để PaCO2 <30 mmHg.
c. Hạ thân nhiệt
d. Thủ thuật mở nửa sọ
*Qua tiếp cận điều trị áp lực nội sọ theo trình tự, xem xét chụp lại CT đầu để xác định sang thương dạng khối cần để đánh giá phẫu thuật.
Từ viết tắt: CPP: áp lực tưới máu não; CSF: dịch não tủy; MAP: áp lực động mạch trung bình; PaCO2: Áp lực riêng phần của carbon dioxide trong động mạch
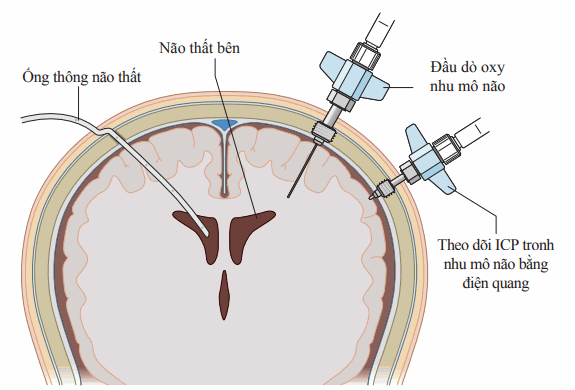
Hình. Theo dõi áp lực nội sọ và nhu mô não. Một ống thông não thất cho phép dẫn lưu dịch não tủy để điều trị tăng áp lực nội sọ (ICP). Theo dõi áp lực nội sọ bằng quang điện và oxy nhu mô não thường sử dụng an toàn với một chôts ở đầu giống cái vít. Lưu lượng máu não và đầu do vi thẩm tích (không có vẽ ở đây) có thể được đặt giống như đầu dò oxy mô não.
Nếu nguyên nhân do phù ngộ độc tế bào, như trong chấn thương đầu và đột quỵ, dùng các thuốc lợi tiểu thẩm thấu và saline ưu trương như là bước thích hợp đầu tiên.
Tăng áp lực nội sọ có thể gây thiếu máu não; dẫn đến dãn mạch có thể đưa đến vòng lẩn quẩn thiếu máu nặng hơn. Ngược lại, thêm các thuốc co mạch để làm tăng huyết áp trung bình thực tế có thể làm giảm áp lực nội sọ do tăng tưới máu não; vì vậy tăng huyết áp nên được điều trị cẩn thận, trong bất kỳ trường hợp nào.
Nên hạn chế nước tự do.
Nên điều trị sốt tích cực.
Tăng thông khí chỉ sử dụng tốt nhất trong giai đoạn ngắn đến khi điều trị chính được bắt đầu.
Theo dõi áp lực nội sọ là công cụ quan trọng để hướng dẫn quyết định lựa chọn điều trị nội khoa hay phẫu thuật trên bệnh nhân phù não (hình).
Sau khi bệnh nhân ổn định và khới phát các điều trị trên, CT scan (hoặc MRI nếu có thể được) đượ thực hiện để mô tả nguyên nhân gây tăng ICP. Phẫu thuật cấp cứu thỉnh thoảng cần thiết để gaiir áp cho các thành phần trong sọ trong trường hợp đột quỵ tiểu não với phù não, u có thể phẫu thuật và xuất huyết khoang dưới nhện hoặc ngoài màng cứng.
Bài viết cùng chuyên mục
Bệnh ống thận: nguyên lý nội khoa
Thuốc là một nguyên nhân gây nên thể này của suy thận, thường được xác định bằng sự tăng từ từ creatinin huyết thanh ít nhất vài ngày sau điều trị.
Suy giáp: nguyên lý chẩn đoán điều trị
Ở những vùng đủ iốt, bệnh tự miễn và nguyên nhân do thầy thuốc là những nguyên nhân phổ biến nhất của suy giáp.
Đa hồng cầu: nguyên lý nội khoa
Đa hồng cầu nguyên phát phân biệt với đa hồng cầu thứ phát qua lách to, tăng bạch cầu, tăng tiểu cầu, và tăng nồng độ vitamin B12, và giảm nồng độ erythropoietin.
Bệnh tủy sống: nguyên lý chẩn đoán điều trị
Những chỉ điểm tương đối mức độ của sang thương gồm vị trí của mức cảm giác, nhóm tăng cảm đau ở phần trên của các rối loạn cảm giác cuối.
Viêm gan virut cấp
Viêm gan virut cấp tính là một nhiễm trùng toàn thân chủ yếu ảnh hưởng đến gan. Biểu hiện lâm sàng là mệt mỏi, buồn nôn, nôn, ỉa chảy, sốt nhẻ, tiếp theo là nước tiểu đậm màu, vàng da, gan to mềm.
Rối loạn thông khí tăng giảm: nguyên lý nội khoa
Thông khí áp lực dương không xâm nhập trong khi ngủ, mang lại sự hỗ trợ về thông khí, và điều trị ngưng thở khi ngủ, do các bệnh thần kinh cơ.
Ung thư nội mạc tử cung: nguyên lý nội khoa
Ở phụ nữ có phân độ mô học không rõ, xâm lấn cơ tử cung sâu, hoặc liên quan kéo dài xuống đoạn thấp hay cổ tử cung, xạ trị trong hốc hoặc xạ trị kẽ được chỉ định.
Các rối loạn tương bào
M component có thể thấy ở các bệnh nhân u lympho khác, ung thư không phải lympho và các tình trạng không phải lympho như xơ gan, sarcoidosis.
Viêm xoang mãn tính: nguyên lý nội khoa
Viêm xoang do nấm dị ứng, thấy ở những trường hợp có nhiều polyp mũi và hen, biểu hiện là viêm và dày đa xoang, rất nhiều bạch cầu ái toan trong dịch nhầy.
Phương tiện hình ảnh học thần kinh
Xuất hiện nhiều kĩ thuật can thiệp hình ảnh học thần kinh bao gồm tắc mạch, coiling, và đặt stent mạch máu cũng như can thiệp cột sống như chụp đĩa gian đốt sống.
Các rối loạn liên quan đến bệnh dạ dày
Bệnh nhân có thể không có triệu chứng gì hoặc có khó chịu vùng thượng vị, buồn nôn, nôn ra máu hoặc đi ngoài phân đen. Xác định chuẩn đoán bằng nội soi.
Bệnh Alzheimer: nguyên lý chẩn đoán điều trị
Bệnh Alzheimer không thể chữa, và thuốc không có hiệu quả cao, chủ yếu là sử dụng thận trọng thuốc ức chế cholinesterase, quản lý triệu chứng của vấn đề hành vi.
Đau và sưng các khớp: nguyên lý nội khoa
Sưng đau các khớp có thể là những biểu hiện của những rối loạn tác động một cách nguyên phát lên hệ cơ xương khớp hoặc có thể phản ánh bệnh toàn thân.
Một số bệnh làm giảm lưu lượng động mạch ngoại vi
Heparin truyền tĩnh mạch được sử dụng nhằm ngăn ngừa lan tràn huyết khối. Trong trường hợp nhồi máu nặng, cấp tính, lấy huyết khối nội mạch.
Loét dạ dày tá tràng (PUD): nguyên lý nội khoa
Hàng rào niêm mạch tá tràng bị xâm nhập bởi các tác động động hại của H, pylori ở vùng chuyển tiếp dạ dày, nguyên nhân do tăng tiết acid dịch vị hoặc hội chứng dạ dày rỗng nhanh chóng.
Hạ kali máu: nguyên lý nội khoa
Nguyên nhân của hạ Kali máu thì thường rõ ràng từ tiền sử, thăm khám, và hoặc xét nghiệm cận lâm sàng. Tuy nhiên, hạ Kali máu dai dẵng thì cần chi tiết hơn, đánh giá một cách hệ thống.
Hình ảnh học gan mật: nguyên lý nội khoa
MRI nhạy nhất trong việc phát hiện các khối u và nang gan; cho phép phân biệt dễ dàng các u mạch máu với u gan; công cụ không xâm lấn chính xác nhất để đánh giá tĩnh mạch gan.
Eczema và viêm da
Một trong ba bệnh liên quan của viêm da cơ địa là viêm mũi dị ứng, hen và bệnh chàm. Bệnh thường bị theo đợt, mạn tính, ngứa rất nhiều, viêm da chàm hóa với các đám hồng ban có vảy, mụn nước,vảy tiết, và nứt nẻ.
Bệnh cơ tim và viêm cơ tim, nguyên lý nội khoa
Cơ tim gia tăng độ cứng làm giảm khả năng giãn của tâm thất, áp suất tâm trương tâm thất gia tăng. Các nguyên nhân bao gồm các bệnh lý thâm nhiễm
Bọ cạp chích đốt: nguyên lý nội khoa
Độ nặng của triệu chứng dựa trên loài bọ cạp chuyên biệt. Đối với bọ cạp Bark ở Mỹ, các triều chứng tiến triển đến rất nặng trong khoảng 5 giờ và điển hình giảm dần.
Viêm túi mật cấp: nguyên lý nội khoa
Phẫu thuật cắt có túi mật cấp trong phần lớn bệnh nhân nghi ngờ hoặc xác định có biến chứng. Trì hoãn phẫu thuật trong trường hợp phẫu thuật có nguy cơ cao hoặc chuẩn đoán nghi ngờ.
Ung thư thực quản: nguyên lý nội khoa
Trong nuốt khó chụp barit cản quang kép được sử dụng hữu ích như xét nghiệm đầu tiên, nội soi dạ dày thực quản ngược dòng là xét nghiệm nhạy và đặc hiệu nhất.
Nhiễm toan và nhiễm kiềm hô hấp: nguyên lý nội khoa
Mục tiêu là cải thiện tình trạng thông khí bằng cách thông thoáng phổi và giảm tình trạng co thắt phế quản. Đặt nội khí quản hoặc thở chế độ NPPV được chỉ định trong trường hợp cấp nặng.
Hội chứng Sjogren: nguyên lý chẩn đoán và điều trị
Một rối loạn miễn dịch đặc trưng bởi sự phá hủy tiến triển tế bào lympho của các tuyến ngoại tiết thường dẫn đến triệu chứng khô mắt và miệng.
Tiếp cận cấp cứu bệnh lý nhiễm trùng
Mặc dù các biểu hiện lâm sàng thường không đặc hiệu, các nhà lâm sàng nên loại trừ yếu tố kèm theo khi hỏi bệnh trực tiếp để giúp xác định các yếu tố nguy cơ đối với những nhiễm trùng chuyên biệt.
