- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Ung thư phổi: nguyên lý nội khoa
Ung thư phổi: nguyên lý nội khoa
Khối u trung tâm nội phế quản gây ho, ho ra máu, khò khè, khó thở, viêm phổ. Tổn thương ngoại biên gây đau, ho, khó thở, triệu chứng của áp xe phổi bắt nguồn từ khối chiếm chỗ.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Ung thư phổi được chẩn đoán vào khoảng 116,470 đàn ông và 109,690 phụ nữ ở Mỹ năm 2012, và 86% bệnh nhân chết trong vòng 5 năm. Ung thư phổi, nguyên nhân hàng đầu chết vì ung thư, chiếm khoảng 28% cái chết vì ung thư ở đàn ông và 26% ở phụ nữ. Đỉnh tỷ lệ mới mắc vào giữa 55 tới 65 tuổi. Tỷ lệ mới mắc giảm ở đàn oogn và tăng ở phụ nữ.
Phân loại mô học
Bốn dạng chính chiếm 88% ung thư phổi nguyên phát: dạng biểu bì (tế bào vảy), 29%; dạng tuyến (bao gồm phế quản-phế nang),35%; tế bào lớn, 9%; và tế bào nhỏ (hay tế bào yến mạch),18%. Mô học (loại tế bào nhỏ cùng tế bào không nhỏ) là quyết định chính trong việc tiếp cận điều trị. Tế bào nhỏ thường biểu hiện lan rộng, trong khi không tế bào nhỏ thường khu trú.
Dạng biểu bì và tế bào nhỏ biểu hiển điển hình là những khối trung tâm, trong khi dạng tuyến và tế bào lớn biểu hiện nốt hay khối ngoại biên. Dạng tuyến và tế bào lớn chiếm 20-30% bệnh nhân.
Nguyên nhân
Nguyên nhân chính của ung thư phổi là việc hút thuốc lá. Tế bào ung thư phổi có ≥10 tổn thương gene mắc phải, chủ yếu đột biến ở gene ung thư ras; khuếch đại, tái sắp xếp, hay hay hoạt động phiên mã của họ gene ung thư myc; biểu hiện quá mức của bcl-2, Her2/neu, và telomerase; và mất đoạn NST 1p, 1q, 3p12-13, 3p14 (vùng gene FHIT), 3p21, 3p24-25, 3q, 5q, 9p (p16 và p15 chất ức chế kinase phụ thuộc cyclin), 11p13, 11p15, 13q14 (rb gene), 16q, và 17p13 (p53 gene). Mất 3p và 9p là sự kiện sớm nhất, được phát hiện trong tăng sản biểu mô phế quản; bất thường p53 và đột biến điểm ras thường chỉ tìm thấy trong những ung thư xâm lấn. Nhóm nhỏ hay đầy ý nghĩa những bệnh nhân ưng thư dạng tuyến có đột biến hoạt hoá ở gene thụ thẻ EGF, hay kích hoạt các sự kiên liên quan đến gen alk hay ros.
Biểu hiện lâm sàng
Chỉ 5-15% được phát hiện khi không có triệu chứng. Khối u trung tâm nội phế quản gây ho, ho ra máu, khò khè, khó thở, viêm phổ. Tổn thương ngoại biên gây đau, ho, khó thở, triệu chứng của áp xe phổi bắt nguồn từ khối chiếm chỗ. Di căn lan rộng của ung thư phổi nguyên phát có thể gây tắc khí quản, nuốt khó, khàn giọng, hội chứng Horner. Những vấn đề khác của di căn bao gồm hội chứng tĩnh mạch chủ trên, tràn dịch màng phổi, suy hô hấp. Di căn ngoài lồng ngực ảnh hưởng đến 50% bệnh nhân dạng biểu mô, 80% dạng tuyến và tế bào lớn, và >95% tế bào nhỏ. Những vấn đề lâm sàng do di căn não, gãy xương bệnh lý, xâm lấn gan, và chèn ép cột sống. Hội chứng cận ung có thể được biểu hiện những dấu chứng của ung thư phổi hay triệu chứng đầu tiên của tái phát. Triệu chứng hệ thống xuất hiện trong 30% và bao gồm sụt cân, không ngon miệng, sốt. Hội chứng nội tiế xuất hiện trong 12% và bao gồm tăng calci máu (dạng biểu bì), hội chứng tiết hormone lợi niệu không thích hợp (tế bào nhỏ), nữ hoá tuyến vú (tế bào lớn). Hội chứng mô liên kết cơ xương bao gồm ngón tay vùi trống trong 30% (chủ yếu là không tế bào nhỏ) và bệnh phình trướng xương khớp trong 1-10% (chủ yếu là dạng tuyến), với ngón tay vùi trống, đau, và sưng.
Giai đoạn
Hai phần để phân loại là (1) xác định vị trí (phân loại giải phẫu) và (2) đánh giá khả năng bệnh nhân chịu đựng điều trị kháng u (phân loại sinh lý). Khối u không tế bào nhỏ được phân loại theo TNM/Hệ thống phân loại quốc tế. T (khối u), N (hạch), và M (có di căn không?) để xác định những nhóm giai đoạn khác nhau. Khối u tế bào nhỏ được phân loại theo hệ thống hai giai đoạn: giai đoạn bệnh giới hạn - giới hạn một bên ngực và hạch lympho vùng; bệnh mở rộng - vượt giới hạn này. Thủ thuật phân loại chung bao gồm kháng cẩn thận tai, mũi và họng; X quang ngực.
Bảng. KHỐI U, HẠCH, DI CĂN HỆ THỐNG PHÂN LOẠI QUỐC TẾ CHO UNG THƯ PHỔI
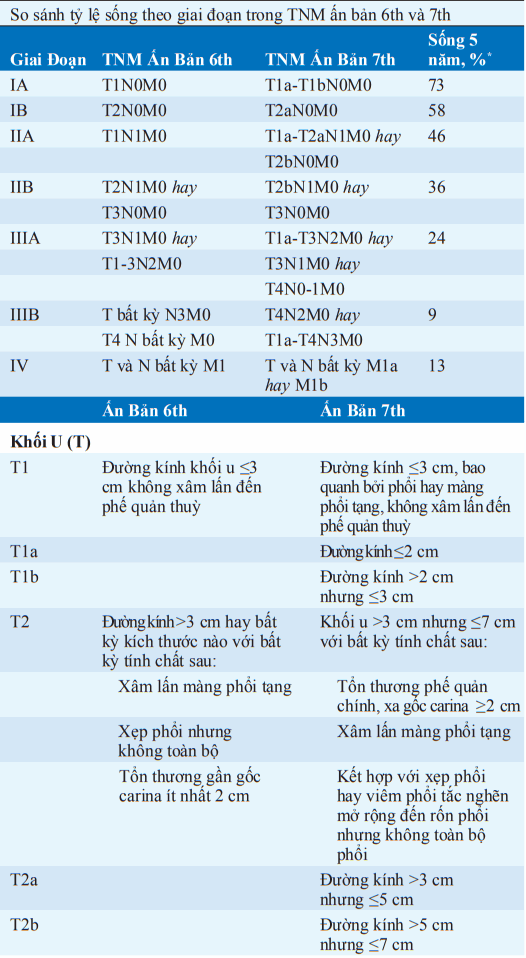
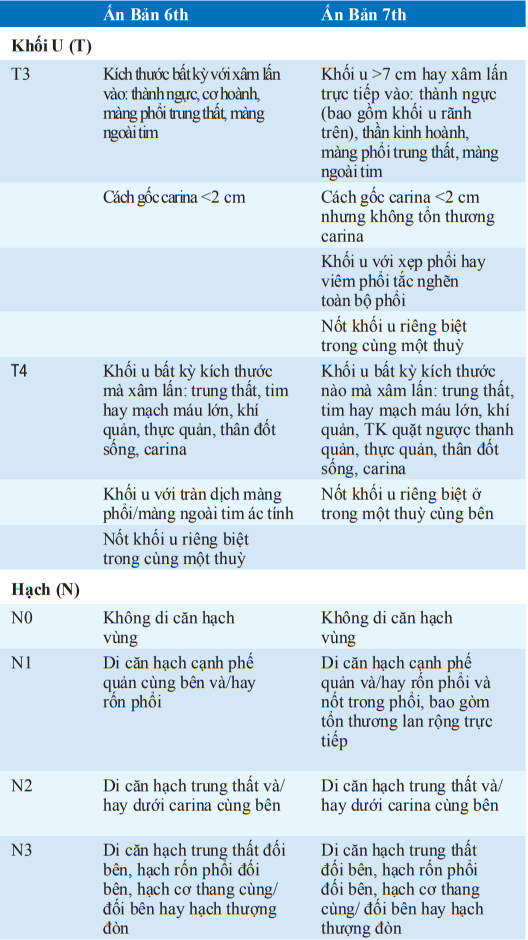
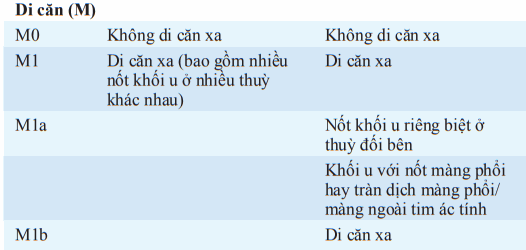
*Survival according to the seventh edition.
CT ngực bụng; và chụp cắt lớp positron. CT scan có thể gợi ý tổn thương hạch lympho trung thất và mở rộng màng phổi trong ung thư phổi không tế bào nhỏ, nhưng đánh giá xác định của di căn trung thất lan rộng yêu cầu xét nghiệm mô học. Quét hạt nhân phóng xạ thường quy không thực hiện ở bệnh nhân không triệu chứng. Nếu tổn thương khối trên CXR và không chống chỉ định rõ ràng cho điều trị phẫu thuật được ghi nhận, trung thất nên được kiểm tra. Những chống chỉ định chính cho điều trị phẫu thuật bao gồm di căn ngoài trung thất, hội chứng tĩnh mạch chủ trên, liệt dây thanh âm và thần kinh hoành, tràn dịch màng phổi ác tính, di căn phổi đối diện, và chẩn đoán mô học là ung thư tế bào nhỏ.
Điều trị ung thư phổi
1. Phẫu thuật cho bệnh nhân bệnh khu trú hay ung thư tế bào không nhỏ; tuy nhiên, đa số suy nghĩ ban đầu để điều trị cắt bỏ là cuối cùng chống lại bệnh di căn. Hoá trị hỗ trợ [cisplatin, 4 chu kỳ với 10mg/m2 cộng với thuốc hoạt hoá thứ hai (etoposide, vinblastine, vinorelbine, vindesine, taxane)] ở bệnh nhân cắt bỏ hoàn toàn trong giai đoạn IIA và IIB có thể kéo dài thời gian sống.
2. Nốt phổi đơn độc: yếu tố gợi ý cắt bỏ gồm hút thuốc, tuổi ≥35, tỏn thương tương đối lớn (>2 cm), không calci hoá, triệu chứng ngực, và sự phát triển của tổn thương trên X quang.
3. Với ung thư phổi không tế bào nhỏ giai đoạn II không cắt bỏ, kết hợp xạ trị ngực và hoá trị với cisplatin làm giảm tỷ lệ tử vong khoảng 25% vào năm đầu.
4. Với ung thư tế bào không nhỏ không cắt, di căn, hay từ chối phẫu thuât: xem xét xạ trị; phối hợp với hoá trị cisplatin/taxane có thể giảm tỷ lệ tử vong khoảng 13% trong 2 năm và cải thiện chất lượng sống. Pemetrexed có tác dụng ở bệnh nhân bệnh tiến triển.
5. Ung thư tế bào nhỏ: kết hợp hoá trị là phương thức điều trị căn bản; đáp ứng sau 6-12 tháng dự đoán thời gian sống còn trung bình và lâu dài.
6. Xạ trị kết hợp với hoá trị trong ung thư phổi tế bào nhỏ giai đoạn giới hạn có thể tỷ lệ sống 5 năm từ 11% lên 20%.
7. Chiếu xạ sọ não dự phòng cải thiện thời gian sống của ung thư phổi tế bào nhỏ giai đoạn giới hạn thêm 5%.
8. Chiếu laser khối u thông qua nội soi phế quan thực hiện trong tắc nghẽn phế quản.
9. Xạ trị với di căn não, chèn ép cột sống, khối có triệu chứng, và tổn thương xương.
10. Khuyến khích ngừng hút thuốc.
11. Bệnh nhân carcinom dạng tuyến (3% trong tất cả bệnh nhân ung thư phổi): 7% có đột biến hoạt hoá ở thụ thể yếu tố tăng trưởng biểu bì (EGF). Nhưng bệnh nhân này thường đáp ứng với gefitinib hay erlotinib, chất ức chế thụ thể EGF. Khoảng 5% bệnh nhân có hoạt hoá tái sắp xếp gene alk và có thể đáp ứng với crizotinib.
Bảng. TÓM TẮT ĐIỀU TRỊ CHO BỆNH NHÂN UNG THƯ PHỔI
Ung thư phổi tế bào không nhỏ
Giai đoạn IA, IB, IIA, IIB, và đôi khi IIIA:
- Phẫu thuật cắt bỏ với giai đoạn IA, IB, IIA, và IIB
- Phẫu thuật cắt bỏ với nạo hạch trung thất hoàn toàn và xem xét CRx bổ trợ cho giai đoạn IIIA với “tổn thương N2 tối thiểu” (phát hiện lúc mở ngực hay mở trung thất)
- Xem xét RT hậu phẫu cho bệnh nhân N2
- Giai đoạn IB: thảo luận nguy cơ/lợi ích của CRx bổ trợ; không thực hiện thường quy
- Giai đoạn II: CRx bổ trợ
RT tiềm năng cứu chữa cho bệnh nhân “không thể mổ”
Giai đoạn IIIA với các loại lựa chọn của khối u:
- Khối u xâm lấn thành ngực (T3): cắt bỏ khối u cùng với tổn thương thành ngực và xem xét RT hậu phẫu
0 Khối u rãnh trên (Pancoast’s): RT hậu phẫu (30–45 Gy) và CRx kèm theo cắt bỏ phổi tổn thương và thành ngực với RT hậu phẫu.
- Tổn thương đường dẫn khí gần (<2 cm từ gốc carina) không hạch trung thất: cắt nối khí quản hay phế quản nếu có thể bảo toàn phổi lành hay cắt toàn bộ phổi.
Giai đoạn IIIA “tiến triển, lâm sàng rõ ràng N2” (phát hiện trước phẫu thuật) và giai đoạn IIIB mà có thể dung nạp RT:
- Tiềm năng cứu chữa đồng thời RT + CRx nếu tình trạng sức khoẻ hợp lý; ngược lại tuần tự CRx tiếp theo RT hay RT đơn lẻ.
Giai đoạn IIIB với xâm lấn carina (T4) nhưng không tổn thương N2:
- Cân nhắc cắt toàn bộ phổi với cắt nối khí quản trực tiếp thông nối với phế quản chính đối bên.
Giai đoạn IV và giai đoạn IIIB tiến triển nhiều hơn:
- RT vị trị có triệu chứng
CRx với bệnh nhân ngoại trú; xem xét CRx và bevacizumab
- Dẫn lưu ngực với tràn dịch màng phổi ác tính lớn
Xem xét cắt khối u nguyên phát và di căn não hay tuyến thượng thận đơn độc.
Ung thư phổi tế bào nhỏ
Giai đoạn giới hạn (tình trạng hoạt động tốt): kết hợp CRx + đồng thời RT ngực.
Giai đoạn mở rộng ( tình trạng hoạt động tốt): kết hợp CRx
Phản ứng khối u hoàn toàn (tất cả giai đoạn): RT dự phòng sọ não
Tình trạng hoạt động kém (tất cả giai đoạn):
Ung Thư Phổi Tế Bào Nhỏ
Liều thay đổi kết hợp với CRx
Xạ trị giảm nhẹ
Phế quản phế nang hay carcinom tuyến với đột biến thụ thể EGF hay tái sắp xếp ALK
Gefitinib hay erlotinib, chất ức chế hoạt động kinase của thụ thể EGF
Crizotinib, chất ức chế alk
Tất cả các bệnh nhân
RT di căn não, chèn ép cột sống, tổn thương huỷ xương, triệu chứng tổn thương khu trú (liệt thần kinh, tắc nghẽn đường dẫn khí, ho ra máu, tắc nghẽn tĩnh mạch lớn trong lòng ngực, trong ung thư phổi không tế bào nhỏ và ung thư tế bào nhỏ không đáp ứng với CRx)
Chẩn đoán thích hợp và điều trị các vấn đề y tế khác và chăm sóc hỗ trợ trong suốt CRx
Khuyến khích ngưng hút thuốc
Tham gia các thử nghiệm lâm sàng, nếu đủ điều kiện
Viết tắt: CRx, hoá trị; EGF, yếu tố tăng trưởng biểu mô; RT, xạ trị.

Hình. Tiếp cận nốt phổi đơn độc.
Tiên lượng
Vào lúc chẩn đoán, chỉ 20% bệnh nhân có bệnh khu trú. Tỷ lệ sống trên 5 năm là 30% với đàn ông và 50% với phụ nữ có bệnh khu trú và 5% với bệnh nhân bệnh tiến triển.
Tầm soát
Nghiên cứu về tầm soát ung thư phổi ở người nguy cơ cao (tuổi từ 55 tới 74 có tiền căn hút 30+ gói-năm) với CT scan xoắn ốc liều thấp làm giảm tỷ lệ tử vong ung thư phổi xuống 20% nhưng có hiệu ứng nhỏ trên tử vong chung.
Bài viết cùng chuyên mục
Đái tháo nhạt: nguyên lý chẩn đoán điều trị
Đái tháo nhạt do thận là do kháng hormon AVP ở thận, nó có thể là do di truyền hoặc mắc phải do tiếp xúc với thuốc.
Xuất huyết tiêu hoá: nguyên lý nội khoa
Hematocrit có thể không phản ánh đúng mức lượng máu mất vì sự cân bằng với dịch ngoại bào bị trì hoãn. Bạch cầu và tiểu cầu tăng nhẹ. Ure máu tăng thường gặp trong xuất huyết tiêu hoá trên.
Say độ cao: nguyên lý nội khoa
Bệnh não có đặc điểm nổi bật là thất điều và thay đổi ý thức kèm tổn thương não lan tỏa nhưng nói chung không có dấu hiệu thần kinh khu trú.
Hạ canxi máu: nguyên lý chẩn đoán điều trị
Giảm calci máu thoáng qua thường xảy ra ở những bệnh nhân nặng bị bỏng, nhiễm trùng huyết và suy thận cấp, sau truyền máu do có muối citrate chống đông máu.
Viêm bàng quang kẽ: nguyên lý nội khoa
Không giống như đau vùng chậu phát sinh từ các nguồn khác, đau do viêm bàng quang kẽ càng trầm trọng hơn khi đổ đầy bàng quang, và giảm khi bàng quang rỗng.
Áp xe và u máu ngoài màng tủy
Chọc dò tuỷ sống được chỉ định nếu bệnh lý não hoặc các dấu hiệu lâm sàng khác tăng nghi ngờ viêm màng não, chiếm nhỏ hơn 25 phần trăm trường hợp.
Sốc phản vệ: nguyên lý nội khoa
Thời gian khởi phát rất đa dạng, nhưng các triệu chứng thường xảy ra trong khoảng vài giấy đến vài phút sau phơi nhiễm với kháng nguyên dị ứng.
Rối loạn thất điều: nguyên lý chẩn đoán điều trị
Tăng nồng độ kháng thể kháng acid glutamic decarboxylase trong huyết thanh có liên hệ với hội chứng thất điều tiến triển mà ảnh hưởng đến lời nói và dáng điệu.
Bệnh lắng đọng canxi apatit và canxi oxalat
Apatit là yếu tố quan trọng trong chứng khớp vai Milwaukee, một bệnh khớp phá hủy của người già xảy ra ở khớp vai và khớp gối.
Sỏi mật: nguyên lý nội khoa
Phần lớn sỏi mật phát triển thầm lặng nghĩa là bệnh nhân không có biểu hiện triệu chứng gì. Triệu chứng xuất hiện khi sỏi gây viêm hoặc tắc ống túi mật hoặc ống mật chủ.
Chọc dò tủy sống: nguyên lý nội khoa
Với bất kì tư thế nào, người bệnh đều phải gập người càng nhiều thì càng tốt. Ở tư thế nằm nghiêng, bệnh nhân gập người sao cho đầu gối chạm vào bụng như tư thế của thai nhi.
Thoái hóa khớp: nguyên lý chẩn đoán điều trị
Tỉ lệ hiện hành của thoái hóa khớp tương quan rõ rệt với tuổi, và bệnh phổ biến ở nữ giới hơn là nam giới.
Bệnh hạch bạch huyết: nguyên lý nội khoa
Khi một tế bào T tiếp xúc với một kháng nguyên mà nó nhận ra, nó sẽ tăng sinh và đến mạch bạch huyết đi. Mạch bạch huyết đi chứa đầy các kháng nguyên và tế bào T đặc hiệu.
Ung thư da biểu mô tế bào đáy: nguyên lý nội khoa
Loại bỏ tại chỗ bằng electrodesiccation và nạo, cắt bỏ, phẫu thuật lạnh hoặc xạ trị; hiếm khi di căn nhưng có thể lan rộng tại chỗ. Ung thư da biểu mô tế bào đáy gây tử vong là điều rất bất thường.
Phòng các biến chứng của xơ vữa động mạch
Các hướng dẫn Chương trình giáo dục về cholesterol quốc gia dựa trên nồng độ LDL huyết tương và các yếu tố nguy cơ khác.
Biến chứng sốt và giảm bạch cầu đa nhân trung tính khi điều trị ung thư
Nên lấy hai mẫu máu từ hai vị trí khác nhau và chụp X quang ngực, và các cận lâm sàng thêm nê được chỉ định tùy theo các dấu hiệu lâm sàng từ bệnh sử và thăm khám.
Bệnh lý lympho ác tính: nguyên lý nội khoa
Phần lớn ung thư bạch huyết chưa rõ nguyên nhân. Các tế bào ác tính đơn dòng và thường chứa nhiều bất thường về di truyền. Một số biến đổi di truyền đặc trưng cho các thực thể mô học đặc biệt.
Globulin miễn dịch đơn dòng và bệnh thận
Chẩn đoán bệnh thận do trụ dựa vào phát hiện thấy chuỗi nhẹ trong huyết thanh và/hoặc nước tiểu, thường bằng điện di protein và immunofixation.
Bệnh tim bẩm sinh ở người lớn: nguyên lý nội khoa
Phương pháp điều trị bị giới hạn và bao gồm dãn động mạch phổi và xem xét ghép đơn lá phổi kèm sửa chữa khiếm khuyết ở tim, hoặc cấy ghép tim phổi.
Nhiễm khuẩn tai ngoài: nguyên lý nội khoa
Điều trị đòi hỏi phải dùng kháng sinh hoạt động toàn thân chống lại các tác nhân gây bệnh phổ biến nhất, Pseudomonas aeruginosa và S. aureus, và thường bao gồm một penicilin.
Bệnh mạch thận: nguyên lý nội khoa
Thiếu máu cục bộ thận do bất kỳ nguyên nhân nào có thể gây nên tăng huyết áp qua trung gian renin. Ngoài tắc cấp động mạch thận do thuyên tắc và vữa xơ mạch thận.
Chấn thương đầu: nguyên lý nội khoa
Thay đổi tri giác kéo dài có thể do máu tụ trong nhu mô não, dưới màng nhện hay ngoài màng cứng tổn thương sợi trục lan tỏa trong chất trắng.
Thiếu máu do tăng phá hủy hồng cầu và chảy máu cấp
Tương tự, các nguyên nhân mắc phải có mối liên hệ với các yếu tố ngoài hồng cầu vì hầu hết các yếu tố này là ngoại sinh. Trường hợp ngoại lệ là hồng cầu tan máu ure máu có tính gia đình.
Suy giáp: nguyên lý chẩn đoán điều trị
Ở những vùng đủ iốt, bệnh tự miễn và nguyên nhân do thầy thuốc là những nguyên nhân phổ biến nhất của suy giáp.
Giãn phế quản: nguyên lý nội khoa
Chẩn đoán giãn phế quản phụ thuộc vào biểu hiện lâm sàng, khi có các đấu hiệu Xquang phù hợp, ví dụ như hình ảnh đường ray, dấu hiệu vòng nhẫn.
