- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Đái tháo đường: nguyên lý chẩn đoán điều trị
Đái tháo đường: nguyên lý chẩn đoán điều trị
Các thể đặc biệt khác bao gồm đái tháo đường do khiếm khuyết di truyềnvà rối loạn đơn gen hiếm gặp khác, bệnh về tuyến tụy ngoại tiết.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nguyên nhân và tỷ lệ mắc
Đái tháo đường (DM) bao gồm một nhóm các rối loạn chuyển hóa mà có biểu hiện chung của tăng đường huyết. Đái tháo đường hiện nay được phân loại dựa trên cơ chế bệnh sinh làm tăng đường huyết. đái tháo đường type 1 được đặc trưng bởi tình trạng thiếu insulin và xu hướng sẽ chuyển hóa theo ketosis, trong khi đái tháo đường type 2 là nhóm các rối loạn không đồng nhất đặc trưng bởi mức độ kháng insulin, giảm tiết insulin, và sản xuất glucose ở gan quá mức. Các thể đặc biệt khác bao gồm đái tháo đường do khiếm khuyết di truyền [đái tháo đường khởi phát ở người trẻ (MODY) và rối loạn đơn gen hiếm gặp khác], bệnh về tuyến tụy ngoại tiết (viêm tụy mãn, xơ nang, bệnh thừa sắt), bệnh nội tiết (bệnh to đầu chi, hội chứng Cushing, u tụy glucagon, u tủy thượng thận , cường giáp), thuốc (acid nicotinic, glucocorticoid, thiazide, thuốc ức chế protease), và mang thai (đái tháo đường thai kỳ). Biểu hiện lâm sàng của các loại đơn gen này và đái tháo đường thứ phát thường giống đái tháo đường type 2; mức độ nghiêm trọng của nó phụ thuộc vào mức độ rối loạn chức năng tế bào beta và kháng insulin. đái tháo đường type 1 thường do phá hủy tự miễn dịch của tế bào beta tuyến tụy; nó còn được gọi là bệnh tiểu đường khởi phát ở tuổi vị thành niên bởi vì tỷ lệ mắc cao ở trẻ em và thanh thiếu niên. Tỷ lệ mắc đái tháo đường đang tăng lên nhanh chóng; riêng đái tháo đường type 2 đang tăng song song với bệnh béo phì.
Từ năm 1985 đến năm 2010, tỷ lệ mắc bệnh trên toàn thế giới của đái tháo đường đã tăng gần 10 lần, từ 30 triệu đến 285 triệu trường hợp. Tại Hoa Kỳ, tỷ lệ đái tháo đường trong năm 2010 ước tính là 26 triệu, hay 8,4% dân số. Một phần đáng kể người bị đái tháo đường chưa được chẩn đoán.
Đái tháo đường là bệnh nghiêm trọng và có tỉ lệ tử vong đáng kể; nó là nguyên nhân thứ năm tử vong hàng đầu trên toàn thế giới.
Chẩn đoán
Tiêu chuẩn để chẩn đoán đái tháo đường
Đường huyết lúc đói ≥ 7.0 mmol/L (≥ 126 m/dL).
Các triệu chứng của bệnh tiểu đường cộng với xét nghiệm đường huyết ngẫu nhiên ≥11.1 mmol/L (≥ 200 mg/dL).
Đường huyết sau 2h ≥ 11.1 mmol/L (≥200 mg/dL) trong nghiệm pháp dung nạp glucose 75g bằng đường uống.
HbA1c > 6,5%
Các tiêu chuẩn phải được khẳng định bằng xét nghiệm lại vào một ngày khác, trừ khi hiện tại rõ ràng là tăng đường huyết.
Hai loại rối loạn trung gian cũng đã được xác định
Giảm dung nạp glucose lúc đói (IFG) khi đường huyết lúc đói từ 5,6-6,9 mmol/L (100-125 mg/dL).
Rối loạn dung nạp glucose (IGT) khi đường huyết từ 7,8-11,1 mmol/L (140-199 mg/dL) sau 2 giờ uống 75g glucose.
Những trường hợp IFG hoặc IGT không có đái tháo đường nhưng có nguy cơ đáng kể bị đái tháo đường type 2 và bệnh tim mạch trong tương lai. Sàng lọc làm đường huyết lúc đói được khuyến khích mỗi 3 năm cho những người trên 45 tuổi, cũng như cho những người trẻ bị thừa cân (chỉ số khối cơ thể ≥ 25 kg/m2) và có một hoặc nhiều yếu tố nguy cơ khác.
Hội chứng chuyển hóa (còn được gọi là hội chứng kháng insulin hoặc hội chứng X) là thuật ngữ dùng để mô tả sự phối hợp hay gặp của các rối loạn chuyển hóa bao gồm kháng insulin (có hoặc không có bệnh tiểu đường), tăng huyết áp, rối loạn lipid máu, béo phì kiểu nam hoặc nội tạng, và rối loạn chức năng nội mô và có liên quan với bệnh tim mạch tiến triển.
Đặc điểm lâm sàng
Các triệu chứng thường gặp của đái tháo đường bao gồm tiểu nhiều, uống nhiều, sụt cân, mệt mỏi, suy nhược, mờ mắt, thường bị các nhiễm trùng bề mặt, và vết thương lâu lành. đái tháo đường type 2 giai đoạn sớm, các triệu chứng có thể khó phát hiện hơn và bao gồm mệt mỏi, vết thương lâu lành, và dị cảm. Thiếu các triệu chứng là lý do chính chẩn đoán muộn đái tháo đường type 2. Hỏi tiền sử bệnh tỉ mỉ, đầy đủ với sự chú ý đặc biệt về cân nặng, tập thể dục, hút thuốc lá, uống rượu, tiền sử gia đình bị đái tháo đường, và các yếu tố nguy cơ đối với bệnh tim mạch. Với một bệnh nhân bị đái tháo đường, đánh giá sự chăm sóc trong bệnh tiểu đường trước, nồng độ HbA1c, chỉ số đường huyết tự theo dõi, số lần bị hạ đường huyết, và những hiểu biết của bệnh nhân về đái tháo đường. Đặc biệt chú ý trong khám kiểm tra võng mạc, huyết áp tư thế đứng, kiểm tra bàn chân (bao gồm cả cảm giác rung và test sợi đơn), các mạch ngoại vi, và vị trí tiêm insulin. Biến chứng cấp tính của đái tháo đường bao gồm nhiễm toan ceton đái tháo đường (DKA) (đái tháo đường type 1) và tình trạng tăng thẩm thấu do tăng đường huyết (đái tháo đường type 2).
Bảng. TIÊU CHUẨN CHẨN ĐOÁN TIỀN ĐÁI THÁO ĐƯỜNG VÀ ĐÁI THÁO ĐƯỜNG Ở NHỮNG BỆNH NHÂN KHÔNG CÓ TRIỆU CHỨNGa
Các yếu tố nguy cơ
Trong gia đình có người bị đái tháo đường.
Hoạt động thể lực kém.
Chủng tộc/sắc tộc (VD, African American, Latino, Native American, Asian American, Pacific Islander).
Được xác định bị IFG, IGT, hoặc HbA1C từ 5.7–6.4% trước đó.
Tiền sử bị đái tháo đường thai kì (GDM) hoặc sinh con > 4 kg (> 9 lb).
Tăng huyết áp (huyết áp ≥140/90 mmHg).
Chỉ số HDL cholesterol ≤ 0.90 mmol/L (35 mg/dL) và/hoặc chỉ số triglyceride ≥ 2.82 mmol/L (250 mg/dL).
Hội chứng buồng trứng đa nang hoặc bệnh gai đen.
Tiền sử bệnh mạch máu.
aXem xét làm test đối với tất cả người lớn 45 tuổi và <45 tuổi mà BMI ≥ 25 kg/m2 và có một hoặc nhiều yếu tố nguy cơ của bệnh đái tháo đường.
Viết tắt: BMI, chỉ số khối cơ thể ; GDM, đái tháo đường thai kỳ ; HDL, Lipoprotein tỷ trọng cao; IFG, Giảm dung nạp glucose lúc đói ; IGT, Rối loạn dung nạp glucose.
Các biến chứng mãn tính
Mắt: Bệnh võng mạc đái tháo đường tăng sinh hoặc không tăng sinh, phù hoàng điểm, tân mạch mống mắt, tăng nhãn áp, đục thủy tinh thể
Thận: protein niệu, bệnh thận giai đoạn cuối (ESRD), nhiễm toan ống thận type 4.
Thần kinh: bệnh đa dây thần kinh ngoại biên đối xứng, bệnh đa rễ thần kinh, bệnh một dây thần kinh, bệnh thần kinh tự miễn.
Tiêu hóa: liệt dạ dày, tiêu chảy, táo bón.
Tiết niệu-sinh dục: bệnh về bàng quang, rối loạn chức năng cương dương, rối loạn chức năng sinh dục ở nữ, candida âm đạo.
Tim mạch: bệnh động mạch vành, suy tim sung huyết, bệnh mạch máu ngoại vi, đột quỵ.
Chân: biến dạng bàn chân (ngón chân hình búa, ngón chân móng vuốt, bàn chân Charcot), loét, cắt cụt.
Da liễu: Nhiễm trùng (viêm nang lông, nhọt, viêm mô tế bào), hoại tử , lâu lành, loét, hoại thư.
Nha khoa: Bệnh nha chu.
Điều trị
Điều trị tối ưu đái tháo đường đòi hỏi phải kiểm soát đường huyết chặt chẽ. Bệnh nhân tiểu đường nên được chăm sóc toàn diện và theo dõi các biến chứng cụ thể của đái tháo đường và thay đổi các yếu tố nguy cơ của các bệnh liên quan tiểu đường. Bệnh nhân bị đái tháo đường type 1 hoặc type 2 nên được giáo dục về dinh dưỡng, tập thể dục, các chăm sóc trong suốt giai đoạn bệnh, và thuốc hạ đường huyết. Nhìn chung, mục tiêu HbA1c nên < 7,0%, mặc dù tùy theo mỗi người (tuổi tác, khả năng thực hiện phác đồ điều trị phức tạp, và kèm theo bệnh khác) cũng nên được đưa vào báo cáo. Điều trị chuyên sâu làm giảm các biến chứng lâu dài nhưng được kết hợp với kiểm soát hạ đường huyết vì nó thường xuyên xảy ra và nghiêm trọng hơn. Mục tiêu đường huyết trước bữa ăn nên từ 3,9-7,2 mmol/L (70-130 mg/dL) và mức sau ăn nên <10,0 mmol/L (<180 mg/dL) 1- 2 giờ sau bữa ăn.
Nói chung, các bệnh nhân bị đái tháo đường type 1 cần 0,5-1,0U/kg insulin mỗi ngày chia thành nhiều liều. Kết hợp các chế phẩm insulin có thời gian bắt đầu tác dụng và thời gian kéo dài tác dụng khác nên được sử dụng. Phác đồ ưu tiên bao gồm tiêm glargine khi đi ngủ với lispro trước bữa ăn, glulisine, hoặc insulin tác dụng nhanh aspart hoặc truyền insulin liên tục dưới da. Pramlintide, một thước tương tự amylin có thể tiêm, có thể được sử dụng như liệu pháp bổ sung để kiểm soát đường huyết sau ăn.
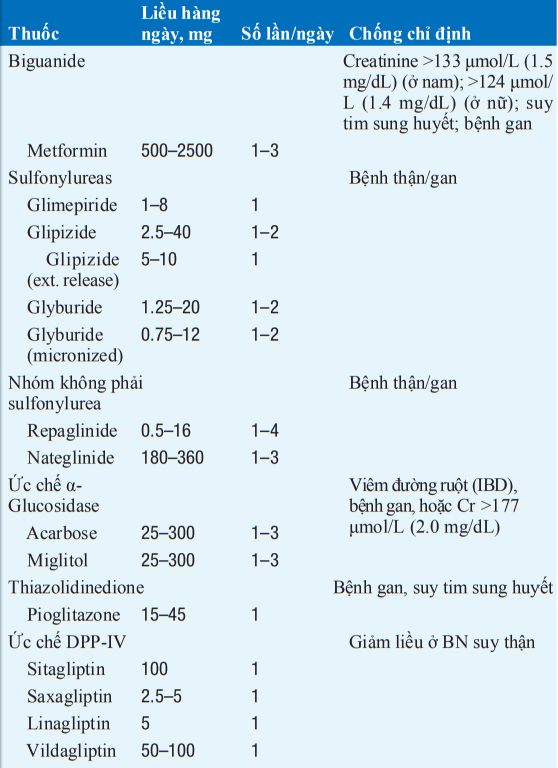
Những bệnh nhân đái tháo đường type 2 có thể được theo dõi bởi chế độ ăn uống và tự tập thể dục hoặc kết hợp với uống thuốc hạ đường huyết, insulin, hoặc kết hợp thuốc uống và insulin. Phân loại các thuốc hạ đường huyết đường uống và liều lượng được liệt kê trong. Ngoài ra, exenatide và liraglutide là thuốc tiêm giống với glucagon-like peptide 1 (GLP-1, một incretin) mà có thể được dùng kết hợp với metformin hoặc sulfonylureas. Phương pháp điều trị ban đầu nên dùng metformin vì hiệu quả của nó (giảm HbA1c 1-2%), và có ít tác dụng phụ, chi phí thấp. Metformin có ưu điểm là làm giảm cân vừa phải, làm giảm nồng độ insulin, cải thiện rối loạn lipid máu, làm giảm nguy cơ ung thư, và không gây hạ đường huyết khi dùng đơn trị liệu, mặc dù có chống chỉ định trong suy thận, suy tim sung huyết, nhiễm toan, bệnh gan, hoặc thiếu oxy máu nặng, và cần ngừng điều trị ở những bệnh nhân nặng hoặc dùng vật liệu cản quang. Metformin có thể được dùng sau khi thêm một thuốc uống thứ hai (kích thích insulin, ức chế DPP-IV, thiazolidinedione, hoặc chất ức chế α-glucosidase). Sự kết hợp của hai loại thuốc uống có thể tăng hiệu quả điều trị, dùng insulin trước khi đi ngủ hoặc một thuốc uống thứ ba nếu không kiểm soát được đường huyết. Khi sản xuất insulin nội sinh giảm, tiêm nhiều liều insulin tác dụng dài và ngắn có thể được yêu cầu, như trong đái tháo đường type 1. Mỗi bệnh nhân phải dùng insulin tác dụng kéo dài >1U/kg mỗi ngày nên được cân nhắc điều trị phối hợp với một thuốc insulin nhạy cảm như metformin hoặc một thiazolidinedione. đái tháo đường type 2 phải dùng insulin cũng có tác dụng kiểm soát đường huyết khi dùng đồng thời pramlintide.
Bảng. CÁC ĐẶC TÍNH CỦA INSULIN
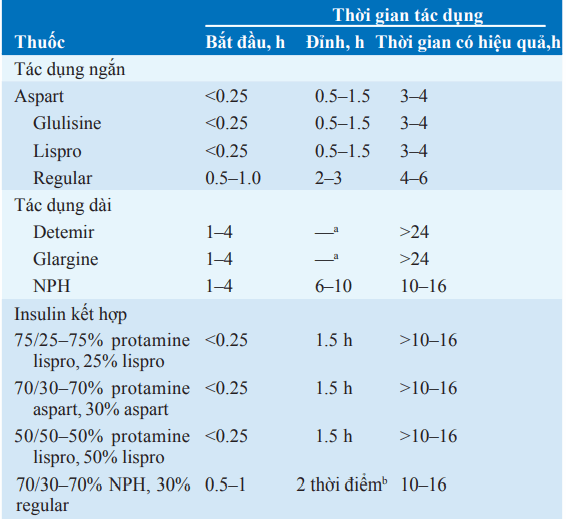
aGlargine and detemir có đỉnh tác dụng thấp nhất.
b2 thời điểm: 2 đỉnh—1 là sau 2–3 h, đỉnh thứ 2 sau đỉnh thứ nhất vài giờ.
Tỷ lệ mắc bệnh và tử vong của các biến chứng liên quan đến đái tháo đường có thể giảm đáng kể bởi quá trình giám sát kịp thời và phù hợp. Xét ngiệm phân tích nước tiểu thông thường có thể được thực hiện như là một test sàng lọc ban đầu để phát hiện bệnh thận do đái tháo đường. Nếu protein niệu (+), nên làm xét nghiệm protein niệu 24h. Nếu protein niệu (-), xét nghiệm microalbumin niệu nên được thực hiện (nếu xuất hiện 30-300 mg / mg creatinin ở hai trong ba lần xét nghiệm trong thời gian từ 3 đến 6 tháng). Ghi ECG lúc nghỉ ngơi nên được thực hiện ở người lớn, và làm các test về tim cho bệnh nhân có nguy cơ cao. Mục tiêu điều trị ngăn ngừa các biến chứng của đái tháo đường bao gồm kiểm soát protein niệu với thuốc ức chế ACE hoặc điều trị thuốc chẹn receptor angiotensin, kiểm soát huyết áp (< 130/80 mmHg nếu không có protein niệu, < 125/75 nếu có protein niệu), và kiểm soát rối loạn lipid máu [LDL < 2,6 mmol/L (< 100mg/dL), HDL > 1,1 mmol/L (> 40 mg/ dL) ở nam và >1,38 mmol/L (50mg/dL) ở nữ, triglycerides < 1,7 mmol/L (< 150mg/dL)]. Ngoài ra, bất kỳ bệnh nhân nào mắc bệnh đái tháo đường > 40 năm nên uống statin, bất kể chỉ số cholesterol LDL, và ở những người mắc bệnh tim mạch, mục tiêu LDL nên < 1,8 mmol/L (70 mg/dL).
Bảng. CÁC THUỐC HẠ GLUCOSE MÁU ĐƯỜNG UỐNG
Kiểm soát bệnh nhân đái tháo đường nội trú
Mục tiêu điều trị bệnh nhân tiểu đường nội trú là kiểm soát đường huyết gần về bình thường, tránh hạ đường huyết, và chuyển sang dùng phác đồ điều trị ngoại trú. Bệnh nhân đái tháo đường type 1 mà phải gây mê và phẫu thuật thường, hoặc bị bệnh nghiêm trọng, nên dùng insulin liên tục, hoặc bằng cách truyền tĩnh mạch insulin hoặc giảm liều tiêm dưới da của insulin tác dụng kéo dài. Chỉ dùng Insulin tác dụng ngắn là không đủ để ngăn chặn khởi phát nhiễm toan ceton do đái tháo đường. Thuốc hạ glucose máu đường uống nên ngừng ở bệnh nhân đái tháo đường type 2 tại thời điểm nhập viện. Hoặc truyền thường xuyên insulin (0,05-0,15U/kg mỗi giờ) hoặc giảm liều (bằng 30- 50%) insulin tác dụng dài và insulin tác dụng ngắn (duy trì liều, hoặc giảm từ 30-50%), với truyền dung dịch dextrose 5%, nên được dùng khi những bệnh nhân đái tháo đường không thể ăn hoặc uống. Nên tiêm dưới da insulin tác dụng ngắn và dài trong bữa ăn cho bệnh nhân đái tháo đường type 2. Mục tiêu đường huyết cho bệnh nhân nhập viện phải là đường huyết trước bữa ăn <7,8 mmol/L (< 140 mg/dL) và < 10mmol/L (< 180 mg/dL) sau bữa ăn. Đối với bệnh nhân nặng, đường huyết từ 7,8-10,0 mmol/L (140-180 mg/dL) được khuyến khích. Những người bị đái tháo đường phải chụp phóng xạ với thuốc phóng xạ nên uống nhiều nước trước và sau khi dùng thuốc,và theo dõi creatinine huyết thanh sau thủ thuật.
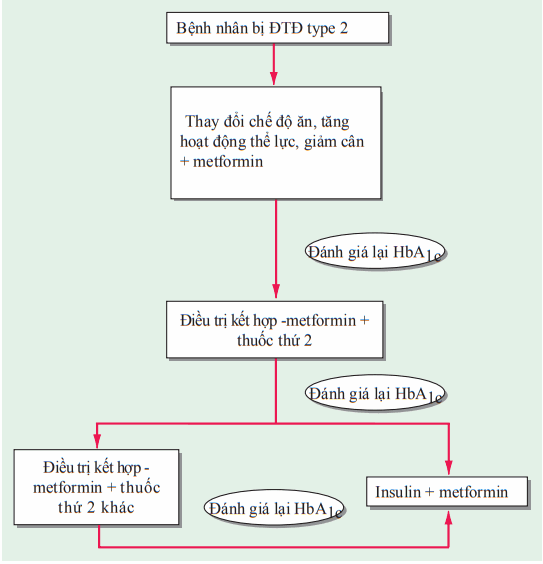
Hình. Kiểm soát đường huyết ở người đái tháo đường type 2. Các thuốc có thể được phối hợp với metformin gồm thuốc tiết insulin, thiazolidinediones, ức chế α-glucosidase, ức chế DPP-IV, và đồng vận thụ thể GLP-1.
Bảng. HƯỚNG DẪN CHĂM SÓC Y TẾ CHO BỆNH NHÂN BỊ ĐÁI THÁO ĐƯỜNG
Tự theo dõi đường huyết tại nhà (tần suất phụ thuộc vào từng bệnh nhân).
Xét nghiệm HbA1c ( 2-4 lần/năm).
Giáo dục bệnh nhân bị đái tháo đường (hàng năm).
Giáo dục thay đổi chế độ ăn và nhận thức (hàng năm).
Kiểm tra mắt (hàng năm).
Kiểm tra bàn chân (1–2 lầ/năm bởi bác sĩ và tự kiểm tra hàng ngày).
Sàng lọc bệnh thận do đái tháo đường (hàng năm).
Đo huyết áp (hàng quý).
Xét nghiệm lipid máu và Creatinin huyết thanh (tính mức lọc cầu thận) (hàng năm).
Tiêm vaccin ngừa cúm/phế cầu.
Cân nhắc điều trị kháng tiểu cầu.
Bài viết cùng chuyên mục
Viêm gan mãn tính: nguyên lý chẩn đoán điều trị
Một số bệnh nhân có xuất hiện các biến chứng xơ gan: cổ trướng, dãn tĩnh mạch chảy máu, bệnh lý não, và lách to.
Chèn ép tủy sống do u tân sinh
Triệu chứng thường gặp nhất là căng đau lưng khu trú, kèm các triệu chứng về tổn thương thần kinh sau đó. MRI cấp cứu được chỉ định khi nghi ngờ chẩn đoán.
Nhiễm toan chuyển hóa: nguyên lý nội khoa
Tiêu chảy là nguyên nhân thường gặp nhất, nhưng những bất thường từ đường tiêu hóa khác cũng tham gia với mất dịch chứa nhiều carbonhydrat có thể dẫn tới mất nhiều chất kiềm.
Viêm xoang cấp tính: nguyên lý nội khoa
Rất khó để phân biệt viêm xoang do virus hay vi khuẩn trên lâm sàng, mặc dù nguyên nhân do virus thường gặp nhiều hơn so với vi khuẩn.
Sụt cân: nguyên lý nội khoa
Hỏi bệnh sử có các triệu chứng đường tiêu hoá, gồm khó ăn, loạn vị giác, khó nuốt, chán ăn, buồn nôn, và thay đổi thói quen đi cầu. Hỏi lại tiền sử đi du lịch, hút thuốc lá, uống rượu.
Sốt: nguyên lý nội khoa
Điểm định nhiệt vùng dưới đồi tăng, gây co mạch ngoại biên, Bệnh nhân cảm thấy lạnh do máu chuyển về cơ quan nội tạng. Cơ chế của sinh nhiệt giúp tăng nhiệt độ cơ thể.
Tràn dịch màng ngoài tim ép tim ở bệnh nhân ung thư
Thường gặp nhất trên những bệnh nhân ung thư phổi hoặc vú, bệnh bạch cầu hay u lympho, chèn ép màng ngoài tim cũng có thể phát triển như là biến chứng muộn của xạ trị trung thất.
Nhện cắn: nguyên lý nội khoa
Vì hiệu quả còn nghi ngờ và yếu tố nguy cơ sốc phản vệ và bệnh huyết thanh, kháng nọc độc chỉ nên dành cho trường hợp nặng với ngưng hô hấp, tăng huyết áp khó trị, co giật hoặc thai kỳ.
Đau lưng dưới: nguyên lý nội khoa
Đau tại chỗ gây nên bởi sự căng dãn các cấu trúc nhận cảm đau do đè nén hoặc kích thích đầu mút thần kinh; đau khu trú ở gần khu vực lưng bị tổn thương
Viêm cầu thận tiến triển nhanh: nguyên lý nội khoa
Điều trị chuẩn ban đầu cho viêm cầu thận tiến triển nhanh liên quan đến kháng thể kháng bạch cầu đa nhân gồm Methylprednisolon và Cyclophosphamid.
Sỏi mật: nguyên lý nội khoa
Phần lớn sỏi mật phát triển thầm lặng nghĩa là bệnh nhân không có biểu hiện triệu chứng gì. Triệu chứng xuất hiện khi sỏi gây viêm hoặc tắc ống túi mật hoặc ống mật chủ.
Ngộ độc và quá liều thuốc
Carbon monoxid là nguyên nhân hàng đầu gây chết do ngộ độc. Ngộ độc Acetaminophen là thuốc phổ biến nhất gây tử vong. Tử vong do các thuốc khác thường do thuốc giảm đau.
Tăng kali máu: nguyên lý nội khoa
Trong phần lớn các trường hợp, tăng Kali máu là do giảm bài tiết K+ ở thận. Tuy nhiên, tăng K+ nhập vào qua ăn uống có thể gây ảnh hưởng lớn đến những bệnh nhân dễ nhạy cảm.
Hạ và tăng magie máu: nguyên lý chẩn đoán điều trị
Giảm Mg huyết thường do những rối loạn ở thận hoặc phân phối Mg ở ruột và được phân loại như nguyên phát hoặc thứ phát.
Cổ trướng: nguyên lý nội khoa
Đánh giá thường quy gồm khám toàn diện, protein, albumin, glucose, đếm và phân biệt tế bào, nhuộm Gram và nhuộm kháng acid, nuôi cấy, tế bào học; một số ca cần kiểm tra amylase.
Thuyên tắc phổi và huyết khối tĩnh mạch sâu
Huyết khối tĩnh mạch sâu thường có biểu hiện khó chịu tăng dần ở bắp chân. Đối với thuyên tắc phổi, khó thở là triệu chứng hay gặp nhất.
Tiếp cận bệnh nhân sốc: nguyên lý nội khoa
Mặc dù hạ huyết áp thì thường thấy được trong sốc, nhưng không có một ngưỡng huyết áp riêng nào để xác định được sốc. Sốc có thể là do giảm lưu lượng máu.
Lách to: nguyên lý nội khoa
Dòng máu chảy qua lách cho phép lọc được mầm bệnh từ máu và duy trì việc kiểm soát chất lượng hồng cầu-chúng bị phá huỷ khi già và không biến dạng, và các thể vùi nội bào.
Liệt đa dây thần kinh sọ
Rối loạn vận động hoàn toàn mà không thiểu dưỡng thì nghi ngờ bệnh nhược cơ, liệt hai bên mặt thì phổ biến trong hội chứng Guillain-Barré.
Ung thư da tế bào hắc tố: nguyên lý nội khoa
Temozolomide là thuốc uống liên quan tới dacarbazine có nhiều tác dụng. Nó có thể vào hệ thần kinh trung ương và được đánh giá với xạ trị cho di căn hệ thần kinh trung ương.
Hội chứng tĩnh mạch chủ trên ở bệnh nhân ung thư
Xạ trị là lựa chọn điều trị đới với ung thư phổi không tế bào nhỏ, kết hợp hóa trị với xạ trị có hiệu quả trong ung thư phổi tế bào nhỏ và u lympho.
Ung thư chưa rõ nguyên phát: nguyên lý nội khoa
Khi khối U đã di căn, các xét nghiệm chẩn đoán nên làm để phát hiện các khối U có khả năng điều trị khỏi, như u limpho, bệnh Hodgkin, u tế bào mầm, ung thư buồng trứng.
Hội chứng tăng tiết hormon tuyến yên
Các sản phẩm nội tiết của các tuyến ngoại vi, đến lượt nó, sẽ thông tin feedback lại vùng dưới đồi và tuyến yên để điều chỉnh chức năng tuyến yên.
Tăng áp lực tĩnh mạch cửa: nguyên lý chẩn đoán điều trị
Biến chứng chính của tăng áp lực tĩnh mạch cửa là giãn tĩnh mạch thự quản dạ dày kèm xuất huyết, cổ trướng, tăng hoạt lách, bệnh não gan.
Nhiễm khuẩn tiết niệu: nguyên lý nội khoa
Yếu tố nguy cơ của viêm bàng quang cấp gồm sử dụng màng ngăn diệt tinh trùng gần đây, quan hệ tình dục thường xuyên, tiền sử nhiễm trùng tiết niệu.
