- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Chấn thương đầu: nguyên lý nội khoa
Chấn thương đầu: nguyên lý nội khoa
Thay đổi tri giác kéo dài có thể do máu tụ trong nhu mô não, dưới màng nhện hay ngoài màng cứng tổn thương sợi trục lan tỏa trong chất trắng.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Hầu như 10 triệu trường hợp tổn thương đầu xảy ra mỗi năm ở Mỹ, khoảng 20% trong số đó tổn thương nặng gây chết não.
Bảng. THANG ĐIỂM GLASGOW ĐỐI VỚI TỔN THƯƠNG ĐẦU
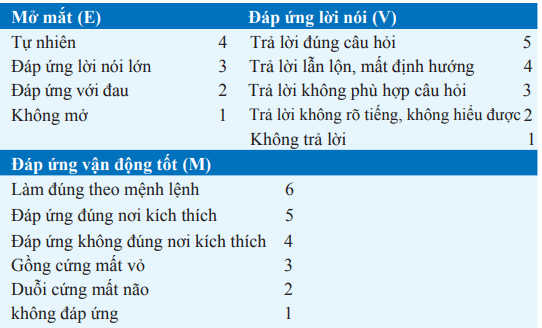
Chú ý: Thang điểm hôn mê = E + M + V. Bệnh nhân với 3 hoặc 4 điểm 85% có khả năng chết hoặc sống đời thực vật, trong khi điểm >11 thì chỉ có 5–10% có thể chết hoặc sống đời thực vật và 85% mất khả năng trung bình và hồi phục tốtl. Điểm số trung gian liên quan đến tỷ lệ có thể hồi phục.
Triệu chứng lâm sàng
Chấn thương đầu có thể gây mấy ý thức ngay lập tức. Nếu chỉ thoáng qua và kèm theo một giai đoạn ngắn quên, được gọi là choáng não. Thay đổi tri giác kéo dài có thể do máu tụ trong nhu mô não, dưới màng nhện hay ngoài màng cứng tổn thương sợi trục lan tỏa trong chất trắng. Nghi ngờ vỡ hộp sọ trên bệnh nhân chảy dịch não tủy ra mũi, máu tụ sau màng nhĩ, và bầm máu quanh hốc mắt hay vùng xương chũm. Thang điểm hôn mê Glasgow (Bảng) hữu ích để phân độ nặng của tổn thương não.
Tiếp cận bệnh nhân chấn thương đầu
Chăm sóc y khoa cho những bệnh nhân tổn thương đầu nên chú ý những điều sau:
Tổn thương tủy sống thường đi kèm tổn thương đầu và phải được chú ý để phòng ngừa chèn ép tủy sống do mấy vững cột sống.
Nhiễm độc thường đi kèm với tổn thương não do chấn thương; khi thích hợp, nên tiến hành xét nghiệm thuốc hay rượu.
Tổn thương hệ thống kèm theo, gồm, vỡ các cơ quan trong bụng, có thể gây xẹp mạch máu hoặc suy kiệt hô hấp cần chú ý can thiệp ngay.
Tổn thương chấn động nhẹ
Bệnh nhân với tổn thương đầu nhẹ vẫn tình táo và quan tâm chú ý sau một gia đoạn ngắn mất ý thức (<1 phút) có thể có đau đầu, choáng váng, mệt mỏi, buồn nôn, nôn 1 lần, khóp tập trung, hoặc nhìn mờ nhẹ. Bệnh nhân như vậy thường do chấn động não và nghi ngờ có một gia đoán mất trí nhớ ngắn.
Bảng. HƯỚNG DẪN QUẢN LÝ CHẤN ĐỘNG TRONG THỂ THAO
Mức độ nặng của chấn động
Độ 1: Lú lẫn thoáng qua, không mất tri giác (LOC), tất cả triệu chứng hồi phục trong 15 phút.
Độ 2: Lú lẫn thoáng qua, không LOC, những các triệu chứng do chấn động hoặc bất thường tri giác vẫn tồn tại trên 15 phút
Độ 3: Có LOC, hoặc ngắn (vài giây) hoặc kép dài (vài phút).
Đánh giá tại chỗ
1. Kiểm tra tình trạng tri giác.
a. Định hướng-thời gian, địa điểm, con người, hoàn cảnh tổn thương.
b. Chú ý-dãy số đến ngược, các tháng trong năm theo thứ tự ngược.
c. Trí nhớ-tên đội nhóm, chi tiết các cuộc thi, những sự kiện gần đây, lưu lại ba từ và đồ vật lứúc 0 và 5 phút.
2. Ngón tay chỉ mũi với mắt mở và nhắm.
3. Đối xứng đồng tử hai bên và phản xạ ánh sáng.
4. Romberg và dáng đi bước nối gót.
5. Xét nghiệm kích thích-chạy nhan 40-yard, hít đất 5 lần, gập bụng 5 lần, gập gối 5 lần (phát triển dấu hiệu choáng váng, đau đầu và các triệu chứng khác là bất thường)
Hướng dẫn quản lý
Độ 1: Ngưng tham gia thi. Khám ngay lập tức và mỗi 5 phút. Có thể quay trở lại thi nếu khám bình thường trong 15 phút. Chấn động não độ 1 lần hai cần nghỉ ngơi 1 tuần không chơi thể thao và việc chơi lại tùy thuộc váo đánh giá thần kinh bình thường lúc nghỉ ngơi và khi gắng sức.
Độ 2: Ngưng tham gia thi, không thể chơi lại trong ít nhất 1 tuần. Khám cách nhiều lần ở khu vực ngoài đường biên. Khám thần kinh đầy đủ trong ngày tiếp theo. Nếu đau đầu và các triệu chứng khác tồn tại từ 1 tuần trở lên, chỉ định chụp CT hoặc MRI.Saumột tuần hoàn toàn không có bất thường, đánh giá lại thần kinh lúc nghỉ và khi gắng sức trước khi được phép chơi thể thao trở lại.
Nếu bị chấn động não độ 2 lần hai, vận động viên phải ngưng chơi ít nhất 2 tuần sau khi đã giải quyết hoàn toàn các triệu chứng lúc nghỉ hay gắng sức. Nếu hình ảnh học bất thường, vận động viên không được chơi thể thao nữa.
Độ 3: Vận chuyển bằng xe cấp cứu đến khoa cấp cứu ngay nếu vân còn mất tri giác và các dấu hiệu làm lo lắng; có thể cần cố định cột sống cổ. KHám thần kinh, và khi có chỉ định, CT hoặc MRI định hướng xử trí tiếp theo. Chỉ định nhập viện khi có các dấu hiệu bệnh lý hoặc nếu tình trạng tri giác bất thường. Nếu các triệu chứng bình thường ngay lúc đánh giá ban đầu, vận động viên có thể về nhà, nhưng cần khám mỗi ngày đối mới bệnh nhân ngoại trú. Đối với chấn động não độ 3 trong thời gian ngắn (LOC vài giây) ngừng vận động trong 1 tuần, và chấn động não độ 3 kéo dài (LOC vài phút ) trong 2 tuần, sau khi hồi phục hoàn toàn các triệu chứng. Chấn động não độ 3 lần hai nên ngưng chơi thể thao ít nhất 1 tháng sau khi hồi phục triệu chứng. Bất kỳ CT hoặc MRI bất thường nên ngưng chơi trể thao và sau này không nên chơi thể thao lại.
Sau nhiều giờ quan sát, những bệnh nhân này có thể về nhà và được người nhà gia đình hoặc bạn bè theo dõi trong 1 ngày nữa. Đau đầu nặng khó chữa và nôn ói nhiều lần thường lành tính nếu khám thần kinh bình thường, nhưng tronh những trường hợp này nên chụp x quang và cho nhập viện.
Thời gian để chơi thể thao trở lại tùy vào độ nặng của chấn động não và khám lâm sàng; Cách tiếp cận thường sử dụng nhất không được trình bày đầy đủ (Bảng).
Lớn tuổi, nôn ói từ 2 lần trở lên, quên thuận chiều dai dẳng hay ngược chiều >30 phút, co giật, ngộ độc thuốc hay rượu kèm theo và những dấu hiệu gợi ý (nhưng không đặc hiệu) với xuất huyết nội sọ làm thay đổi trên CT scan; Thích hợp để đánh giá rộng hơn trên CT scan ở trẻ em.
Tổn thương mức độ trung bình
Những bệnh nhân không hôn mê nhưng lú lẫn kéo dài, thay đổi hành vi cử chỉ, tri giác tỉnh dưới bình thường, choáng váng nặng, hay các dấu hiệu thần kinh cục bộ như yếu liệt nửa bên nên được nhập viện và chụp CT scan. Thường do dập não hay tụ máu dưới màng cứng. Bệnh nhân bị chấn thương đầu trung bình cần khám y khoa để phát hiện các dấu hiệu choáng váng tăng, rối loạn chức năng hô hấp, đồng tử giãn rộng hay những thay đổi khác khi khám thần kinh.Những bất thường về chú ý, trí tuệ, tự động và trí nhớ có xu hướng xuất hiện trở lại khoảng vài tuần đến vài tháng bình thường sau chấn thương, mặc dù có thể vẫn còn các khiếm khuyết về nhận thức.
Tổn thương nặng
Bệnh nhân hôn mê ngay khi bắt đầu cần đánh giá thần kinh ngay lập tức và thường hồi phục. Sau khi đặt nội khí quản (và được chăm sóc để tránh tổn thương cột sống cổ), cần đánh giá mức độ hôn mê, kích thước đồng tử và phản xạ ánh sáng, vận động của các chi và đáp ứng Babinski. Ngay khi lấy các dấu hiệu sinh tồn và chụp X quang cột sống cổ và CT scan, bệnh nhân nên được nhập đơn vị chăm sóc tích cực. CT scan có thể bình thường trên bệnh nhân hôn mê với tổn thương vỏ sợi trục trong chất trắng não.
Các triệu chứng của tụ máu ngoài hoặc dưới màng cứng hay xuất huyết lớn trong nhu mô não cần cố gắng phẫu thuật giải ép trên những bệnh nhân còn có thể cứu chữa được. Điều trị tiếp theo có lẽ được hướng dẫn tốt nhất dựa vào phép đo trực tiếp áp lực nội sọ. Sử dụng thuốc chống co giật để phòng ngừa được khuyến cáo nhưng các tài liệu ủng hộ còn hạn chế.
Bài viết cùng chuyên mục
Ung thư buồng trứng: nguyên lý nội khoa
Không giống như ung thư đại tràng, con đường dẫn đến ung thư buồng trứng là không rõ ràng. Ung thư buồng trứng cũng có thể xảy ra trong hội chứng Lynch.
Cổ trướng: nguyên lý nội khoa
Đánh giá thường quy gồm khám toàn diện, protein, albumin, glucose, đếm và phân biệt tế bào, nhuộm Gram và nhuộm kháng acid, nuôi cấy, tế bào học; một số ca cần kiểm tra amylase.
Yếu và liệt: nguyên lý nội khoa
Khi khai thác bệnh sử nên chú trọng vào tốc độ tiến triển của tình trạng yếu, triệu chứng về cảm giác hay các triệu chứng thần kinh khác, tiền sử dùng thuốc, các bệnh lí làm dễ và tiền sử gia đình.
Co thắt tâm vị: nguyên lý nội khoa
Chụp cản quang với barium thấy giãn thực quản đoạn xa và hẹp đoạn dưới như mỏ chim và mức khí dịch. Nội soi để loại trừ ung thư, đặc biệt là ở người trên 50 tuổi.
Bệnh sỏi thận: nguyên lý nội khoa
Sỏi bể thận có thể không có triệu chứng hoặc gây đái máu đơn thuần, tắc nghẽn có thể xảy ra ở bất cứ vị trí nào dọc theo đường tiết niệu.
Phù phổi độ cao
Phù phổi không do nguyên nhân tim mạch biểu hiện là co mạch phổi không đều dẫn đến tăng tái tưới máu quá mực ở một vài nơi. Giảm giải phóng nitric oxide do giảm oxy huyết.
Bệnh thừa sắt: nguyên lý chẩn đoán điều trị
Các triệu chứng sớm bao gồm suy nhược, mệt mỏi, giảm cân, da màu đồng hoặc đậm hơn, đau bụng, và mất ham muốn tình dục.
Viêm cầu thận cấp: nguyên lý nội khoa
Hầu hết các thể của viêm cầu thận cấp đều được điều chỉnh bởi cơ chế miễn dịch dịch thể. Đặc điểm lâm sàng tùy thuộc vào tổn thương.
Mề đay và phù mạch: bệnh quá mẫn tức thì (typ I)
Đặc trưng bởi hình thành khối phù lớn ở hạ bì, Có lẽ phù nền là do tăng tính thấm thành mạch gây nên bởi sự phóng thích các chất trung gian từ tế bào mast.
Sốc nhiễm trùng với các biểu hiện ở da
Biểu hiện bóng xuất huyết với hoại tử và loét trung tâm và một vành ban đỏ trên bệnh nhân sốc nhiễm trùng do Pseudomonas aeruginosa hoặc Aeromonas hydrophila.
Đa hồng cầu: nguyên lý nội khoa
Đa hồng cầu nguyên phát phân biệt với đa hồng cầu thứ phát qua lách to, tăng bạch cầu, tăng tiểu cầu, và tăng nồng độ vitamin B12, và giảm nồng độ erythropoietin.
Phương pháp khám và vị trí thần kinh
Dữ liệu lâm sàng có được từ khám thần kinh cộng với bệnh sử chi tiết giúp biết được vị trí giải phẫu mà giải thích tốt nhất những dấu chứng lâm sàng.
Xơ cứng toàn thân (SSC): nguyên lý chẩn đoán điều trị
Xơ cứng toàn thân là một rối loạn đa cơ quan đặc trưng bởi dày da và đặc biệt có sự tham gia của nhiều cơ quan nội tạng.
Huyết khối tăng đông
Trong bệnh viện thường bắt đầu điều trị chống đông bằng heparin trong 4 đến 10 ngày, duy trì tiếp warfarin sau khi dùng đồng thời 3 ngày. Thời gian điều trị phụ thuộc vào bệnh nền.
Phòng các biến chứng của xơ vữa động mạch
Các hướng dẫn Chương trình giáo dục về cholesterol quốc gia dựa trên nồng độ LDL huyết tương và các yếu tố nguy cơ khác.
Viêm xơ đường mật nguyên phát: nguyên lý chẩn đoán điều trị
Cholestyramine giúp kiểm soát ngứa. Bổ sung vitamin D và calci có thể làm chậm quá trình mất xương.
Bệnh sarcoid: nguyên lý chẩn đoán điều trị
Nguyên nhân của bệnh sarcoid là chưa biết, và bằng chứng hiện tại gợi ý rằng việc kích hoạt một đáp ứng viêm bởi một kháng nguyên không xác định.
Đánh giá tình trạng dinh dưỡng: nguyên lý nội khoa
Năng lượng trung bình nhập vào khoảng 2800 kcal một ngày cho đàn ông và khoảng 1800 kcal một ngày cho phụ nữ, mặc dù sự tính toán này còn phụ thuộc vào tuổi, trọng lượng cơ thể.
Rắn độc cắn: nguyên lý nội khoa
Nọc độc rắn là một hợp chất hỗn hợp phức tạp của nhiều men và các chất khác tác dụng tăng tính thấm thành mạch, gây hoại tử mô, ảnh hưởng đến quá trình đông máu.
Thiếu hụt Aldosteron: suy tuyến thượng thận
Thiếu hụt aldosterone đơn thuần kèm theo sản xuất cortisol bình thường với giảm renin, như trong thiếu hụt aldosterone synthase di truyền.
Tắc cấp động mạch thận: nguyên lý nội khoa
Nhồi máu thận rộng gây đau, buồn nôn, nôn, tăng huyết áp, sốt, protein niệu, đái máu, tăng lactat dehydrogenase và aspartate aminotransferase.
Xuất huyết tiêu hóa trên: nguyên lý nội khoa
Chất hút từ ống thông mũi-dạ dày có nhiều máu, nếu từ bệnh sử không rõ nguồn chảy máu, có thể âm tính giả lên đến 16 phần trăm nếu máu đã ngừng chảy hoặc chảy máu nguồn gốc ở tá tràng.
Nhiễm độc sinh vật biển do cắn đốt
Cân nhắc kháng sinh theo kinh nghiệm bao phủ cả Staphylococcus và Streptococcus đối với những vết thương nghiêm trọng hoặc nhiễm độc ở ký chủ bị suy giảm miễn dịch.
U tuyến yên: nguyên lý chẩn đoán điều trị
U tuyến yên là khối u đơn dòng lành tính phát sinh từ một trong năm loại tế bào thùy trước tuyến yên và có thể gây ra các tác dụng trên lâm sàng.
Nuốt khó: nguyên lý nội khoa
Nuốt khó gần như luôn luôn là triệu chứng của một bệnh cơ quan hơn là một than phiền chức năng. Nếu nghi ngờ nuốt nghẹn hầu, soi huỳnh quang có quay video khi nuốt có thể giúp chẩn đoán.
