- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Đau thắt ngực không ổn định và nhồi máu ST không chêch
Đau thắt ngực không ổn định và nhồi máu ST không chêch
Bệnh nhân với có khả năng thấp thiếu máu tiến triển được theo dõi bởi chuỗi điện tâm đồ và men tim trong huyết thanh, và tình trạng đau ngực; nếu tất cả xét nghiệm trên đều âm tính.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Đau thắt ngực không ổn định (UA) và nhồi máu ST không chêch (NSTEMI) đều thuộc hội chứng mạch vành cấp, biểu hiện lâm sàng, và chiến lược điều trị tương tự nhau.
Biểu hiện lâm sàng
Đau thắt ngực không ổn định bao gồm (1) cơn đau thắt ngực khởi phát cấp tính, trầm trọng, (2)đau thắt ngực lúc nghỉ ngơi hoặc khi vận động nhẹ, và (3) tăng cường độ và tần suất đau thắt ngực thời gian gần đây. Nhồi máu ST không chêch được chẩn đoán khi triệu chứng đau thắt ngực kèm theo bằng chứng hoại tử cơ tim (vd : tăng men tim ). Một số bệnh nhân nhồi máu ST không chêch có các triệu chứng tương tự như STEMI-2 bệnh trên được chẩn đoán phân biệt bằng điện tâm đồ.
Thăm khám lâm sàng
Có thể bình thường hoặc kèm theo đổ mồ hôi , da lạnh tái, nhịp nhanh , tiếng T4, ran đáy phổi; nếu vùng thiếu máu rộng, có thể có tiếng T3, hạ huyết áp.
Điện tâm đồ
Hay gặp nhất là ST chênh xuống và/hoặc sóng T đảo ngược; không như STEMI, không có sóng Q.
Dấu ấn sinh học tim
CK-MB và/hoặc troponin đặc hiệu cho tim (đặc hiệu hơn và nhạy hơn để phát hiện hoại tử cơ tim) đều tăng trong nhồi máu ST không chêch. Troponin có thể tăng nhẹ ở bệnh nhân có suy tim sung huyết, viêm cơ tim, hoặc thuyên tắc phổi.
Điều trị
Bước đầu là phân loại bệnh nhân dựa trên triệu chứng của Bệnh mạch vành (CAD) và hội chứng mạch vành cấp cũng như là xác định được các bệnh nhân có nguy cơ cao.
Bệnh nhân với có khả năng thấp thiếu máu tiến triển được theo dõi bởi chuỗi điện tâm đồ và men tim trong huyết thanh, và tình trạng đau ngực; nếu tất cả xét nghiệm trên đều âm tính, nghiệm pháp gắng sức (hoặc CT mạch máu nếu khả năng bệnh mạch vành thấp) có thể được sử dụng để đánh giá thêm.
Điều trị đau thắt ngực không ổn định (UA) và nhồi máu ST không chêch gồm (1) chống hình thành huyết khối trong mạch vành, và (2) mục tiêu phục hồi cân bằng giữa cung và cầu oxygen của cơ tim . Bệnh nhân với chỉ số nguy cơ cao thì điều trị hiệu quả nhất là can thiệp mạch vành.
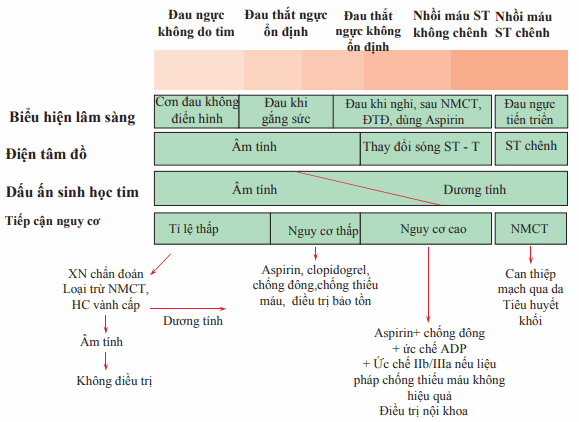
Hình. Phân tầng nguy cơ và điều trị bệnh nhân khi nghi ngờ mắc bệnh mạch vành.
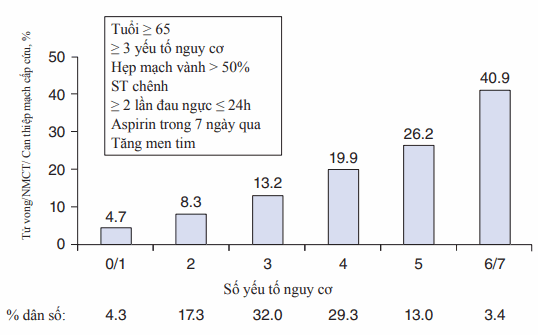
Hình. Thang điểm đánh giá đau thắt ngực không ổn định (UA) và nhồi máu ST không chêch. Số lượng các yếu tố nguy cơ liên quan đến tỉ lệ tử vong, nhồi máu cơ tim và cần tái thông mạch cấp cứu trong vòng 14 ngày.
Liệu pháp chống huyết khối
Aspirin (bắt đầu 325 mg , sau đó 75–325 mg/ngày).
Đồng vận thụ thể ADP tiểu cầu: Clopidogrel (300–600 mg đường uống load, sau đó 75 mg/ngày) trừ khi có nguy cơ mất máu nặng hoặc phẫu thuật bắc cầu mạnh vành ngày sau đó (CABG) ; thuốc thay thế bao gồm ticagrelor [180 mg đường uống, sau đó 90 mg PO bid (liều aspirin mạn không nên quá 100 mg mỗi ngày)] hoặc prasugrel (60 mg PO, sau đó 10 mg mỗi ngày) nếu PCI được lên kết hoạch.
Chống đông máu: Heparin không phân đoạn (UFH) [60U/kg sau đó 12 (U/kg)/giờ (tối đa 1000 U/giờ)] để đạt được aPTT 1.5–2.5 × control, or heparin khối lượng phân tử thấp (e.g., enoxaparin 1 mg/kg SC q12h), tốt hơn UFH trong việc giảm các biến cố tim mạch tương lai. Thuốc thay thế bào gồm (1) Ức chế yếu tố Xa fondaparinux(2.5 mg SC mỗi ngày), kèm theo nguy cơ chảy máu thấp, hoặc (2) ức chế trược tiếp thrombin bivalirudin [0.1 mg/kg, sau đó 0.25 (mg/kg)/giờ], sẽ gây chảy máu ít hơn ở bệnh nhân đang thông tim so với UFH thêm vào thuốc ức chế GP IIb/IIIa.
Với bệnh nhân không ổn định có nguy cơ cao sẽ làm PCI,xem xét sử dụng đối vận thụ thể GP IIb/IIIa truyền tĩnh mạch [VD: tirofiban, 0.4(μg/kg)/phút × 30phút,sau đó 0.1 (μg/kg)/phút trong 48–96giờ; or eptifibatide, 180-μg/kg bolus, then 2.0 (μg/kg)/phút trong 72–96giờ].
Liệu pháp chống thiếu máu
Nitroglycerin 0.3–0.6 mg dưới lưỡi hoặc xịt đường miệng. Nếu còn đau ngực sau 3 liều cách nhau 5phút ,xem xét sử dụng nitroglycerin đường tĩnh mạch (5–10 μg/phút,sau đó tăng 10 μg/phút mỗi 3–5 phút đến khi triệu chứng giảm hoặc huyết áp tâm thu <100 mmHg). Không dùng nitrates ở bệnh nhân có sử dụng ức chế phosphodiesterase-5 gần đây vì lý do rối loạn cương dương (VD không trong vòng 24 giờ dùng sidenafil hoặc 48 giờ dùng tadalafil).
Chẹn beta giao cảm (vd., metoprolol 25–50 mg uống 6h/1 lần) để đạt nhịp tim 50–60 lần/phút. Với bệnh nhân có chống chỉ định với bate blocker (vd, co thắt phế quản), cân nhắc dùng verapamil tác dụng kéo dài hoặc diltiazem.
Các khuyến cáo kèm theo
Tiếp nhận vào đơn vị chăm sóc với theo dõi ECG liên tục, cho nghỉ tại giường.
Xem xét sử dụng morphine sulfate 2–5 mg đường tĩnh mạch q5-30phút với bệnh nhân đau ngực dai dẳng.
Sử dụng thêm ức chế men HMG-CoA reductase (khởi đầu liều cao, vd atorv- astatin 80 mg mỗi ngày) và xem xét dùng ức chế men chuyển.
Liệu pháp xâm lấm và bảo tồn
Ở bệnh nhân có nguy cơ cao nhất, can thiệp sớm (chụp mạch vành trong vòng ~48 h theo sau bởi can thiệp qua da hoặc phẫu thuật bắc cầu mạch vành) cải thiện kết quả điều trị. Ở bệnh nhân có nguy cơ thấp hơn, chụp mạch có thể hoãn lại nhưng nên theo dõi nếu nhồi máu cơ tim tự xảy ra ( đau thắt ngực hoặc ST chênh lúc nghỉ ngơi hoặc với vận động tối thiểu) hoặc được kích thích bởi nghiệm pháp gắng sức.
Bảng. KHUYẾN CÁO MỨC I CHO CHỈ ĐỊNH CAN THIỆP MẠCH SỚM
Đau thắt ngực tái lại/thiếu máu khi nghỉ ngơi hoặc vận động nhẹ mặc dù đã sử dụng liệu pháp chống thiếu máu.
Tăng TnT hoặc TnI tim.
ST chênh xuống mới xuất hiện.
Thiếu máu tái lại với Suy tim sung huyết hoặc hở van 2 lá nặng dần.
Nghiệm pháp gắng sức dương tính.
Chức năng tâm thu thất trái <0.40.
Bất ổn huyết động hoặc hạ huyết áp.
Nhịp nhanh thất kéo dài.
PCI trong vòng 6 tháng trước, hoặc vừa mới CABG.
Chỉ số nguy cơ cao.
Viết tắt: CABG, phẫu thuật bắc cầu mạch vành; LVEF, phân suất tống máu
thất trái; PCI, can thiệp mạch vành dưới da; TnI, troponin I; TnT, troponin T.
Điều trị lâu dài
Nhấn mạnh tầm quan trọng của dừng hút thuốc, đạt được cân nặng lý tưởng, chế độ ăn ít mỡ trans và bão hòa, thể dục thường xuyên; những nguyên tắc trên có thể được thúc đẩy bằng cách khuyến khích bệnh nhân tham gia chương trình tái tạo tim.
Tiếp tục sử dụng aspirin, clopidogrel (hoặc prasugrel hoặc ticagrelor), beta blocker, statin, và ức chế men chuyển ACE hoặc chẹn thụ thể angiotensin (đặc biệt trong trường hợp tăng huyết áp, hoặc tiểu đường, hoặc phân suất tống máu giảm).
Bài viết cùng chuyên mục
Xanh tím: nguyên lý nội khoa
Ngón tay dùi trống có thể do di truyền, vô căn hoặc mắc phải do ung thư phổi, viêm nội tâm mạc nhiễm trùng, giãn phế quản, hoặc xơ gan.
Ngưng thở khi ngủ: nguyên lý nội khoa
Ngưng thở khi ngủ trung ương đặc trưng bởi tình trạng ngưng thở khi ngủ do mất đi sự gắng sức thở. Ngưng thở khi ngủ trung ương hay gặp ở bệnh nhân suy tim đột quỵ.
Một số vấn đề về độ cao
Đầy hơi, bụng trướng,trung tiên nhiều có thể do giảm áp xuất khí quyển. Tiêu chảy không liên quan đến độ cao nhưng có thể do vi khuẩn kí sinh trùng, một vấn đề phổ biến.
Bệnh khí ép
Phần lớn xuất hiện các biểu hiện nhẹ đau, mệt mỏi, biểu hiện thần kinh nhẹ như dị cảm. Biểu hiện hô hấp và tim mạch có thể đe doạ sự sống như khó thở, đau ngực, loạn nhịp tim.
Nhiễm phóng xạ cấp
Tương tác phóng xạ với hạt nhân có thể gây ion hóa và hình thành các gốc tự do gây tổn thương mô do phá vỡ liên kết hóa học và cấu trúc phân tử, bao gồm DNA.
Choáng váng và chóng mặt: nguyên lý nội khoa
Khi choáng váng không chắc chắn, nghiệm pháp kích thích để làm xuất hiện các triệu chứng có thể hữu ích. Nghiệm pháp Valsalva, thở nhanh, hoặc thay đổi sang tư thế đứng có thể làm xuất hiện choáng váng.
Bệnh trung thất: nguyên lý nội khoa
Có nhiều loại u trung thất khác nhau được xác định tại trung thất trước, giữa và sau. Các khối u hay gặp nhất trong trung thất trước là u tuyến ức, u lympho, u teratom và khối tuyến giáp.
Co giật và động kinh: nguyên lý chẩn đoán và điều trị
Khám tổng quát gồm tìm kiếm chỗ nhiễm trùng, chán thương, độc chất, bệnh hệ thống, bất thường thần kinh da, và bệnh mạch máu.
Ung thư vú: nguyên lý nội khoa
Ung thư vú thường được chẩn đoán bằng sinh thiết các nốt được phát hiện trên nhũ ảnh hay sờ chạm. Phụ nữ thường được tích cực khuyến khích khám vú hàng tháng.
Bệnh porphyrin: nguyên lý chẩn đoán điều trị
Các biểu hiện chính bệnh porphyrin thuộc gan là các triệu chứng thuộc thần kinh, đau bụng do thần kinh, bệnh thần kinh, rối loạn tâm thần.
Phình động mạch chủ: nguyên lý nội khoa
Có thể thầm lặng về mặt lâm sàng, nhưng phình động mạch chủ ngực, có thể gây ra cơn đau sâu, lan tỏa, khó nuốt, khàn tiếng, ho ra máu, ho khan.
Nuốt khó: nguyên lý nội khoa
Nuốt khó gần như luôn luôn là triệu chứng của một bệnh cơ quan hơn là một than phiền chức năng. Nếu nghi ngờ nuốt nghẹn hầu, soi huỳnh quang có quay video khi nuốt có thể giúp chẩn đoán.
Xơ gan: nguyên lý chẩn đoán điều trị
Chán ăn, buồn nôn, nôn, ỉa chảy, đau âm ỉ hạ sườn phải, mệt mỏi, suy nhược, vàng da, vô kinh, liệt dương, vô sinh.
Bệnh thừa sắt: nguyên lý chẩn đoán điều trị
Các triệu chứng sớm bao gồm suy nhược, mệt mỏi, giảm cân, da màu đồng hoặc đậm hơn, đau bụng, và mất ham muốn tình dục.
Bệnh cơ tim và viêm cơ tim, nguyên lý nội khoa
Cơ tim gia tăng độ cứng làm giảm khả năng giãn của tâm thất, áp suất tâm trương tâm thất gia tăng. Các nguyên nhân bao gồm các bệnh lý thâm nhiễm
Bất thường không triệu chứng của hệ tiết niệu
Trên sinh thiết thận thấy màng đáy cầu thận mỏng lan tỏa với những thay đổi tối thiểu khác. Có thể di truyền, trong một số trường hợp gây nên bởi thiếu collagen typ IV.
Chụp cộng hưởng từ (MRI): nguyên lý nội khoa
Cardiac MRI được chứng minh hữu ích để đánh giá vận động thành tim và để đánh giá khả năng phát triển cơ tim trong bệnh tim thiếu máu cục bộ.
Khối thượng thận được phát hiện ngẫu nhiên
Chọc hút bằng kim nhỏ hiếm khi được chỉ định và chống chỉ định tuyệt đối nếu nghi ngờ u tủy thượng thận.
Điều trị đau: nguyên lý nội khoa
Thuốc giảm đau có chất gây nghiện dùng đường uống hoặc đường tiêm có thể dùng trong nhiều trường hợp đau nặng. Đây là những thuốc hiệu quả nhất.
Các bệnh rối loạn quanh khớp
Kết quả của sự bất động khớp vai kéo dài, Vai đau và nhạy cảm khi sờ nắn, cả vận động chủ động và thụ động đều bị hạn chế.
Viêm túi mật mãn: nguyên lý nội khoa
Có thể không có triệu chứng trong nhiều năm, có thể tiến triển thành bệnh túi mật hoặc viêm túi mật cấp, hoặc xuất hiện biến chứng.
Phù phổi: nguyên lý nội khoa
Giảm oxy máu liên quan đến các nối tắt trong phổi, giảm độ giãn nở của phổi cũng xảy ra. Ảnh hưởng trên lâm sàng có thể là khó thở nhẹ đến suy hô hấp nặng.
Xét nghiệm chức năng gan: nguyên lý nội khoa
Đo mức độ hoạt động của các yếu tố đông máu, đông máu kéo dài do thiếu hoặc các yếu tố đông máu kém hoạt động; tất cả các yếu tố đông máu trừ yếu tố VIII được tổng hợp trong gan.
Hội chứng rối loạn tăng sinh tủy: nguyên lý nội khoa
Bệnh nhân được kiểm soát hiệu quả bằng trích máu tĩnh mạch. Một số bệnh nhân cần cắt lách để kiểm soát triệu chứng và một số bệnh nhân ngứa nặng được điều trị hiệu quả bằng psoralens và tia UV.
Các rối loạn tương bào
M component có thể thấy ở các bệnh nhân u lympho khác, ung thư không phải lympho và các tình trạng không phải lympho như xơ gan, sarcoidosis.
