- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Ngộ độc cấp: chẩn đoán và điều trị hồi sức
Ngộ độc cấp: chẩn đoán và điều trị hồi sức
Ngay khi tiếp xúc với bệnh nhân, trong vòng vài ba phút đầu tiên, xác định và thực hiện ngay các biện pháp cần tiến hành nhằm bảo đảm tính mạng, và ổn định trạng thái bệnh nhân.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Xử trí ngộ độc cấp bao gồm:
Nhóm 1. Các biện pháp hồi sức và điều trị các triệu chứng. Bao gồm:
Cấp cứu ban đầu.
Hỏi bệnh, khám, định hướng chẩn đoản, lập kế hoạch và thực hiện kế hoạch điều trị.
Các biện pháp điều trị hỗ trợ toàn diện.
Nhóm 2. Các biện pháp chống dộc đặc hiệu. Bao gồm:
Hạn chế hấp thu.
Tăng đào thải độc chất.
Thuốc giải độc đặc hiệu.
Khi bệnh nhân đã có triệu chứng, ưu tiên các biện pháp (nhóm 1) và thuốc giải độc đặc hiệu (nếu có). Khi bệnh nhân đến sớm chưa có triệu chứng thì ưu tiên các biện pháp (nhóm 2).
Điều trị cụ thể
Cấp cứu ban đầu hay ổn định các chức năng sống của bệnh nhân (ưu tiên số 1)
Nhiệm vụ: ngay khi tiếp xúc với bệnh nhân, trong vòng vài ba phút đầu tiên, xác định và thực hiện ngay các biện pháp cần tiến hành nhằm bảo đảm tính mạng và ổn định trạng thái bệnh nhân (không để bệnh nhân chết trong khi đang thăm khám...). Việc xác định được thực hiện bằng: nhìn bệnh nhân, sờ mạch và lay gọi bệnh nhân. Các tình huống cần giải quyết ngay thuộc về 3 hệ cơ quan sống còn: hô hấp, tuần hoàn và thần kinh.
Hô hấp:
Độc chất có thể gây suy hô hấp qua các cơ chế sau: ức chế thần kinh trung ương gây thở chậm, ngừng thở (heroin, morphin, Gardenal và các thuốc ngủ, an thần); gây liệt cơ toàn thân bao gồm cơ hô hấp (ngộ độc phospho hữu cơ, tetrodotoxin - cá nóc...); gây tổn thương phổi do độc chất (Paraquat) hoặc do sặc, thiếu oxy đơn thuần hay hệ thống.
Tùy tình huống cần can thiệp kịp thời.
Mục đích can thiệp nhằm: khai thông đường thở, bảo đảm thông khí, thở oxy để bảo đảm tình trạng oxy hoá máu.
Các biện pháp can thiệp: ngửa cổ, thở oxy, hút đờm dãi, đặt canun Mayo, đặt nội khí quản, mở khí quản, thổi ngạt, bóp bóng ambu, thở máy, dùng các thuốc giãn phế quản...
Tuần hoàn:
Có 2 tình trạng cần xử trí cấp: loạn nhịp và tụt huyết áp (HA).
Loạn nhịp:
+ Nhịp chậm dưới 60 chu kì/phút: atropin 0,5mg tĩnh mạch (TM), nhắc lại cho đến khi mạch > 60 lần/phút hoặc tổng liều = 2mg. Nếu nhịp chậm không cải thiện, thường kèm với tụt huyết áp: truyền adrenalin TM 0,2(jg/kg/phút, điều chỉnh liều theo đáp ứng.
+ Nhịp nhanh: ghi điện tim và xử trí theo loại loạn nhịp: nhanh thất, rung thất, xoắn đỉnh: sốc điện khử rung; nhanh xoang, nhanh trên thất: tìm và điều trị các nguyên nhân (VD: mất nước, thiếu oxy, kích thích), digoxin, ...
Trụy mạch - tụt huyết áp: do giảm thể tích, do sốc phản vệ giãn mạch, do viêm cơ tim nhiễm độc, ...
+ Trước hết xác định có giảm thể tích tuần hoàn không; nếu có truyền dịch. Đặt catheter tĩnh mạch trung tâm để theo dõi áp lực tĩnh mạch trung tâm (ALTMTT) và điều chỉnh dịch truyền. Nếu giảm thể tích trong lòng mạch do thoát mạch mất huyết tương cần truyền dung dịch keo: huyết tương, dịch truyền thay thế huyết tương (ví dụ Haesteril, Hemohes, ...).
+ Khi đã loại trừ giảm thể tích và áp lực tĩnh mạch trung tâm > 5cm nước mà vẫn tụt huyết áp thì cho thuốc vận mạch: dopamin (5-15μg/kg/phút); nếu tụt HA do viêm cơ tim nhiễm độc: dobutamin: bắt đầu 10yg/kg/phút, tăng liều nếu chưa đáp ứng, mỗi lần có thể tăng 5 -1 0μg/kg/phút cho đến khi đạt kết quả hoặc đạt 40μg/kg/phút.
+ Nếu tụt huyết áp do giãn mạch giảm trương lực thành mạch: dùng noradrenalin, bắt đầu 0,05μg/kg/phút, điều chỉnh theo đáp ứng, phối hợp với các thuốc vận mạch khác: thường là dobutamin nếu có suy tim, nếu không có dobutamin có thể phối hợp với dopamin hoặc adrenalin.
Thần kinh:
Co giật hay hôn mê là hai trạng thái mà nhiều độc chất gây ra và cần được điều trị kịp thời:
Co giật: cắt cơn giật bằng các loại thuốc với liều hiệu quả là phải cắt được cơn giật, không phải liều tối đa trong các dược điển.
+ Seduxen ống 10mg tiêm TM (trẻ em tiêm 1/3 đến một nửa ống) nhắc lại cho đến khi cắt được cơn giật. Sau đó truyền TM hoặc tiêm bắp duy trì khống chế cơn giật.
+ Thiopental lọ 1g; tiêm TM 2 - 4mg/kg, nhắc lại cho đến khi cắt cơn giật; duy trì 2mg/kg/giờ. Điều chỉnh đẻ đạt liều thấp nhất mà cơn giật không tái phát.
+ Nếu co giật kéo dài hay tái phát, có thể thay thuốc duy trì bằng Gardenal viên 0,1 g uống từ 1 đến 20 viên/ngày tùy theo mức độ.
+ Kinh nghiệm tại Trung tâm Chống độc, Bệnh viện Bạch Mai: bé 6 tuổi co giật do hóa chất bảo vệ thực vật, được truyền thiopental 6g/5 giờ mới khống chế được cơn giật. Sau đó chuyển mydazolam và propofol để tránh viêm gan do liều cao thiopental. Cháu được cứu sống mà không có bất cứ di chứng nào. Hai bệnh nhân ngộ độc hoá chất bảo vệ thực vật có co giật kéo dài đã phải dùng Gardenal kéo dài hàng tháng, liều cao nhất 2g/ngày, giảm dần sau 2 tháng xuống 2 viên/ngày. Bệnh nhân tự ngừng thuốc và lên cơn co giật tái phát, một bệnh nhân tử vong và bệnh nhân còn lại lại tiếp tục được điều trị nhiều tháng sau.
Hôn mê:
+ Glucose ưu trương 30% 50ml TM, kèm vitamin B1 200mg.
+ Naloxon 0,4mg TM chậm để loại trừ quá liều heroin.
+ Bảo đảm hô hấp chống tụt lưỡi, hít phải dịch trào ngược...
Chẩn đoán
Hỏi bệnh
Khoảng 95% chẩn đoán nguyên nhân ngộ độc là do hỏi bệnh; cần kiên trì hỏi người bệnh, người nhà, nhiều lần, để nắm được thông tin trung thực. Yêu cầu người nhà mang đến vật chứng nghi gây độc (đồ ăn uống, vỏ lọ, bao bì thuốc, hoá chất...) sê rất hữu ích cho việc chẩn đoán độc chất.
Khám
Khám toàn diện phát hiện các triệu chứng, tập hợp thành các hội chứng bệnh lí ngộ độc để giúp cho việc chẩn đoán nguyên nhân; xét nghiệm độc chất và các xét nghiệm khác giúp cho chẩn đoán độc chất, chẩn đoán mức độ, chẩn đoán biến chứng.
Áp dụng các biện pháp hạn chế hấp thu
Chất độc qua đường hô hấp
Đưa nạn nhân ra khỏi nơi nguy hiểm, vùng thoáng khí.
Bảng. Tóm tắt một số hội chứng ngộ độc
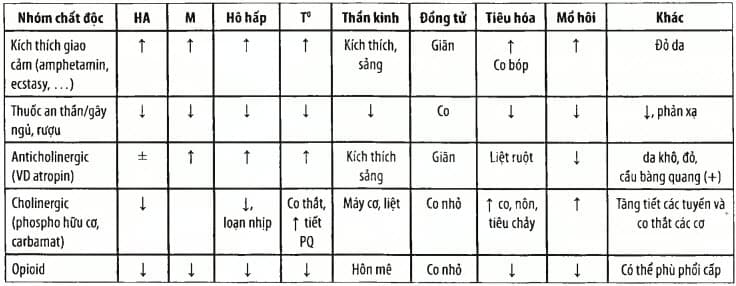
Da, niêm mạc
Cởi bỏ quần áo bẩn lẫn hóa chất độc, tắm rửa bằng xối nước ấm và xà phòng, gội đầu. Chú ý: nếu có nhiều người cùng bị ngộ độc hóa chất thì phải xối nước đồng loạt cùng một lúc, tránh để trì hoãn, đợi chờ.
Rửa mắt khi chất độc bắn vào: cần rửa mắt liên tục 15 phút bằng dòng nước muối 0,9% chảy liên tục trước khi đưa đi khám chuyên khoa mắt.
Chắt độc qua đường tiêu hoá
Gây nôn:
Chỉ định: nếu mới uống, ăn phải chất độc và nạn nhân còn tỉnh táo, chưa có triệu chứng ngộ độc.
Chống chỉ định: nạn nhân lờ đờ, hôn mê hay co giật, ngộ độc acid hay kiềm mạnh. Gây nôn bằng cách: cho nạn nhân uống 100 -200ml nước sạch rồi ngay lập tức dùng tăm bông, hoặc ống xông ngoáy họng, cúi thấp đầu nôn, tránh sặc vào phổi. Quan sát chất nôn, giữ lại vào một lọ gửi xét nghiệm.
Uống than hoạt:
Cho than hoạt với liều 1 g/Kg thể trọng hoà trong 100ml nước sạch cho nạn nhân uống. Sau 2 giờ có thể uống nhắc lại nếu thấy cần.
Kèm theo than hoạt bao giờ cũng phải cho Sorbitol với một lượng gấp 2 lần than hoạt.
Tốt nhất uống hỗn hợp than hoạt + Sorbitol (Antipois-B. mai của Trung tâm Chống độc).
Rửa dạ dày:
Hiệu quả nhất trong 60 phút đầu b| ngộ độc cấp.
Còn hiệu quả trong 3 giờ đầu và đã uống than hoạt.
Còn hiệu quả trong 6 giờ đầu với ngộ độc: các thuốc gây liệt ruột, hoặc uống một số lượng lớn, bệnh nhân tụt huyết áp.
Chỉ định:
+ Hầu hết các ngộ độc đường tiêu hóa.
+ Các bệnh nhân không gây nôn được.
Chống chỉ định:
+ Sau uống các chất ăn mòn: acid, kiềm mạnh.
+ Sau uống các hoá chất: dầu hỏa, ét xăng, paratin: đặt ống thông nhỏ mềm và hút để phòng tránh biến chứng sặc vào phổi.
+ Bệnh nhân hôn mê, co giật trừ khi được đặt ống nội khí quản bơm bóng chèn và dùng thuốc chống co giật.
Kĩ thuật:
+ Bệnh nhân nằm nghiêng trái, đầu thấp.
+ Ống thông dạ dày cỡ 37- 40F cho người lớn; 26-35F cho trẻ em, bôi trơn đưa qua miệng hay mũi vào tới dạ dày.
+ Nước đưa vào mỗi lần 200ml với người lớn, 50-100ml với trẻ em, xóc bụng rồi tháo ra. Không dùng máy hút điện. Nhắc lại nhiều lần cho tới khi sạch dạ dày.
+ Dùng nước sạch, ấm pha với muối 5g muối/lít nước, tổng số lượng nước rửa thường 5-10 lít với các trường hợp uống thuốc trừ sâu, 3-5 lít nước với hầu hết các trường hợp khác.
Nhuận tràng: nhằm kích thích co bóp ruột tống chất độc ra ngoài. Thường dùng là Sorbitol 1-4g/kg uống ngay sau dùng than hoạt, hoặc trộn vào than hoạt.
Các biện pháp tăng thải trừ dộc chất
Bao gồm các biện pháp: bài niệu tích cực, uống than hoạt đa liều, lọc ngoài thận, thay huyết tương, thay máu. Chỉ thực hiện ở bệnh viện.
Bài niệu tích cực
Chỉ định: ngộ độc các loại độc chất được đào thải qua đường tiết niệu: VD: Gardenal, Paraquat, hoặc tình trạng tiêu cơ vân trong ngộ độc (ong đốt, rắn hổ mang cắn...). Chống chỉ định: suy tim, suy thận thể thiểu niệu hoặc vô niệu.
Thực hiện: truyền dịch với tốc độ 150-200ml/giờ ở người lớn, 20-100ml/giờ ở trẻ em tùy theo cân nặng và tổng số dịch truyền.
Dịch truyền thường là dịch đẳng trương (một nửa là glucose 5%; một nửa là natri clorua 0,9%; nếu là Gardenal thì truyền glucose 5%, natri clorua 0,9% và natri bicarbonat 1,4% theo tỉ lệ 2:2:1 với khối lượng toàn bộ bằng 50-80ml/kg cân nặng) nhằm kiềm hóa nước tiểu với những độc chất gây toan máu.
Theo dõi lượng nước tiểu theo giờ, nếu không đạt 100-200 ml/giờ cho người lớn và 2-4ml/kg cân nặng cho trẻ em thì cho thêm thuốc lợi tiểu mạnh (turosemid). Điều chỉnh lượng dịch truyền vào theo lượng nước tiểu/giờ.
Lọc ngoài thận
Khi kích thước phân tử chất độc đủ nhỏ để qua được lỗ lọc, thể tích phân bố thấp, chất độc gắn ít với protein huyết tương, bài niệu tích cực không có tác dụng, hoặc bệnh nhân suy thận, ngộ độc với số lượng lớn. Chỉ định chống chỉ định phụ thuộc vào biện pháp lọc, và từng chất độc riêng. Các kĩ thuật đang áp dụng phổ biến hiện nay là thận nhân tạo ngắt quãng, siêu lọc liên tục (CVVH).
Thay huyết tương hoặc thay máu: có thể được chỉ định khi các biện pháp thải trừ khác không có hiệu quả và thực hiện vào thời điểm chất độc có nồng độ trong máu cao nhất. Ví dụ ngộ độc Paraquat khi bệnh nhân nhập viện trong vòng 2-4 giờ đầu. Thực chất còn ít ứng dụng và đang được nghiên cứu.
Sử dụng thuốc giải độc
Định nghĩa
Thuốc giải độc (antidote) là các chất có tác dụng đặc hiệu chống lại tác động hoặc hiệu quả độc hại của một chất độc.
Cơ chế tác dụng
Giải độc qua tương tác hoá học.
Giải độc qua tác dụng dược lí.
Cạnh tranh thể cảm thụ.
Đối kháng tác dụng.
Phục hồi chức năng bình thường.
Về liều thuốc giải độc
Thuốc giải độc phải dùng đúng, đủ liều mới phát huy tác dụng. Hiện mới có ít thuốc giải độc có phác đồ điều trị cụ thể đã được kiểm chứng qua lâm sàng (PAM và atropin trong ngộ độc phospho hữu cơ; N-acetylcystein trong ngộ độc paracetamol; naloxon trong quá liều heroin...).
Rất nhiều thuốc giải độc chưa xác định được liều tối ưu. Các liều khuyến cáo thường dựa theo thực nghiệm trên súc vật và trên người binh thường.
Người bị ngộ độc sẽ đáp ứng khác với người bình thường và lượng thuốc giải độc phải tương đương (để trung hòa độc chất...) hoặc thậm chí nhiều hơn độc chất (để tranh chấp thể cảm thụ, để đối kháng tác dụng, để phục hồi chức năng...).
Dùng không đủ thuốc giải độc sẽ không có tác dụng; ngược lại dùng quá liều thuốc giải độc có thể sẽ trở thành tác nhân gây ngộ độc. Vì vậy, người bác sĩ điều trị phải quyết định liều lượng cho từng người bệnh và theo dõi chặt phản ứng của người bệnh khi dùng thuốc giải độc.
Các biện pháp điều trị triệu chứng, hồi sức toàn diện
Gan, thận, huyết học, nước điện giải... Giáo dục phòng chống ngộ độc tái diễn trước khi ra viện.
Bài viết cùng chuyên mục
Viêm mạch dị ứng: chẩn đoán miễn dịch và điều trị
Viêm mạch dị ứng, là viêm mạch hệ thống không rõ căn nguyên, có tổn thương các mạch nhỏ, do lắng đọng phức hợp miễn dịch IgA.
Ung thư tuyến giáp: chẩn đoán và điều trị nội khoa
Ung thư tuyến giáp, là ung thư của tế bào biểu mô nang giáp, gồm ung thư thể nhú, ung thư thể nang, ung thư thể kém biệt hóa, hoặc từ tế bào cạnh giáp.
Viêm khớp dạng thấp: chẩn đoán và điều trị nội khoa
Viêm khớp dạng thấp là bệnh tự miễn, diễn biến mạn tính. Bệnh được đặc trưng bởi tình trạng viêm các khớp nhỏ nhở có tính chất đối xứng, có dấu hiệu cứng khớp buổi sáng và thường có mặt của yếu tố dạng thấp, đôi khi có tổn thương nội tạng.
Hội chứng Cushing: chẩn đoán và điều trị nội khoa
Tăng cân là triệu chứng đầu tiên, mặt tròn như mặt trăng, da ừng đỏ, gáy có bướu mỡ, rối loạn phân bố mỡ, mỡ tập trung ở mặt, cổ.
Viêm tuyến giáp không đau sau sinh: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp sau sinh xảy ra ở khoảng 5 đến 7 phần trăm phụ nữ sau sinh đẻ, có thể liên quan đến hiện tượng tự miễn.
Bệnh thương hàn: chẩn đoán và điều trị nội khoa
Đặc điểm lâm sàng là sốt kéo dài và gây nhiều biến chứng, đặc biệt là xuất huyết tiêu hóa và thủng ruột. Hiện nay vi khuẩn Salmonella typhi đa kháng các kháng sinh, đặc biệt một số chùng vi khuẩn kháng quinolon đã xuất hiện.
Suy cận giáp: chẩn đoán và điều trị nội khoa
Chức năng chủ yếu của tuyến cận giáp, là cân bằng nồng độ calci máu, suy cận giáp gây hạ calci máu biểu hiện triệu chứng thần kinh cơ.
Viêm cột sống dính khớp: chẩn đoán và điều trị nội khoa
Một số yếu tố rất quan trọng trong cơ chế bệnh sinh của viêm cột sống dính khớp, bệnh có các biểu hiện lâm sàng đa dạng, liên quan đến một số cấu trúc khác nhau.
Viêm quanh khớp vai: chẩn đoán và điều trị nội khoa
Chẩn đoán viêm quanh khớp vai chủ yếu dựa vào lâm sàng ấn đau chói tại chỗ các vị trí tương ứng của gân như đầu dài gân nhị đầu, điểm bám gân trên gai, gân dưới gai, kết hợp cận lâm sàng mà chủ yếu là siêu âm phần mềm quanh khớp vai.
Tắc đường hô hấp trên: chẩn đoán và điều trị cấp cứu
Tắc nghẽn đường hô hấp trên cấp tính có thể do hít phải vật lạ từ ngoài, nhiễm virut hoặc vi khuẩn, dị ứng nặng, bỏng hoặc chấn thương
Bệnh uốn ván: chẩn đoán và điều trị nội khoa
Ngoại độc tố uốn ván tác động vào thần kinh cơ gây nên biểu hiện lâm sàng của bệnh là cứng hàm, co cứng cơ liên tục, các cơn giật cứng toàn thân và nhiều biến chứng khác gây tử vong.
Viêm não Herpes simplex: chẩn đoán và điều trị nội khoa
Viêm não do virus Herpes simplex, là bệnh nhiễm trùng thần kinh cấp tính, xuất hiện tản phát không mang tính chất mùa.
Rắn lục cắn: chẩn đoán và điều trị hồi sức tích cực
Nọc rắn lục là một phức hợp bao gồm các enzym tiêu protein, acid amin, lipid, các enzym là yếu tố chính thúc đẩy quá trình độc với tế bào, máu và thần kinh
Suy hô hấp cấp: chẩn đoán và điều trị cấp cứu ban đầu
Suy hô hấp xảy ra khi các mạch máu nhỏ, bao quanh túi phế nang không thể trao đổi khí, gặp phải các triệu chứng ngay lập tức, do không có đủ oxy trong cơ thể
Suy thận cấp trong hồi sức: chẩn đoán và điều trị tích cực
Suy thận cấp, đề cập đến việc giảm đột ngột chức năng thận, dẫn đến việc giữ lại urê, và các chất thải chứa nitơ khác, và sự rối loạn của thể tích ngoại bào và chất điện giải
Ngộ độc nấm độc: chẩn đoán và điều trị hồi sức tích cực
Ngộ độc nấm thường xảy ra vào mùa xuân, hè, ngộ độc sớm dễ phát hiện, chỉ điều trị triệu chứng và hỗ trợ đầy đủ bệnh nhân thường sống
Hạ natri máu: chẩn đoán và điều trị hồi sức tích cực
Hạ natri máu, là một rối loạn nướ điện giải, nồng độ natri trong máu hạ gây nên tình trạng giảm áp lực thẩm thấu ngoài tế bào, dẫn tới thừa nước trong tế bào
Biến chứng thần kinh do đái tháo đường: chẩn đoán và điều trị nội khoa
Biến chứng thần kinh, biểu hiện ở nhiều dạng khác nhau, thường gặp nhất là biến chứng thần kinh ngoại vi, và biến chứng thần kinh tự động
Suy thượng thận: chẩn đoán và điều trị nội khoa
Điều trị thích hợp, và biện pháp phòng ngừa bổ sung, suy tuyến thượng thận có thể có cuộc sống năng động, và có tuổi thọ bình thường.
Sốc phản vệ: chẩn đoán và điều trị cấp cứu
Phản ứng phản vệ có thể biểu hiện tại da hoặc niêm mạc, đường tiêu hóa, đường hô hấp, hệ tim mạch như mạch nhanh, loạn nhịp hoặc tụt huyết áp
Viêm màng não tăng bạch cầu ái toan: chẩn đoán và điều trị nội khoa
Các nguyên nhân, gây viêm màng não tăng bạch cầu ái toan, thường do các ấu trùng của các loài giun sán gây nên.
Ngộ độc cấp thuốc diệt chuột loại warfarin: điều trị hồi sức tích cực
Hầu hết các loại thuốc diệt chuột warfarin, lượng chính xác rất khó xác định, và hoàn cảnh lâm sàng cũng như loại thuốc được sử dụng để xác định có độc hay không
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Suy giáp: chẩn đoán và điều trị nội khoa
Suy giáp, là hội chứng đặc trưng bằng tình trạng suy giảm chức năng tuyến giáp, sản xuất hormon tuyến giáp không đầy đủ, so với nhu cầu của cơ thể.
Viêm gan virus cấp: chẩn đoán và điều trị nội khoa
Viêm gan virus cấp, là bệnh truyền nhiễm thường gặp, nhất là ở các nước đang phát triển, do các virus viêm gan, gây viêm nhiễm và hoại tử tế bào gan.
