- Trang chủ
- Xét nghiệm
- Điện tâm đồ bình thường và bệnh lý
- Ngoại tâm thu thất trên hình ảnh điện tâm đồ
Ngoại tâm thu thất trên hình ảnh điện tâm đồ
Ngoại tâm thu thất phần lớn xẩy ra do cơ chế vòng vào lại, Nhát bóp ngoại tâm thu thất đến sớm so với nhịp cơ sở, tức khoảng RR’ nhỏ hơn RR, Thất đồ giãn rộng lớn hơn 0,13s, bất thường, méo mó về hình dạng.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Ngoại tâm thu thất phần lớn xẩy ra do cơ chế vòng vào lại.
Nhát bóp ngoại tâm thu thất đến sớm so với nhịp cơ sở, tức khoảng RR’ < RR.
Thất đồ giãn rộng > 0,13s, bất thường, méo mó về hình dạng.
STT’ trái chiều với QRS’.
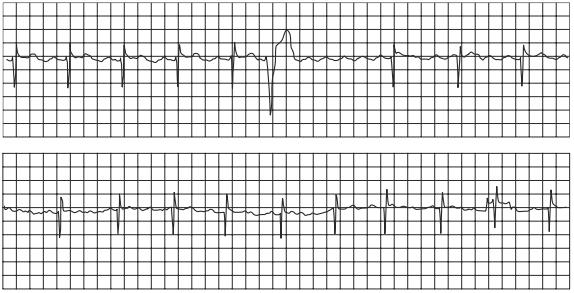
Ngoại tâm thu thất giấu trong quá trình rung tâm nhĩ trên hình ảnh điện tâm đồ.
Bài viết cùng chuyên mục
Phì đại tâm thất phải và trái (hai thất) trên điện tâm đồ
Kết hợp phì đại hai tâm thất: Phì đại tâm thất phải (trục lệch phải và biên độ của sóng R > sóng S ở chuyển đạo V1) và phì đại tâm thất trái (biên độ sóng R > 21 mm ở chuyển đạo aVF).
Trục điện tim lệch phải ở bệnh nhân thông liên nhĩ lỗ thứ hai
Thông liên nhĩ thể xoang tĩnh mạch, xảy ra ở cạnh sau trên của vách ngăn tâm nhĩ, thường liên quan đến sự trở về bất thường một phần của tĩnh mạch phổi.
Block nhánh trên điện tâm đồ
Hình vẽ hiển thị vị trí của block nhánh phải đặc trưng ở V1 và V6, điện tâm đồ thay đổi với RSR và xuống của sóng S và block nhánh trái với đặc trưng ECG thay đổi.
Nhịp nhanh trên thất: hình ảnh điện tâm đồ
Nhịp nhanh bộ nối, là phổ biến gây ra cơn nhịp nhanh kịch phát ở người trẻ, và có lẽ nó giải thích cho triệu chứng hồi hộp của bệnh nhân trước đây.
Giả nhồi máu cơ tim vùng sau dưới trên điện tâm đồ
Cơ chế chủ yếu của nhồi máu cơ tim cấp là do sự không ổn định và nứt ra của mảng xơ vữa, trên cơ sở đó huyết khối hình thành gây lấp toàn bộ lòng mạch.
Nhồi máu cơ tim vùng sau dưới tiến triển trên điện tâm đồ
Với đau ngực nặng. B, nhồi máu cơ tim cấp vùng sau dưới. ST thay đổi ở chuyển đạo V1 đến V3 đại diện cho thương tổn thành sau.
Xoắn đỉnh trên hình ảnh điện tâm đồ
Xoắn đỉnh là thuật ngữ chỉ một loại nhịp nhanh thất có nhiều đặc điểm khác với dạng nhịp nhanh thất thông thường, Đây là trạng thái loạn nhịp trung gian giữa nhịp nhanh thất.
Block nhánh phải với phì đại thất phải (trục điện tim lệch phải)
Block nhánh phải với phì đại thất phải, Trục điện tim lệch phải, RAD right axis deviation, Trục QRS từ dương 90 độ đến dương 270 độ
Dextrocardia (tim lệch phải hoặc đảo ngược vị trí)
Dextrocardia là khuyết tật bẩm sinh, trong đó tim nằm ở phía bên phải của cơ thể, Có hai loại chính của dextrocardia: dextrocardia of embryonic arrest và dextrocardia situs inversus
Mắc sai dây chuyển đạo trước tim khi làm điện tâm đồ
Các điện cực trước tim khi làm điện tâm đồ được đặt liên tiếp cạnh nhau nên các sóng của chúng biến thiên liên tục. Sóng R thấp nhất ở V1, cao dần lên ở V2, V3, V4 rồi đến V5, rồi hơi thấp xuống ở V6.
Block nhánh phải kèm block nhĩ thất cấp II trên điện tâm đồ
A, điện tâm đồ ECG nghỉ ngơi với block nhánh phải. B, ECG khi tập thể dục với block nhĩ thất 2 trên 1, Các mũi tên chỉ sóng P dẫn của mỗi nhịp thứ hai. C, ghi lại bó His.
Cuồng động nhĩ đảo ngược điển hình hoặc xuất hiện theo chiều kim đồng hồ
Điện tâm đồ của chứng loạn nhịp tim này có thể biến đổi hơn nhưng thường có độ võng rõ trong các chuyển đạo II, III, và F và độ võng không rõ hoặc hai pha ở chuyển đạo V1.
Nhịp tim nhanh phức bộ rộng do làm chậm nhịp tim nhanh thất
Chẩn đoán bằng ECG. Điều trị cơn ngắn là chuyển nhịp hoặc thuốc chống loạn nhịp tùy thuộc vào triệu chứng. Nếu cần thiết, điều trị lâu dài bằng cấy ghép một máy khử rung tim.
Máy tạo nhịp tim VVI không giữ nhịp do chống máy trên điện tâm đồ
Máy tạo nhịp là một trong những liệu pháp không dùng thuốc thành công nhất và cũng xuất hiện sớm nhất trong xử lý rối loạn nhịp tim.
Phụ nữ có thai: hình ảnh điện tâm đồ ngoại tâm thu thất
Ngoại tâm thu xuất hiện khá thường xuyên còn các vấn đề khác của điện tim đồ thì hoàn toàn bình thường, ngoại tâm thu thất rất phổ biến trong thời kỳ mang thai
Điện tâm đồ bình thường
Sóng P dương, dương ở DII và các đạo trình trước ngực từ V3 đến V6 và âm ở aVR. Sóng P dương ở DI và có thể dẹt, âm hoặc dương ở aVL và aVF và DIII.
Nhịp tim nhanh thất nhánh đường ra thất phải trên điện tâm đồ
Nhanh thất đơn hình là kết quả từ sự tập trung hay vào lại con đường bất thường duy nhất và có thường xuyên, phức hợp QRS giống hệt nhau xuất hiện.
Viêm màng ngoài tim cấp trên điện tâm đồ
Sau ba tuần ST hạ xuống, T dẹt rồi âm, Khi có dịch, Thêm dấu hiệu điện thế thấp, Khi co thắt: P rộng, có móc và có rối loạn nhịp tim, nhất là rung nhĩ, có thể có điện thế thấp
Block nhĩ thất cấp ba trên điện tâm đồ
Block nhĩ thất cấp III, tất cả xung động từ nhĩ không thể dẫn truyền xuống thất, nhĩ và thất đập theo nhịp riêng. Nhĩ vẫn do chỉ nhịp nút xoang còn thất do chủ nhịp khác, có thể là nút nhĩ thất, thân hay nhánh bó His.
Nhịp nhanh thất trên điện tâm đồ
Nó có thể là một nhịp tim đe dọa tính mạng và yêu cầu chẩn đoán và điều trị nhanh chóng, Các tín hiệu điện trong thất bất thường, can thiệp với các tín hiệu điện từ nút xoang nhĩ.
Điện tâm đồ thể hiện nhịp tim nhanh qua trung gian máy điều hòa nhịp tim
Máy tạo nhịp là một trong những liệu pháp không dùng thuốc thành công nhất và cũng xuất hiện sớm nhất trong xử lý rối loạn nhịp tim. Hàng triệu máy tạo nhịp đã đuợc ghép.
Sơ đồ dẫn và cấp máu của hệ thống dẫn truyền điện tim
Bó His chia ra 2 nhánh, nhánh phải và nhánh trái, nhánh phải nhỏ và mảnh hơn, nhánh trái lớn chia ra 2 nhánh nhỏ là nhánh trước trên trái và sau dưới trái.
Điện tâm đồ ở bệnh nhân bị hạ thân nhiệt
Khi cân bằng giữa sản xuất nhiệt và mất nhiệt của cơ thể đối với sự mất nhiệt trong một thời gian kéo dài, hạ thân nhiệt có thể xảy ra, Hạ thân nhiệt do tai nạn thường xảy ra
Bệnh cơ tim phì đại vùng đỉnh trên điện tâm đồ
V5, V6 có R cao vượt quá 25mm, có thể quá 30mm ở người có thành ngực mỏng. Q hơi sâu, S vắng mặt hoặc rất nhỏ, nhánh nội điện muộn trên 0,45 giây.
Điện tâm đồ ở bệnh nhân xuất huyết dưới nhện cấp
10 phần trăm xuất huyết khoang dưới nhện riêng lẽ quanh thân não (đặc biệt là trung não) không xác định được nguyên nhân
