- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Bệnh thận mạn: nguyên nhân do mạch máu thận
Bệnh thận mạn: nguyên nhân do mạch máu thận
Ngay cả ở những người khỏe mạnh không có tăng huyết áp hay đái tháo đường tiềm ẩn, lượng huyết tương qua thận và mức lọc cầu thận (GFR) sẽ giảm 40-50% khi đến tuổi 80.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nhiều loại tổn thương mạch máu có thể gây thiếu máu thận và gây chết mô thận. Các tổn thương thường gặp nhất là (1) Xơ vữa các động mạch lớn của thận, với quá trình xơ cứng tiến triển gây co khít các mao mạch; (2) tăng sản sợi cơ ở một hoặc nhiều động mạch lớn, gây tắc các mạch máu ; và (3) xơ cứng thận, do tổn thương xơ cứng các động mạch nhỏ, tiểu động mạch và cầu thận.
Tổn thương xơ vữa hoặc tăng sản của các động mạch lớn thường chỉ ảnh hưởng tới 1 thận và do đó làm giảm đơn thuần chức năng một thận. Tăng huyết áp thường xảy ra khi động mạch ở một thận bị chèn ép trong khi động mạch ở thận còn lại vẫn bình thường, một tình trạng tương tự như thí nghiệm về tăng huyết áp trên hai thận của Goldblatt.
Xơ cứng thận lành tính, hình thức phổ biến nhất của bệnh thận, được tìm thấy ở ít nhất 70% các trường hợp giám định pháp y của những người chết ở 60 tuổi. Đây là loại tổn thương mạch máu xảy ra ở những động mạch gian thùy nhỏ và các tiểu động mạch hướng tâm của thận.
Đây được cho là nơi bắt đầu quá trình thoát huyết tương qua các tế bào nội mô mạch máu. Quá trình thoát mạch này làm lắng đọng fibrin vào lớp trung gian giữa các mạch máu, theo sau đó là quá trình dày thành mạch mà cuối cùng dẫn đến tình trạng co thắt mạch, và trong một số trường hợp có thể dẫn đến bít tắc mạch hoàn toàn. Do không có các nhánh nối thông giữa các mạch máu nhỏ của thận, nên khi tắc một trong số chúng sẽ dẫn đến hủy hoại một số lượng nephron tương ứng được cấp máu. Vì vậy, một phần nhu mô thận sẽ bị thay thế bởi mô xơ. Khi quá trình xơ hóa xảy ra ở cầu thận, tổn thương đó sẽ được gọi là xơ hóa cầu thận.
Xơ hóa thận và xơ hóa cầu thận trong một giới hạn nào đó thường xảy ra ở những người sau 40 tuổi, dẫn đến sự giảm 10% các nephron chức năng trong 10 năm bắt đầu từ năm 40 tuổi. Sự mất cầu thận và chức năng của các nephron được phản ảnh bằng việc giảm từ từ cả lượng máu tới thận và GFR.
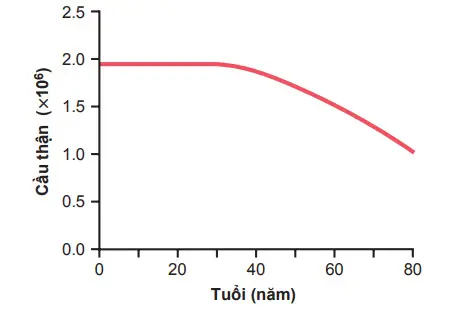
Hình. Ảnh hưởng của tuổi lên số lượng các cầu thận chức năng
Ngay cả ở những người khỏe mạnh không có tăng huyết áp hay đái tháo đường tiềm ẩn, lượng huyết tương qua thận và mức lọc cầu thận (GFR) sẽ giảm 40-50% khi đến tuổi 80.
Tần suất và mức độ xảy ra xơ hóa thận và xơ hóa cầu thận được tăng lên rất nhiều nếu có đi kèm tăng huyết áp hoặc đái tháo đường. Trên thực tế, đái tháo đường và tăng huyết áp là hai nguyên nhân quan trọng nhất dẫn đến bệnh thận mạn giai đoạn cuối, như đã được thảo luận ở trước. Như vậy, xơ hóa thận lành tính kết hợp với tăng huyết áp nặng có thể dẫn đến xơ hóa thận ác tính tiến triển nhanh. Các đặc điểm mô học đặc trưng cho xơ hóa thận ác tính bao gồm một lượng lớn fibrin lắng đọng trong các tiểu động mạch và quá trình dày thành mạch, với thiếu máu nghiêm trọng ở các nephron bị ảnh hưởng. Ngoài ra, tuy chưa tìm ra lí do nhưng người ta nhận thấy tỷ lệ mắc xơ hóa thận và xơ hóa cầu thận ác tính ở người da đen cao hơn người da trắng ở cùng độ tuổi và cùng mức độ mắc tăng huyết áp hoặc đái tháo đường.
Bài viết cùng chuyên mục
Suy tim: ứ dịch do thận gây phù ngoại vi
Giảm cung lượng tim thường làm giảm áp lực cầu thận do giảm huyết áp động mạch và co tiểu động mạch đến do cường giao cảm.
Sinh lý bệnh rối loạn chuyển hóa lipid
Tùy theo phương pháp, có thể đánh giá khối lượng mỡ toàn phần, hoặc sự phân bố mỡ trong cơ thể.
Cơ chế bù trừ trong nhiễm Acid Base
Sự di chuyển của Cl- từ huyết tương vào trong hồng cầu và HCO3- từ hồng cầu ra huyết tương do CO2 tăng lên ở tổ chức (hiện tượng Hamberger).
Bilaxten: thuốc kháng histamin điều trị dị ứng
Bilastine là một chất đối kháng histamin không gây buồn ngủ, có tác dụng kéo dài, đối kháng chọn lọc trên thụ thể H1 ngoại vi và không có ái lực với thụ thể muscarinic. Bilastine ức chế các phản ứng mẩn ngứa, ban đỏ trên da do histamin trong vòng 24 giờ sau khi sử dụng một liều đơn.
Vị trí tính chất và vai trò của môn sinh lý bệnh
Môn sinh lý bệnh, như định nghĩa đã nêu rõ; đi từ những hiện tượng bệnh lý cụ thể, tìm cách khái quát hóa thành những quy luật.
Tự điều hòa mức lọc cầu thận để ngăn ngừa thay đổi bài tiết của thận
Những cơ chế kiểm soát đặc biệt, thay đổi huyết áp vẫn có những ảnh hưởng đáng kể về bài tiết nước và muối; này được gọi là nhiều áp lực tiểu hoặc bài niệu natri áp lực, và nó là rất quan trọng trong việc điều tiết lượng dịch cơ thể và huyết áp.
Bài tiết nước tiểu cô đặc: vai trò của ống lượn xa và ống góp
Bằng cách tái hấp thu càng nhiều nước có thể, thận tạo ra nước tiểu đậm đặc, bài xuất một lượng bình thường các chất tan trong nước tiểu trong khi đưa thêm nước trở lại dịch ngoại bào và bù đắp cho sự thiếu hụt nước trong cơ thể.
Vận chuyển nước tiểu từ thận qua niệu quản vào bàng quang
Thành bàng quang có xu hướng nén niệu quản, do đó ngăn chặn dòng chảy ngược (trào ngược) nước tiểu từ bàng quang khi áp lực tích tụ trong bàng quang trong quá trình co bóp hoặc chèn ép bàng quang.
Định nghĩa bệnh sinh
Trong điều trị học, nếu biết được nguyên nhân để điều trị là tốt nhất nhưng nếu không biết được nguyên nhân thì điều trị theo cơ chế bệnh sinh.
Bài tiết H + chủ động: trong các tế bào kẽ của ống lượn xa và ống góp
Mặc dù sự bài tiết H+ ở đoạn cuối ống lượn xa và ống góp chỉ chiếm khoảng 5% của tổng H+ bài tiết. Nhưng cơ chế này rất quan trọng trong việc acid hóa tối đa nước tiểu.
Kiểm soát sự bài tiết Canxi của thận
Tái hấp thu canxi tương tự như đối với natri, sự bài tiết canxi được điều chỉnh để đáp ứng nhu cầu của cơ thể, khi tăng lượng canxi ăn vào, cũng làm tăng bài tiết canxi qua thận. Canxi vừa được lọc vừa tái hấp thu ở thận nhưng không được bài tiết ra ngoài. Do đó, tốc độ bài tiết canxi qua thận...
Đặc tính của lympho T: hoạt hóa tế bào T và miễn dịch trung gian tế bào
Tế bào T đi vào tuần hoàn và được phân bố khắp cơ thể, đi qua thành mao mạch vào các khoảng gian bào, trở lại vào bạch huyết và máu một lần nữa, và tuần hoàn một lần nữa và một lần nữa trên khắp cơ thể.
Bất thường trong điều hòa thân nhiệt cơ thể người
Một số chất gây sốt, khi được tiêm vào vùng dưới đồi, có thể ngay lập tức và trực tiếp tác động trên đây làm tăng điểm nhiệt chuẩn, các chất gây sốt khác tác động gián tiếp và có thể mất vài giờ để chúng gây tác dụng.
Cơn đau khác thường trên lâm sàng: những cảm giác bản thể
Nhiều bệnh của cơ thể gây đau. Hơn nữa khả năng chẩn đoán những bệnh khác nhau phụ thuộc rất lớn vào sự hiểu biết của bác sĩ lâm sàng về những đặc tính khác nhau của đau.
Phân tích biểu đồ suy tim cung lượng cao
Nếu tập thể dục, sẽ có dự trữ tim ít do khả năng của tim đã đạt được mức gần cực đại để bơm thêm lượng máu qua lỗ thông động tĩnh mạch. Tình trạng này được gọi là suy tim cung lượng cao.
Bệnh van tim: huyết động học trong quá trình gắng sức thể lực
Ngay cả trong các trường hợp bệnh van tim nhẹ đến trung bình, dự trữ tim của bệnh nhân giảm tương ứng với mức độ nghiêm trọng của rối loạn chức năng van tim.
Xác định vị trí đau của tạng: đường dẫn truyền đau tạng và đau thành
Cảm giác đau từ các tạng khác nhau thường khó xác định rõ vị trí. Thứ nhất, não không nhận thức được về sự hiện diện của các cơ quan. Thứ hai, cảm giác từ ổ bụng và lồng ngực được dẫn truyền lên hệ thần kinh trung ương qua hai con đường:
Định lượng bài tiết acid base qua thận
Để cân bằng acid-base, lượng acid bài tiết thuần phải bằng lượng acid sản xuất không bay hơi trong cơ thể. Trong nhiễm toan, acid bài tiết thuần tăng rõ rệt, đặc biệt do tăng tiết NH4+, do đó loại bỏ acid ra khỏi máu.
Lác mắt: tổn thương điều hợp của mắt
Ở một số bệnh nhân lác, mắt thay thế trong việc chú ý đến đối tượng. Ở những bệnh nhân khác, một mắt đơn độc được sử dụng mọi lúc, và mắt kia trở nên bị ép và không bao giờ được sử dụng để nhìn chính xác.
Shock do giảm thể tích máu: shock mất máu
Giá trị đặc biệt của việc duy trì áp lực động mạch bình thường ngay cả khi giảm cung lượng tim là bảo vệ lưu lượng máu qua mạch vành và tuần hoàn não.
Cơ chế hệ số nhân ngược dòng: tạo ra áp suất thẩm thấu cao vùng tủy thận
Khi nồng độ chất tan cao trong tủy thận đạt được, nó được duy trì bởi tính cân bằng giữa sự vào và thoát ra của các chất tan và nước trong tủy thận.
Tổng hợp hemoglobin: gắn kết ô xy và thải trừ CO2
Hemoglobin là có khả năng gắn không bền và thuận nghịch với phân tử oxi. Khả năng này liên quan đến hô hấp bởi vì chức năng cơ bản của hemoglobin là gắn với oxi tại phổi và giải phóng chúng tại mao mạch mô ngoại vi.
Dẫn truyền đau: con đường kép trong hệ thần kinh trung ương
Receptor đau là các đầu mút tận cùng tự do, nhưng các đầu tận cùng này sử dụng hai đường để dẫn truyền các dấu hiệu đau trong hệ thần kinh trung ương. Hai đường tương đương với hai kiểu đau: đường đau nhanh và đường đau chậm.
Hiệu chỉnh loạn thị bằng kính trụ: sử dụng hai kính trụ với độ hội tụ khác nhau
Sau khi thử vài thấu kính cầu khác nhau trước mắt loạn thị, mỗi độ hội tụ của thấu kính làm hội tụ rõ nét một vài các thanh song song nhau nhưng sẽ không rõ một vài các thanh khác vuông góc với các thanh sắc nét đó.
Tan cục máu đông: plasmin làm tiêu fibrin và chất chống đông
Khi cục máu đông được tạo thành, có một lượng lớn plasminogen bị giam giữ trong cục máu đông với các protein huyết tương khác. Nếu chúng không được hoạt hóa thì sẽ không tạo thành plasmin và làm tan cục máu đông.
