- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Tiếp cận bệnh nhân sốc: nguyên lý nội khoa
Tiếp cận bệnh nhân sốc: nguyên lý nội khoa
Mặc dù hạ huyết áp thì thường thấy được trong sốc, nhưng không có một ngưỡng huyết áp riêng nào để xác định được sốc. Sốc có thể là do giảm lưu lượng máu.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Chăm sóc ban đầu những bệnh nhân bệnh nặng phải thực hiện nhanh chóng và khai thác bệnh sử một cách kĩ lưỡng. Ổn định sinh lý bằng những nguyên tắc của hỗ trợ tim mạch nâng cao và thường bao gồm các kĩ thuật xâm lấn như thở máy và liệu pháp thay thế thận để hỗ trợ những cơ quan bị suy. Một loạt các thang điểm đánh giá mức độ của bệnh, như APACHE (sinh lý cấp tính và đánh giá sức khỏe mãn tính), đã được phát triển. Mặc dù những công cụ này hữu ích để đảm bảo tương đồng giữa các nhóm bệnh nhân tham gia vào các thử nghiệm lâm sàng hoặc đảm bảo chất lượng theo dõi, mức độ phù hợp của nó trên từng bệnh nhân riêng rẽ chưa rõ ràng. Những thang điểm này không thường được dùng để hướng dẫn chăm sóc trên lâm sàng.
Sốc, được mô tả bởi giảm tưới máu đến các cơ quan và thiếu O2 ở mô, là một vấn đề thường gặp đòi hỏi phải nhập viện tại ICU. Một loạt các chỉ số lâm sàng tồn tại, bao gồm hạ huyết áp, nhịp tim nhanh, nhịp thở nhanh, lạnh đầu chi, thay đổi trạng thái tinh thần, thiểu niệu và nhiễm toan lactic.
Mặc dù hạ huyết áp thì thường thấy được trong sốc, nhưng không có một ngưỡng huyết áp riêng nào để xác định được sốc. Sốc có thể là do giảm lưu lượng máu, giảm kháng trở lực mạch máu, hoặc cả hai. Sốc được chia là ba loại: giảm thể tích, tim, và cung lượng tim cao/kháng lực mạch máu thấp. Đánh giá lâm sàng có thể có ích để đánh giá đầy đủ lưu lượng tim, với mạch nhanh nhỏ, lạnh đầu chi, và chậm đổ đầy mao mạch gợi ý giảm lưu lượng tim. Các chỉ số về lưu lượng tim cao (như, mạch nảy mạnh chìm sâu, ấm đầu chi, và thời gian đổ đầy mao mạch nhanh) xuất hiện trong sốc gợi ý giảm kháng trở lực mạch máu. Giảm lưu lượng tim có thể do giảm thể tích nội mạch (như, xuất huyết) hoặc suy giảm chức năng tim. Giảm thể tích nội mạch có thể đánh giá thông qua áp lực tĩnh mạch cảnh, thay đổi áp lực của nhĩ phải với hô hấp tự nhiên, hoặc thay đổi áp lực mạch máu trong khi thở máy với áp lực dương. Giảm kháng trở lực mạch máu thường gây ra bơi nhiễm trùng huyết, nhưng lưu lượng máu cao huyết áp giảm cũng được thấy trong viêm tụy cấp, suy gan, bỏng, sốc phản vệ, các shunt động tĩnh mạch ngoại vi, và nhiễm độc giáp. Hồi sức sớm tình trạng nhiễm trùng và sốc tim có thể cải thiện được tỉ lệ sống; những đánh giá như siêu âm tim và/ hoặc theo dõi mạch máu có xâm lấn nên được sử dụng để bổ sung đánh giá lâm sàng và giảm thiểu tổn thương cơ quan. Các tiếp cận bệnh nhân sốc được mô tả ở Sơ đồ.
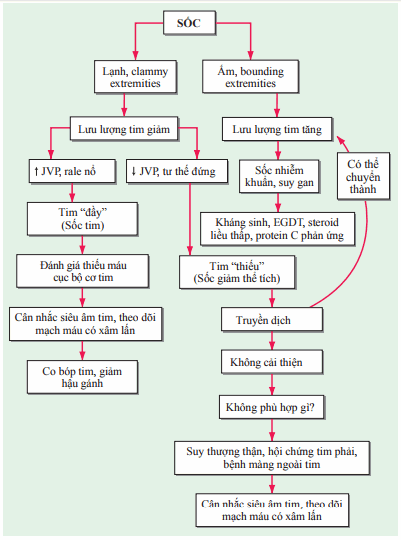
Sơ đồ. Tiếp cận bệnh nhân sốc. EGDT, quy trình điều trị hướng đích sớm; JVP, Áp lực tĩnh mạch cảnh.
Các sai sót y khoa thường xảy ra ở ICU. Các tiến bộ về kĩ thuật cho phép nhiều bệnh nhân ít hoặc không có cơ hội phục hồi có nhiều cơ hội hơn khi nằm ở ICU. Ngày càng có nhiều, những bệnh nhân, những gia đình, và những người thân đã thừa nhận có những trường hợp điều trị không thể đạt được kết quả.
Bài viết cùng chuyên mục
Nuốt nghẹn: nguyên lý nội khoa
Xem xét điều trị thử thuốc chống trào ngược, nếu không đáp ứng, theo dõi pH thực quản lưu động 24 giờ, nếu âm tính, đo áp lực thực quản có thể biết được rối loạn vận động.
Bất thường về cận lâm sàng thiếu máu
Hồng cầu lưới tăng, soi tiêu bản thấy hồng cầu có nhân và nhiễm sắc, có thể thấy hồng cầu hình cầu, hình elip, mảnh vỡ hồng cầu hoặc hình bia, có gai hoặc hình liềm tùy theo từng rối loạn khác nhau.
Sự phát triển của kháng thuốc điều trị ung thư
Trong kháng thuốc mắc phải, các khối u đáp ứng ban đầu với hóa trị sau đó xuất hiện kháng thuốc trong quá trình điều trị, thường do xuất hiện các dòng kháng thuốc trong quần thể tế bào ung thư.
Xơ vữa động mạch ngoại vi: nguyên lý nội khoa
Đo áp lực và siêu âm Doppler mạch ngoại vi trước và trong khi hoạt động nhằm định vị chỗ hẹp, chụp cộng hưởng từ mạch máu, chụp CT mạch máu.
Ung thư đầu và cổ: nguyên lý nội khoa
Tổn thương vòm họng thường không tạo ra triệu chứng cho đến khi giai đoạn muộn và sau đó gây viêm tai giữa huyết thanh một bên hay nghẹt mũi hay chảy máu mũi.
Ngất: nguyên lý nội khoa
Các rối loạn khác phải được phân biệt với ngất, bao gồm động kinh, thiếu máu động mạch sống nền, hạ oxy máu, và hạ đường huyết.
Tiếp cận theo dõi monitor: nguyên lý nội khoa
Các sai sót y khoa thường xảy ra ở ICU. Các tiến bộ về kĩ thuật cho phép nhiều bệnh nhân ít hoặc không có cơ hội phục hồi có nhiều cơ hội hơn khi nằm ở ICU.
Động kinh: nguyên lý nội khoa
Các nguyên nhân chủ yếu của GCSE là không sử dụng đúng hoặc cai thuốc chống động kinh, các rối loạn chuyển hóa, ngộ độc thuốc, nhiễm trùng hệ thần kinh trung ương.
Các bệnh suy giảm miễn dịch nguyên phát
Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng.
Sinh lý bệnh cơ quan dẫn truyền cảm giác đau
Tác nhân thay đổi cảm nhận đau hoạt động bằng cách giảm viêm ở mô, can thiệp vào con đường dẫn truyền đau, hoặc làm dịu thần kinh.
Bệnh van tim: nguyên lý nội khoa
Triệu chứng thường xảy ra ở độ tuổi 40, nhưng hẹp van hai lá thường gây mất chức năng nặng ở độ tuổi sớm hơn ở các nước đang phát triển. Triệu chứng chính là khó thở và phù phổi do gắng sức.
Thiếu máu do rối loạn quá trình hồng cầu trưởng thành
Là các hậu quả hoặc do sai sót tổng hợp hemoglobin, dẫn đến các khiếm khuyết của tế bào chất trưởng thành và hồng cầu nhỏ, khá rỗng, hoặc do sao chép DNA chậm bất thường.
Hạ đường huyết: nguyên lý nội khoa
Hạ đường huyết tái phát làm thay đổi ngưỡng của các triệu chứng thần kinh thực vật và đáp ứng chống điều hòa với mức glucose thấp, dẫn đến mất ý thức do hạ đường huyết.
Các rối loạn liên quan đến bệnh dạ dày
Bệnh nhân có thể không có triệu chứng gì hoặc có khó chịu vùng thượng vị, buồn nôn, nôn ra máu hoặc đi ngoài phân đen. Xác định chuẩn đoán bằng nội soi.
Khối u hệ thần kinh: nguyên lý chẩn đoán điều trị
Các triệu chứng khu trú gồm liệt nửa người, mất ngôn ngữ, hay giảm thị trường là điển hình của bán cấp và tiến triển.
Xuất huyết tiêu hóa dưới: nguyên lý nội khoa
Chảy máu không kiểm soát hoặc kéo dài, tái xuất huyết nặng, dò động mạch chủ ruột, Trường hợp chảy máu tĩnh mạch thực quản khó điều trị, cân nhắc đặt sonde cửa chủ trong gan qua tĩnh mạch cảnh.
Viêm gan virut cấp
Viêm gan virut cấp tính là một nhiễm trùng toàn thân chủ yếu ảnh hưởng đến gan. Biểu hiện lâm sàng là mệt mỏi, buồn nôn, nôn, ỉa chảy, sốt nhẻ, tiếp theo là nước tiểu đậm màu, vàng da, gan to mềm.
Rối loạn thông khí tăng giảm: nguyên lý nội khoa
Thông khí áp lực dương không xâm nhập trong khi ngủ, mang lại sự hỗ trợ về thông khí, và điều trị ngưng thở khi ngủ, do các bệnh thần kinh cơ.
Bóc tách động mạch chủ và một số bệnh lý động mạch chủ
Bóc tách động mạch chủ lên thường đi kèm với tăng huyết áp, hoại tử lớp áo giữa, hội chứng Marfan và Ehlers Danlos.
Đánh trống ngực: nguyên lý nội khoa
Ở bệnh nhân có nhịp ngoại tâm thu nhĩ hoặc thất mà không có bệnh lý ở cấu trúc tim, chiến lược điều trị gồm giảm uống rượu và caffein, reassurance, và cân nhắc sử dụng chẹn beta.
Biến chứng nhồi máu cơ tim ST chênh lên
Vỡ vách liên thất và hở van hai lá cấp do thiếu máu, nhồi máu cơ nhú xảy ra trong tuần đầu tiên sau nhồi máu và có đặc điểm là suy tim sung huyết cấp với âm thổi mới xuất hiện.
Liệt đa dây thần kinh sọ
Rối loạn vận động hoàn toàn mà không thiểu dưỡng thì nghi ngờ bệnh nhược cơ, liệt hai bên mặt thì phổ biến trong hội chứng Guillain-Barré.
Viêm bàng quang kẽ: nguyên lý nội khoa
Không giống như đau vùng chậu phát sinh từ các nguồn khác, đau do viêm bàng quang kẽ càng trầm trọng hơn khi đổ đầy bàng quang, và giảm khi bàng quang rỗng.
Bệnh hậu môn trực tràng và đại tràng
Các bất thường gồm thay đổi nhu động ruột lúc nghỉ và trong đáp ứng với stress thuốc cholinergic, cholecystokinin, thay đổi nhu động ruột non, tăng cảm giác tạng.
Thiếu hụt Aldosteron: suy tuyến thượng thận
Thiếu hụt aldosterone đơn thuần kèm theo sản xuất cortisol bình thường với giảm renin, như trong thiếu hụt aldosterone synthase di truyền.
