- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Nhiễm toan ceton do đái tháo đường: nguyên lý nội khoa
Nhiễm toan ceton do đái tháo đường: nguyên lý nội khoa
Nhiễm ceton do đái tháo đường do thiếu insulin có liên quan hoặc không với tăng tuyệt đối glucagon và có thể gây ra bởi dùng insulin không đủ liều, nhiễm trùng.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nhiễm ceton do đái tháo đường (DKA) và tình trạng tăng thẩm thấu tăng đường huyết (HHS) là những biến chứng cấp tính của đái tháo đường (DM).
DKA chủ yếu trên những bệnh nhân bị đái tháo đường type 1 và HHS thường gặp trên những bệnh nhân Đái tháo đường type 2. Cả hai type đều liên quan thiếu insulin tuyệt đối hoặc tương đối, giảm thể tích, và thay đổi tri giác.
Nguyên nhân
Nhiễm ceton do đái tháo đường do thiếu insulin có liên quan hoặc không với tăng tuyệt đối glucagon và có thể gây ra bởi dùng insulin không đủ liều, nhiễm trùng (viêm phổi, nhiễm trùng đường tiểu, viêm dạ dày ruột, nhiễm trùng huyết), thiếu máu cục bộ (mạch máu não, mạch vành, mạch mạc treo, mạch máu ngoại biên), phẫu thuật, chấn thương, thuốc (cocaine), hoặc thai kỳ. Hoàn cảnh thúc đẩy thường gặp là bệnh nhân bị đái tháo đường type 1 ngưng sử dụng insulin do chán ăn, giảm lượng ăn vào gây ra bởi các bệnh lý thứ yếu, sau đó tăng phân giải lipid và tăng sản xuất ceton, dẫn đến DKA.
Bảng. KẾT QUẢ XÉT NGHIỆM TRONG NHIỄM TOAN CETON DO ĐÁI THÁO ĐƯỜNG (DKA) VÀ TĂNG ÁP LỰC THẨM THẤU TĂNG ĐƯỜNG HUYẾT (HHS) (GIỚI HẠN ĐIỂN HÌNH NÊU BÊN DƯỚI)
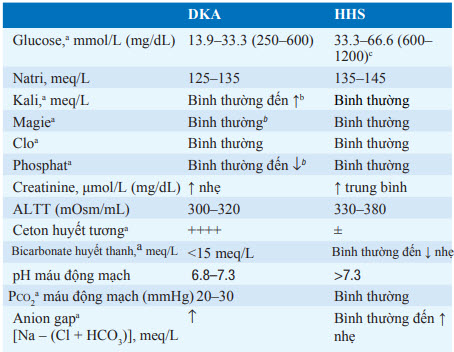
aNhững thay đổi lớn xảy ra trong quá trình điều trị DKA.
bMặc dù nồng độ trong huyết tương có thể bình thường hoặc tăng, nhưng tổng lượng dự trữ trong cơ thể luôn giảm.
cNhững thay đổi lớn trong quá trình điều trị.
Triệu chứng lâm sàng
Những triệu chứng khởi phát của DKA gồm chán ăn, buồn nôn, nôn, tiểu nhiều và khát. Đau bụng, thay đổi tri giác hoặc hôn mê có thể xảy ra ngay sau đó. Các dấu hiệu kinh điển của DKA gồm thở kiểu Kussmaul và hơi thở có mùi ceton. Giảm thể tích có thể dẫn đến khô màng niêm mạc, nhịp tim nhanh và hạ huyết áp. Sốt và căng trướng bụng cũng có thể gặp. Các xét nghiệm cận lâm sàng cho thấy tăng đường huyết, nhiễm ceton (β- hydroxybutyrate > acetoacetate), và toan chuyển hóa (pH máu động mạch 6.8–7.3) có tăng anion gap (Bảng 24-1). Lượng dịch thiếu thường khoảng 3–5 L và có thể nhiều hơn. Mặc dù giảm Kali toàn bộ trong cơ thể, Kali huyết thanh có thể bình thường hoặc tăng nhẹ do toan máu. Tương tự, phosphate có thể biểu hiện bình thường dù tổng lượng phosphate trong cơ thể giảm. Bạch cầu tăng, tăng triglyceride máu, và tăng lipoprotein máu thường gặp. Tăng amylase máu thường do tuyến nước bọt nhưng có thể định hướng chẩn đoán viêm tụy cấp . Lượng Natri đo được trong huyết thanh giảm, như hệ quả do thay đổi áp lực thẩm thấu dịch khi đường huyết tăng [giảm 1.6-meq tương ứng với tăng 5.6-mmol/L (100-mg/dL) đường huyết thanh].
Điều trị nhiễm ceton acid do đái tháo đường
Kiểm soát đái tháo đường do nhiễm ceton được trình bày trong Bảng.
Bảng. KIỂM SOÁT NHIỄM CETON ACID DO ĐÁI THÁO ĐƯỜNG
1. Xác định chẩn đoán (glucose huyết tương, ceton huyết thanh dương tính, toan chuyển hoá).
2. Nhập viện; thiết lập chăm sóc đặc biệt có thể cần thiết để theo dõi thường xuyên hoặc khi pH < 7.00 hoặc mất ý thức.
3. Đánh giá: điện giải huyết thanh (K+, Na+, Mg2+, Cl-, bicarbonate, phosphate) tình trạng Acid-bazơ-pH, HCO3-, PCO2, β-hydroxybutyrate, Chức năng thận (creatinine, lượng nước tiểu)
4. Dung dịch thay thế: 2–3 L dung dịch saline 0.9% trong 1-3 giờ đầu (10-15 mL/ kg mỗi giờ); sau đó, dung dịch saline 0.45% với 150-300 mL/giờ; chuyển sang dung dịch glucose 5% và saline 0.45% với 100-200 mL/giờ khi đường huyết tương đạt 14 mmol/L (250 mg/dL).
5. Thêm insulin tác dụng ngắn: tiêm tĩnh mạch (0.1 đơn vị/kg) hoặc tiêm bắp (0.3 đơn vị/kg), sau đó truyền tĩnh mạch liên tục 0.1 đơn vị/kg mỗi giờ; tăng gấp 2-3 lần nếu không đáp ứng trong 2-4 giờ. Nếu kali huyết thanh ban đầu <3.3 meq/L, không cho thêm insulin đến khi kali được tăng >3.3 meq/L. nếu kali huyết thanh ban đầu >5.2 meq/L, không cung cấp thêm K+ đến khi kali được phục hồi.
6. Đánh giá bệnh nhân: Yếu tố gì thúc đẩy (không tuân thủ điều trị, nhiễm trùng, chấn thương, thiếu máu cục bộ, dùng cocaine)? Bắt đầu kiểm tra toàn diện thích hợp đối với các yếu tố thúc đẩy (cấy máu, x-ray ngực, ECG).
7. Đo glucose mao mạch mỗi 1-2 giờ; đo điện giải đồ (đặc biệt là K+, bicarbonate, phosphate) và anion gap mỗi 4 giờ trong vòng 24 giờ đầu.
8. Theo dõi huyết áp, mạch, hô hấp, tình trạng tri giác, lượng dịch nhập và xuất mỗi 1-4 giờ.
9. K+ thay thế: 10 meq/giờ khi K+ huyết tương <5.0–5.2 meq/L, ECG thường quy, theo dõi lượng nước tiểu và creatinine bình thường; thêm 40-80 meq/giờ khi K+ huyết tương <3.5 meq/L hoặc khi cho bicarbonate.
10. Tiếp tục thực hiện cho đến khi bệnh nhân ổn định, mục tiêu glucose là 150- 250 mg/dL, và toan hóa được giải quyết. Tiêm truyền insulin có thể giảm xuống 0.05-0.1 đơn vị/kg mỗi giờ.
11. Thêm insulin tác dụng trung bình hoặc dài ngay khi bệnh nhân đang ăn. Cho phép kết hợp truyền insulin và tiêm insulin dưới da.
Bài viết cùng chuyên mục
Suy giảm chức năng thần kinh ở bệnh nhân nặng
Phần lớn những bệnh nhân ở ICU tiến triển thành mê sảng, được mô tả bởi những thay đổi cấp tính về trạng thái tâm thần, giảm tập trung, suy nghĩ hỗn loạn.
Xuất huyết tiêu hóa dưới: nguyên lý nội khoa
Chảy máu không kiểm soát hoặc kéo dài, tái xuất huyết nặng, dò động mạch chủ ruột, Trường hợp chảy máu tĩnh mạch thực quản khó điều trị, cân nhắc đặt sonde cửa chủ trong gan qua tĩnh mạch cảnh.
Bệnh thoái hóa dạng bột: nguyên lý chẩn đoán và điều trị
Bệnh thoái hóa dạng bột được xác định bởi tính chất sinh hóa của protein trong sự lắng đọng các sợi và được phân loại theo toàn thân hay tại chỗ, mắc phải hay di truyền.
Suy thận cấp: nguyên lý nội khoa
Trong số bệnh nhân nhập viện, đặc biệt ở khoa ngoại hoặc hồi sức tích cực, hoại tử ống thận cấp là chẩn đoán hay gặp nhất.
Tiếp cận bệnh nhân bị bệnh thận: nguyên lý nội khoa
Việc tiếp cận bệnh nhân bị bệnh thận, bắt đầu với sự phát hiện các hội chứng đặc biệt, trên cơ sở các kết quả.
Vô sinh nữ: rối loạn hệ sinh sản nữ giới
Các đánh giá ban đầu bao gồm khai thác thời điểm giao hợp thích hợp, phân tích tinh dịch ở nam giới, xác định sự rụng trứng ở nữ, và, trong phần lớn các trường hợp.
Chụp cắt lớp vi tính (CT): nguyên lý nội khoa
CT của não là một kiểm tra quan trọng trong việc đánh giá một bệnh nhân với những thay đổi trạng thái tâm thần để loại trừ các thực thể như chảy máu nội sọ, hiệu ứng khối.
Ung thư buồng trứng: nguyên lý nội khoa
Không giống như ung thư đại tràng, con đường dẫn đến ung thư buồng trứng là không rõ ràng. Ung thư buồng trứng cũng có thể xảy ra trong hội chứng Lynch.
Nhện cắn: nguyên lý nội khoa
Vì hiệu quả còn nghi ngờ và yếu tố nguy cơ sốc phản vệ và bệnh huyết thanh, kháng nọc độc chỉ nên dành cho trường hợp nặng với ngưng hô hấp, tăng huyết áp khó trị, co giật hoặc thai kỳ.
Bệnh ống thận: nguyên lý nội khoa
Thuốc là một nguyên nhân gây nên thể này của suy thận, thường được xác định bằng sự tăng từ từ creatinin huyết thanh ít nhất vài ngày sau điều trị.
Các bệnh rối loạn quanh khớp
Kết quả của sự bất động khớp vai kéo dài, Vai đau và nhạy cảm khi sờ nắn, cả vận động chủ động và thụ động đều bị hạn chế.
Các polyp đại tràng: nguyên lý nội khoa
Lan tỏa các polyp tuyến toàn bộ đại tràng lên tới vài nghìn polyp di truyền trội trên nhiễm sắc thể thường cùng với sự mất đoạn trong gen đa polyp tuyến trên nhiễm sắc thể số 5
Hôn mê: nguyên lý nội khoa
Những vấn đề hô hấp và tim mạch cấp tính nên được chú trọng trước khi đánh giá thần kinh. Các dấu hiệu thần kinh nên được đánh giá và khởi đầu hỗ trợ thích hợp.
Mất thị lực cấp và nhìn đôi
Một điểm mù chỉ giới hạn ở một mắt được gây ra bởi tổn thương phía trước ảnh hưởng đến thần kinh thị giác hoặc nhãn cầu, phương pháp dùng đèn đưa qua đưa lại có thể cho thấy.
Đánh giá suy dinh dưỡng: nguyên lý nội khoa
Hai thể của suy dinh dưỡng thường gặp là marasmus, nó đề cập đến sự thiếu ăn xảy ra do giảm nhập năng lượng kéo dài, và kwashiorkor, đề cập đến suy dinh dưỡng có chọn lọc protein.
Viêm xơ đường mật nguyên phát: nguyên lý chẩn đoán điều trị
Cholestyramine giúp kiểm soát ngứa. Bổ sung vitamin D và calci có thể làm chậm quá trình mất xương.
Tiêu chảy: nguyên lý nội khoa
Các chất tan không được hấp thu làm tăng áp suất thẩm thấu trong lòng ruột, gây kéo nước tràn vào lòng ruột; thường giảm khi nhịn ăn; khoảng trống nồng độ osmol trong phân.
Chất hóa học gây độc thần kinh
Biểu hiện lâm sàng của nhiễm độc thần kinh là giống nhau khi phơi nhiễm hai đường hơi và dung dịch. Biểu hiện đầu tiên bao gồm co đồng tử, nhìn mờ đau đầu, và tăng tiết dịch hầu họng.
Xơ cứng toàn thân (SSC): nguyên lý chẩn đoán điều trị
Xơ cứng toàn thân là một rối loạn đa cơ quan đặc trưng bởi dày da và đặc biệt có sự tham gia của nhiều cơ quan nội tạng.
Nhồi máu cơ tim ST chênh lên (STEMI)
Troponins T và I cơ tim khá đặc hiệu trong tổn thương cơ tim và là hai chỉ dấu được ưu tiên sử dụng để chẩn đoán nhồi máu cơ tim cấp. Nồng độ hai chỉ dấu này tăng kéo dài trong 7 đến 10 ngày.
Ghép thận: nguyên lý nội khoa
Tạng ghép của người sống cho kết quả tốt nhất, phần vì tối ưu hóa sự liên kết các mô và phần vì thời gian đợi chờ có thể giảm đến mức tối thiểu.
Chèn ép tủy sống ở bệnh nhân ung thư
U tủy sống nguyên phát hiếm gặp, và chèn ép tủy là triệu chứng thường gặp do di căn ngoài màng cứng từ khối u liên quan thân đốt sống, đặc biệt là tiền liệt tuyến, phổi, vú.
Hạ natri máu: nguyên lý nội khoa
Đáng chú ý, hạ Natri máu thường do nhiều yếu tố, trên lâm sàng có những yếu tố kích thích giảm áp suất thẩm thấu có thể làm tiết AVP và tăng nguy cơ hạ Natri máu.
Xơ vữa động mạch ngoại vi: nguyên lý nội khoa
Đo áp lực và siêu âm Doppler mạch ngoại vi trước và trong khi hoạt động nhằm định vị chỗ hẹp, chụp cộng hưởng từ mạch máu, chụp CT mạch máu.
Thiếu hụt Aldosteron: suy tuyến thượng thận
Thiếu hụt aldosterone đơn thuần kèm theo sản xuất cortisol bình thường với giảm renin, như trong thiếu hụt aldosterone synthase di truyền.
