- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Nồng độ ion H+: các yếu tố chính ảnh hưởng đến acid base
Nồng độ ion H+: các yếu tố chính ảnh hưởng đến acid base
Nồng độ H+ được quyết định bởi sự hoạt động của hầu hết các loại enzyme trong cơ thể. Do đó những thay đổi trong nồng độ H+ thể hiện hoạt động chức năng của tế bào và cơ quan trong cơ thể.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Sự dịch chuyển của ion hydro (H+): sự cân bằng cũng tương tự như một số ion khác trong cơ thể ví dụ như: phải có sự cân bằng giữa lượng ion H+ được tạo ra và ion H+ thải loại từ cơ thể để đảm bảo cân bằng kiềm toan. Giống như các ion khác, thận là cơ quan đóng vai trò quan trọng trong việc điều hòa việc loại bỏ ion H+ ra khỏi có thể. Tuy nhiên việc điều chỉnh lượng ion H+ trong dịch ngoại bào nhiều hơn lượng ion H+ được đào thải bởi thận. nhiều cơ chế đệm acid-base là máu, tế bào, và phổi cũng rất cần thiết trong duy trì nồng độ bình thường của ion H+ trong cả dịch ngoại bào và nội bào.
Nồng độ H+ được quyết định bởi sự hoạt động của hầu hết các loại enzyme trong cơ thể. Do đó những thay đổi trong nồng độ H+ thể hiện hoạt động chức năng của tế bào và cơ quan trong cơ thể.
So với các ion khác, nồng độ ion H+ của các chất dịch trong cơ thể bình thường luôn được giữ ở mức thấp. Ví dụ: nồng độ ion Na+ trong dịch ngoại bào (142mEq/L) lớn hơn khoảng 3,5triệu lần nồng độ bình thường của ion H+ (chỉ số trung bình là 0.00004mEq/L). Quan trọng không kém, sự thay đổi của nồng độ ion H+ bình thường trong dịch ngoại bào khoảng 1000000 triệu thì nồng độ ion Na+ bình thường mới bị biến đổi. Như vậy, độ chính xác của ion H+ là rất cao và nó có vai trò quan trọng đến các chức năng của tế bào.
Ion H+ là một proton tự do duy nhất có nguồn gốc từ môt nguyên tử hydro. Các phân tử có chứa các nguyên tử hydro có thể giải phòng các ion H+ sau các phản ứng sinh hóa ví dụ như acid. Ví dụ acid hydrochloric (HCl) khi hòa tan trong nước sẽ tạo thành 2 ion là H+ và Cl-. Tương tự như vậy, acid carbonic (H2CO3) ion hóa trong nước để tạo thành H+ và HCO3-.
Một base là một ion hoặc một phân tử có thể nhận 1 ion H+. Ví dụ như HCO3- là một ion base vì nó có thể kết hợp với ion H+ để tạo thành H2CO3. Tương tự HPO4- là một base vì nó có thể nhận 1 H+ để tạo thành H2PO4-. Các protein cơ thể cũng có chức năng như base vì một số acidamin tạo nên protein có điện tích âm có khả năng nhận H+. Các hemoglobin của tế bào máu và các protein trong các tế bào khác của cơ thể là những base quan trọng nhất của cơ thể.
Thuật ngữ base và kiềm là 2 từ đồng nghĩa. Chất kiềm là một phân tử được hình thành bởi sự kết hợp của một hoặc nhiều phân tử kiềm như Na, K, Li, v.v… với một ion base ví dụ ion OH-. Các base phản ứng nhanh với các ion H+ để nhanh chóng lập lại cân bằng nội môi. Tương tự, các chất kiềm phản ứng trong cơ thể loại bỏ các ion H+ dư thừa trong dịch cơ thể, chống lại việc sản xuất ra nhiều H+, trong đó có tình trạng nhiễm toan.
Căn cứ xác định acid mạnh-yếu
Một acid mạnh là một chất nhanh chóng phân ly thành một lượng lớn ion H+ trong dung dịch. Ví dụ HCl. Acid yếu ít có khả năng phân ly ra ion H+ vì khả năng hoạt động yếu. Ví dụ H2CO3. Một base mạnh là một chất phản ứng nhanh và mạnh với H+ và nhanh chóng loại bỏ ion H+ ra khỏi dung dịch. Ví dụ OH- phản ứng với H+ để tạo thành H2O. Một base yếu điển hình là HCO3- vì nó phản ứng với H+ mạnh hơn với OH-. Hầu hết các acid và base trong dịch ngoại bào đều là các acid yếu và base yếu. 2 chất quan trọng nhất là acid carbonic H2CO3 và ion HCO3-.
Nồng độ ion H+ bình thường, sự thay đổi pH của cơ thể khi bị nhiễm toan và nhiễm kiềm
Nồng độ H+ trong máu thường được kiểm soát rất chặt chẽ và duy trì quanh một giá trị trung bình khoảng 0.00004 mEq/L (40 nEq/l). Biến đổi bình thường khoảng 3-5 nEq/L nhưng trong các điều kiện khắc nghiệt thì nồng độ ion H+ có thể nằm trong khoảng 10-160 nEq/L mà không gây ra cái chết.
Bởi nồng độ H+ bình thường là rất thấp và các số quá nhỏ nên người ta biểu thị pH thành các số theo hàm logarit. Mối liên hệ giữa nồng độ ion H+ và pH của cơ thể được thể hiện qua công thức sau:
pH = log (1/[H+]) = - log [H+]
Ví dụ bình thường nồng độ H+ là 40nEq/L ( 0.00000004 Eq/L). Vậy pH bình thường là:
pH = - log[0.00000004]
pH = 7.4
Từ công thức này có thể thấy pH tỷ lệ nghịch với nồng độ H+, do đó khi nồng độ H+ cao thì pH nhỏ và khi nồng độ H+ thấp thì pH lớn.
Độ pH bình thường của máu động mạch là 7.4 trong khi pH máu tĩnh mạch và dịch kẽ là 7.35 bởi lường carbon dioxid (CO2) sinh ra từ các mô vào hòa tan trong dung dịch tạo thành H2CO3. Vì bình thường độ pH máu động mạch là 7.4, một người được coi là bị nhiễm toan khi độ pH giảm xuống dưới mức 7.4 và coi là nhiễm kiềm khi độ pH tăng trên 7.4. Giới hạn dưới của độ pH mà ở đó con người có thể tồn tại được khoảng vài giờ là 6.8 và giới hạn trên của độ pH là khoảng 8.0.
pH nội bào thường thấp hơn so với pH huyết tương vì sự trao đổi chất trong tế bào sẽ tạo ra các acid đặc biệt là acid H2CO3. Độ pH của dịch nội bào được ước tính khoảng 6.0-7.4. Thiếu O2 mô và máu lưu thông kém đến các mô có thể gây ra sự tích tụ acid và gây giảm pH nội bào. Độ pH nước tiểu có thể dao động trong khoảng 4.5-8.0 tùy thuộc tình trang cân bằng acid-base của dịch ngoại bào. Như đã biết, thận đóng vai trò quan trọng trong việc điều hòa nồng độ H+ nhờ quá trình bài tiết acid hay base ở ống thận.
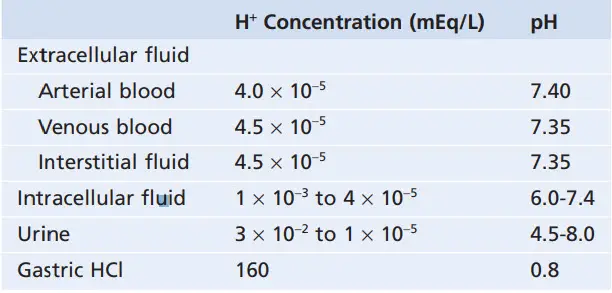
Bảng. pH và nồng độ ion H+ ở các mô trong cơ thể
Ví dụ điển hình của dịch trong cơ thể có tính acid là dịch vị dạ dày HCl (được tiết ra từ tế bào thành của dạ dày). Nồng độ H+ trong các tế bào thành gấp khoảng 4 triệu lần so với nồng độ ion H+ trong máu (pH = 0.8).
Bài viết cùng chuyên mục
Phương pháp nghiên cứu trong sinh lý bệnh
Các thực nghiệm khoa học thường xây dựng các mô hình thực nghiệm trên súc vật từ những quan sát lâm sàng để chứng minh cho các giả thuyết đề ra.
Định lượng nồng độ hormone trong máu
Phương pháp rất nhạy đã định lượng các hormone, tiền thân của chúng và sản phẩm chuyển hóa của chúng, bổ sung thêm nhiều phương pháp, như xét nghiệm miễn dịch gắn enzyme.
Vận chuyển nước và các chất ở quai Henle của thận
Đoạn dày của ngành lên quai Henle hầu như không thấm nước. Do đó, hầu hết nước qua đoạn này vẫn ở lại trong lòng ống mặc dù có một lượng lớn chất tan được tái hấp thu.
Đại cương về điều hoà thân nhiệt
Bình thường có sự cân bằng giữa hai quá trình sinh nhiệt và thải nhiệt, để giữ cân bằng phải có sự tham gia của hệ thần kinh trung ương, đó là trung tâm điều nhiệt.
Viêm nhiễm: sự đáp ứng của đại thực bào và bạch cầu hạt trung tính
Đại thực bào có thể thực bào nhiều vi khuẩn hơn (khoảng gấp 5 lần) và các phần tử lớn hơn, bao gồm cả bạch cầu hạt trung tính. Đại thực bào cũng đóng vai trò quan trọng trong việc khởi động sản xuất kháng thể.
Lượng natri đưa vào cơ thể: các đáp ứng kiểm sát tổng hợp
Lượng natri cao ức chế hệ thống chống bài niệu và kích hoạt hệ thống bài niệu. Khi lượng natri tăng lên, lượng natri đầu ra ban đầu hơi chậm hơn lượng hấp thụ.
Tổn thương thận cấp: nguyên nhân gây tổn thương
Nguyên nhân dẫn đến tổn thương thận cấp (AKI) có thể chia thành 3 nguyên nhân chính là tổn thương thận cấp trước thận, tổn thương thận cấp tại thận, và tổn thương thận cấp sau thận.
Một số vấn đề quan trọng trong bệnh sinh học
Cục bộ và toàn thân: một tổn thương tại chỗ, gây nên bất cứ do yếu tố bệnh nguyên nào, xét cho cùng cũng sẽ ảnh hưởng đến toàn thân.
Thay đổi trong quá trình lão hoá
Tuyến ức liên tục giảm kích thước và chức năng ngay từ khi cơ thể còn trẻ, đến tuổi trung niên thì thoái hoá hẳn
Tăng thông khí phổi: giảm nồng độ H+ dịch ngoại bào và làm tăng pH
Nếu chuyển hóa tạo CO2 vẫn không đổi, chỉ có các yếu tố ảnh hưởng đến pCO2 trong dịch ngoại bào là tốc độ thông khí ở phổi. Thông khí phế nang càng cao, pCO2 càng thấp.
Kiểm soát sự bài tiết magie qua thận và nồng độ ion magie ngoại bào
Điều chỉnh bài tiết magie được thực hiện chủ yếu bằng cách thay đổi tái hấp thu ở ống thận. Ống lượn gần thường chỉ tái hấp thu khoảng 25% lượng magie đã lọc.
Tái hấp thu ở ống thận: bao gồm các cơ chế thụ động và chủ động
Chất tan được vận chuyển qua tế bào bởi vận chuyển chủ động hoặc thụ động, hay giữa các tế bào bằng cách khuyếch tán. Nước được vận chuyển qua tế bào và giữa các tế bào ống thận bằng cách thẩm thấu.
Rối loạn thân nhiệt
Giảm thân nhiệt bệnh lý có thể xảy ra trong các trường hợp bệnh lý có rối loạn chuyển hóa trầm trọng như: xơ gan, tiểu đường, suy dinh dưỡng, shock
Định nghĩa bệnh sinh
Trong điều trị học, nếu biết được nguyên nhân để điều trị là tốt nhất nhưng nếu không biết được nguyên nhân thì điều trị theo cơ chế bệnh sinh.
Sinh lý bệnh của bệnh đần độn
Thiếu hụt bẩm sinh tuyến giáp, tuyến giáp không có khả năng sản xuất hormon giáp do khiếm khuyết một gen của tuyến, hoặc do thiếu hụt iod trong chế độ ăn.
Tổn thương thận cấp: các biến đổi sinh lý
Hầu hết các trường hợp tổn thương thận cấp nghiêm trọng đều xảy ra tình trạng vô niệu hoàn toàn. Bệnh nhân sẽ tử vong trong vòng 8-14 ngày, trừ khi chức năng thận được phục hồi hoặc sử dụng thận nhân tạo.
Thận bài tiết natri và dịch: phản hồi điều chỉnh dịch cơ thể và áp suất động mạch
Trong quá trình thay đổi lượng natri và dịch, cơ chế phản hồi giúp duy trì cân bằng dịch và giảm thiểu những thay đổi về thể tích máu, thể tích dịch ngoại bào và áp suất động mạch.
Ức chế (vô cảm) đau: hệ thống trong não và tủy sống
Mức độ mà con người phản ứng với cơn đau thì vô cùng đa dạng. Đây chủ yếu là kết quả của khả năng tự thân kiểm soát tín hiệu đau trong hệ thần kinh bằng cách hoạt hóa hệ thống ức chế đau, gọi là hệ thống vô cảm (analgesia system).
Đánh giá chức năng thận: sử dụng độ thanh thải
Độ thanh thải của một chất tượng trưng cho thể tích huyết tương cần thiết để cung cấp một lượng tương đương chất đó được bài tiết ra nước tiểu trong một đơn vị thời gian.
Ngừng tuần hoàn trong shock: thời gian tổn thương não phụ thuộc vào tắc mạch
Trong nhiều năm, người ta đã dạy rằng tác động có hại này lên não là do tình trạng thiếu oxy não cấp tính xảy ra trong quá trình ngừng tuần hoàn.
Bệnh van động mạch chủ: ảnh hưởng của huyết động học trong hẹp và hở van
Lượng bù trừ quan trọng được diễn ra có thể cải thiện mức độ nghiêm trọng của các khuyết tật tuần hoàn. Một số cơ chế bù trừ được miêu tả.
Hiệu chỉnh loạn thị bằng kính trụ: sử dụng hai kính trụ với độ hội tụ khác nhau
Sau khi thử vài thấu kính cầu khác nhau trước mắt loạn thị, mỗi độ hội tụ của thấu kính làm hội tụ rõ nét một vài các thanh song song nhau nhưng sẽ không rõ một vài các thanh khác vuông góc với các thanh sắc nét đó.
Độ chính xác của thể tích máu và điều chỉnh dịch ngoại bào
Sự thay đổi nhỏ trong huyết áp gây ra sự thay đổi lớn về lượng nước tiểu. Những yếu tố này kết hợp với nhau để cung cấp phản hồi kiểm soát lượng máu hiệu quả.
Bạch cầu ưa base (bạch cầu ái kiểm): vai trò quan trọng trong phản ứng dị ứng
Dưỡng bào và bạch cầu ái kiềm đóng một vai trò quan trọng trong nhiều loại phản ứng dị ứng bởi lọai kháng thể gây ra phản ứng dị ứng, IgE có xu hướng đặc biệt gắn với dưỡng bào và bạch cầu ái kiềm.
Bệnh thận mạn: vòng xoắn bệnh lý dẫn đến bệnh thận giai đoạn cuối
Biện pháp hiệu quả nhất để làm chậm lại quá trình suy giảm chức năng thận này là giảm huyết áp động mạch và giảm áp lực ở cầu thận, đặc biệt bằng việc sử dụng các thuốc như ức chế men chuyển hoặc thuốc ức chế thụ thể angiotensin II.
