- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Điều trị suy thận: ghép thận hoặc lọc máu với thận nhân tạo
Điều trị suy thận: ghép thận hoặc lọc máu với thận nhân tạo
Lọc máu không thể duy trì hoàn toàn bình thường các thành phần dịch cơ thể và không thể thay thế hoàn toàn các chức năng phức tạp của thận, sức khỏe của bệnh nhân vẫn bị suy giảm đáng kể.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Mất chức năng thận nặng, cấp tính hoặc mạn tính, là một mối đe dọa đối với tính mạng , đòi hỏi phải loại bỏ các chất thải độc hại và khôi phục lại thể tích và thành phần bình thường của dịch cơ thể. Điều này có thể được giải quyết nhờ ghép thận hoặc lọc máu với thận nhân tạo. Khoảng 600,000 bệnh nhân ở Mỹ đang được điều trị bằng các phương pháp thay thế thận.
Thành công của viêc ghép 1 thận của người cho cho một bệnh nhân bệnh thận giai đoạn cuối là có thể phục hồi lại chức năng thận tới mức đủ để duy trì cân bằng nội môi của dịch và các chất điện giải ở ngưỡng bình thường tối thiểu. Khoảng 18,000 ca ghép thận được thực hiện mỗi năm ở Mỹ. Bệnh nhân được ghép thận thường sống lâu hơn và gặp ít các vấn đề sức khỏe hơn so với những người được duy trì chức năng thận bằng chạy thận nhân tạo. Việc duy trì ức chế miễn dịch được áp dụng nhằm ngăn chặn tình trạng thải ghép cấp tính và tổn thương thận ghép. Tác dụng phụ của việc dùng ức chế miễn dịch là làm tăng nguy cơ nhiễm khuẩn và tăng nguy cơ mắc một số bệnh ung thư, tuy nhiên liều ức chế miễn dịch sử dụng có thể được giảm dần qua thời gian nhằm giảm các nguy cơ trên.
Khoảng 400,000 người Mỹ bị suy thận không hồi phục hoặc cắt thận toàn bộ đang được duy trì bằng lọc máu với thận nhân tạo. Lọc máu có thể được sử dụng trong một số thể tổn thương thận cấp nhằm hỗ trợ bệnh nhân cho đến khi chức năng thận trở lại bình thường. Trong trường hợp mất chức năng thận không hồi phục, cần thiết phải lọc máu chu kì để duy trì sự sống. Do lọc máu không thể duy trì hoàn toàn bình thường các thành phần dịch cơ thể và không thể thay thế hoàn toàn các chức năng phức tạp của thận, sức khỏe của bệnh nhân vẫn bị suy giảm đáng kể.
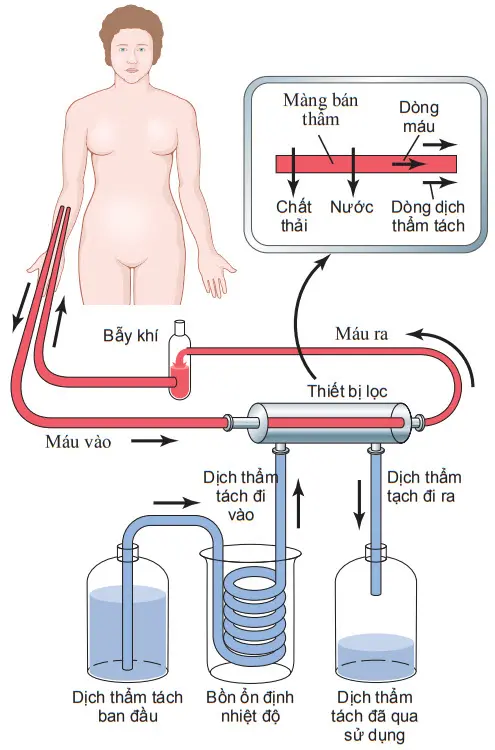
Sơ đồ. Nguyên tắc lọc máu với thận nhân tạo
Nguyên tắc cơ bản của lọc máu
Nguyên tắc cơ bản của thận nhân tạo là đưa máu vào ống dẫn được giới hạn bằng một màng mỏng trong một phút. Ở phía bên kia của màng là dịch thẩm tách, nơi các chất không cần thiết trong máu sẽ thoát ra theo cơ chế khuếch tán.
Sơ đồ cho thấy các thành phần cấu tạo của một loại thận nhân tạo, trong đó máu chảy liên tục giữa 2 màng mỏng bằng cellophane, bên ngoài màng là dịch thẩm tách.
Màng cellophane là màng bán thấm cho phép các thành phần của huyết tương đi qua, ngoại trừ protein huyết tương, khuếch tán theo cả 2 hướng - từ huyết tương ra dịch thẩm tách và từ dịch thẩm tách trở lại huyết tương. Nếu nồng độ các chất ở trong huyết tương lớn hơn so với dịch thẩm tách, sẽ có một lưới vận chuyển các chất từ huyết tương vào trong dịch thẩm tách.
Tốc độ vận chuyển các chất tan qua màng phụ thuộc vào (1) gradient nồng độ của chất tan giữa 2 bên màng, (2) tính thấm của màng với chất tan, (3) diện tích bề mặt của màng, và (4) thời gian máu và dịch tiếp xúc với nhau qua màng.
Do đó, tốc độ vận chuyển của các chất tan đạt lớn nhất vào thời điểm ban đầu, khi mà gradient nồng độ đạt cao nhất (khi bắt đầu quá trình lọc máu) và chậm lại khi gradient nồng độ giảm.
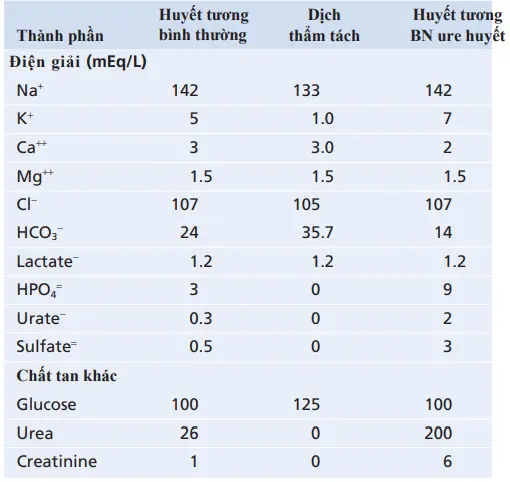
Bảng. So sánh dịch thẩm tích bình thường và huyết tương bệnh nhân ure huyết
Trong hệ thống lọc, với trường hợp này là “chạy thận nhân tạo”, máu và dịch thẩm tách chảy trong thận nhân tạo, sự khuếch tán theo gradient nồng độ có thể giảm xuống và sự vận chuyển chất tan qua màng có thể được tối ưu hóa bằng cách tăng tốc độ dòng chảy của máu, của dịch thẩm tách, hoặc cả hai.
Trong hoạt động bình thường của thận nhân tạo, máu chảy lại về tĩnh mạch liên tục hoặc không liên tục. Tổng lượng máu chứa trong thận nhân tạo ở bất kỳ thời điểm nào đều nhỏ hơn 500 ml, tốc độ dòng chảy có thể lên tới hàng trăm ml một phút, và tổng diện tích bề mặt khuếch tán là từ 0,6 đến 2,5 mét vuông. Để tránh hiện tượng đông máu trong thận nhân tạo, một lượng nhỏ heparin được đưa vào máu khi máu bắt đầu vào thận nhân tạo. Ngoài việc khuếch tán của các chất tan, có thể tăng lượng vận chuyển nước và các chất tan bằng cách thêm dịch làm tăng áp lực thủy tĩnh và đẩy các chất tan qua màng của thiết bị lọc; quá trình lọc như vậy được gọi là siêu lọc.
Dịch thẩm tách
Bảng so sánh thành phần của dịch thẩm tách điển hình với huyết tương bình thường và huyết tương của bệnh nhân bị ure huyết. Nhận thấy rằng, nồng độ các ion và các chất khác trong dịch thẩm tách không giống với nồng độ các chất đó trong huyết tương và huyết tương bệnh ure huyết.
Để thay thế thận, chúng được điều chỉnh ở mức thích hợp nhằm đảm bảo tạo ra sự vận chuyển qua lại của nước và các chất hòa tan qua màng trong suốt quá trình lọc.
Lưu ý rằng không có phosphat, ure, urat, sulfat, hay creatinin trong dịch thẩm tách; tuy nhiên, những chất tan này hiện diện với nồng độ cao trong máu của các trường hợp bị nhiễm ure huyết. Vì vậy, khi một bệnh nhân có hội chứng ure huyết phải lọc máu, các chất này sẽ mất đi một lượng lớn vào trong dịch thẩm tách.
Hiệu quả của thận nhân tạo được thể hiện qua lượng huyết tương được làm sạch các chất tan mỗi phút, đây là thông số cơ bản để đánh giá hiệu quả chức năng thận trong việc đào thải các chất không mong muốn khỏi cơ thể. Hầu hết thận nhân tạo có thể làm sạch ure từ huyết tương vơí tốc độ 100-225 ml/min, điều này cho thấy tốc độ ít nhất để thải trừ ure, thận nhân tạo có thể hoạt động với tốc độ nhanh gấp đôi 2 thận bình thường cùng làm việc - độ thanh thải ure chỉ 70 ml/min. Thận nhân tạo thường được sử dụng 4-6 giờ mỗi ngày, 3 lần 1 tuần. Vì vậy, độ thanh thải toàn bộ huyết tương sẽ bị giới hạn rõ thì thay thận nhân tạo bằng thận bình thường. Tuy nhiên, nên nhớ rằng thận nhân tạo không thể thay thế được các chức năng khác của thận, ví dụ như tiết erythropoietin, chất cần thiết cho quá trình sản sinh hồng cầu.
Bài viết cùng chuyên mục
Hệ thống nhóm máu Rh và đáp ứng miễn dịch
Khi truyền máu Rh+ cho người có máu Rh- thì người Rh- sẽ sản xuất kháng thể anti-Rh. Sự tạo thành kháng thể anti-Rh diễn ra rất chậm, khoảng 2 đến 4 tháng sau nồng độ kháng thể mới đạt mức tối đa.
Suy tim trái: nghẽn mạch phổi và phù phổi
Khi tim trái suy mà tim phải bình thường, máu tiếp tục được tống lên phổi nhờ tim phải, trong khi nó không được bơm ra khỏi phổi nhờ tim trái vào tuần hoàn hệ thống.
Quá trình tạo cục máu đông: điều hòa ngược dương tính
Khi đã có một lượng thrombin nhất định được tạo thành, sẽ có một điều hòa ngược dương tính tạo nên càng nhiều cục máu đông và thrombin. Do đó, cục máu đông tiếp tục phát triển cho đến khi máu ngừng chảy.
Ảnh hưởng của áp lực động động mạch đến lượng nước tiểu: bài niệu natri áp lực và bài niệu
Khi cơ chế tự điều hòa của mức lọc cầu thận bị suy giảm, thường xảy ra trong các bệnh thận, tăng áp lực động mạch sẽ làm tăng mức lọc cầu thận rất nhiều.
Các chất qua hệ tiết niệu: lọc, tái hấp thu và bài tiết
Một số chất dinh dưỡng nhất định, chẳng hạn như axit amin và glucose, được tái hấp thu hoàn toàn từ ống thận và không xuất hiện trong nước tiểu mặc dù một lượng lớn được lọc bởi mao mạch cầu thận.
Suy tim cấp: những thay đổi huyết động học
Nhiều người đặc biệt là người già có cung lượng tim khi nghỉ ngơi bình thường nhưng có tăng nhẹ áp lực nhĩ phải do mức độ bù của suy tim.
Bệnh tim bẩm sinh: huyết động học bất thường thường gặp
Ảnh hưởng của các tổn thương tim khác nhau có thể dễ dàng hiểu được. Ví dụ, hẹp van động mạch chủ bẩm sinh gây ra các tác động tương tự như hẹp van động mạch chủ do các tổn thương van tim khác gây ra.
Kích thích giải phóng ADH: do áp lực động mạch giảm và / hoặc thể tích máu giảm
Bất cứ khi nào huyết áp và lượng máu bị giảm, chẳng hạn như xảy ra trong xuất huyết, sự tăng tiết ADH dẫn đến tăng sự tái hấp thu dịch bởi thận, giúp khôi phục huyết áp và lượng máu về bình thường.
Đặc tính của lympho T: hoạt hóa tế bào T và miễn dịch trung gian tế bào
Tế bào T đi vào tuần hoàn và được phân bố khắp cơ thể, đi qua thành mao mạch vào các khoảng gian bào, trở lại vào bạch huyết và máu một lần nữa, và tuần hoàn một lần nữa và một lần nữa trên khắp cơ thể.
Màng mao mạch cầu thận: bước đầu hình thành nước tiểu
Khả năng lọc của chất tan tỉ lệ ngịch với kích thước của chúng. Màng mao mạch cầu thận dày hơn các mao mạch khác, nhưng có nhiều lỗ nhỏ hơn và do đó lọc dịch tốc độ cao.
Bệnh thận mạn: nguyên nhân do mạch máu thận
Ngay cả ở những người khỏe mạnh không có tăng huyết áp hay đái tháo đường tiềm ẩn, lượng huyết tương qua thận và mức lọc cầu thận (GFR) sẽ giảm 40-50% khi đến tuổi 80.
Các giai đoạn cầm máu: ngăn mất máu khi mạch máu bị tổn thương
Cơ chế tạo nút tiểu cầu cực kì quan trọng để sửa chữa hàng ngàn lỗ tổn thương xảy ra hàng ngày ở các mạch máu rất nhỏ, như trong quá trình tạo lớp tế bào nội mô mới sẽ xuất hiện nhiều lỗ tổn thương như thế.
Điều chỉnh tật khúc xạ bằng kính áp tròng và đục thể thủy tinh
Kính áp tròng có một vài ưu điểm và ngoài ra còn có đặc điểm như kính chuyển động đồng thời với mắt, kính áp tròng sẽ ảnh hưởng một ít đến kích thước thật của vật khi nhìn qua kính.
Điều chỉnh phân phối kali trong cơ thể
Hấp thụ kali trong một bữa ăn nhiều rau và trái cây vào một thể tích dịch ngoại bào, sẽ làm tăng nồng độ kali trong huyết tương, hầu hết kali ăn vào sẽ nhanh chóng di chuyển vào các tế bào cho đến khi thận có thể loại bỏ lượng dư thừa.
Rối loạn dạ dày trong quá trình tiêu hóa
Viêm dạ dày thường gây ra bởi sự nhiễm khuẩn mạn tính niêm mạc dạ dày, tình trạng này có thể chữa khỏi hoàn toàn bới một liệu trình kháng sinh cường độ lớn.
Phân tích biểu đồ suy tim mất bù
Điều trị bệnh tim mất bù cho thấy tác dụng của digitalis trong việc nâng cao cung lượng tim, do đó làm tăng lượng nước tiểu và dịch chuyển dần dần của đường hồi lưu tĩnh mạch sang trái.
Suy tim mất bù: những thay đổi huyết động học trong suy tim nặng
Khi phát hiện tình trạng mất bù nghiêm trọng bằng tăng phù, đặc biệt là phù phổi, dẫn đến ran nổ và khó thở. Thiếu điều trị phù hợp trong giai đoạn cấp này có thể dẫn đến tử vong.
Cơ chế bệnh sinh của rối loạn tiêu hóa ruột non
Tình trạng thiếu bài tiết tuyến tụy thường xuyên xảy ra ở những người bị viêm tụy, khi ống tụy bị tắc do sỏi mật ở nhú Vater, hoặc sau khi đầu tụy bị cắt bỏ vì của bệnh ác tính.
Tự điều hòa mức lọc cầu thận để ngăn ngừa thay đổi bài tiết của thận
Những cơ chế kiểm soát đặc biệt, thay đổi huyết áp vẫn có những ảnh hưởng đáng kể về bài tiết nước và muối; này được gọi là nhiều áp lực tiểu hoặc bài niệu natri áp lực, và nó là rất quan trọng trong việc điều tiết lượng dịch cơ thể và huyết áp.
Sinh lý bệnh của suy giáp
Suy giáp thường có căn nguyên là tự miễn, có các kháng thể chống lại tuyến giáp, nhưng trong trường hợp này kháng thể kháng giáp phá hủy tuyến giáp hơn là kích thích tuyến giáp.
Cơ chế sự điều tiết của mắt: cơ chế quang học của mắt
Sự co một trong hai loại cơ thể mi này đều làm giảm độ căng của dây treo, giảm lực kéo dây treo tác dụng vào bao thấu kính và làm thấu kính trở thành hình cầu - như trạng thái tự nhiên của bao xơ đàn hồi.
Giải phẫu sinh lý bàng quang hệ tiết niệu
Mặc dù phản xạ tiểu tiện là một phản xạ tủy sống tự chủ, nó cũng có thể bị ức chế hoặc tạo điều kiện cho các trung tâm ở vỏ não hoặc thân não.
Phân loại điếc: các bất thường về thính giác
Nếu ốc tai hoặc thần kinh thính giác bị phá hủy thì sẽ bị điếc vĩnh viễn. Nếu ốc tai và thần kinh thính giác vẫn còn nguyên vẹn mà hệ màng nhĩ - xương con bị phá hủy hoặc bị cứng khớp, sóng âm vẫn có thể truyền đến ốc tai bằng phương tiện dẫn truyền qua xương.
Phân loại bệnh nguyên
Ô nhiễm tiếng ồn không chỉ ảnh hưởng đến thính lực mà còn là nguy cơ dẫn đến các chứng bệnh như huyết áp cao, bệnh tim mạch
Tan cục máu đông: plasmin làm tiêu fibrin và chất chống đông
Khi cục máu đông được tạo thành, có một lượng lớn plasminogen bị giam giữ trong cục máu đông với các protein huyết tương khác. Nếu chúng không được hoạt hóa thì sẽ không tạo thành plasmin và làm tan cục máu đông.
