- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Cơ chế cô đặc nước tiểu: những thay đổi áp suất thẩm thấu ở các đoạn khác nhau của ống thận
Cơ chế cô đặc nước tiểu: những thay đổi áp suất thẩm thấu ở các đoạn khác nhau của ống thận
Sự giảm cô đặc do urê ít được tái hấp thu vào tủy kẽ từ các ống góp khi nồng độ ADH thấp và thận hình thành một khối lượng lớn nước tiểu pha loãng.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Những thay đổi trong thẩm thấu và thể tích của dịch ống thận khi nó đi qua các phần khác nhau của nephron thể hiện trong hình.
Ống lượn gần
Khoảng 65% các chất điện phân đã lọc được tái hấp thu ở ống lượn gần. Tuy vậy, các màng thuộc ống lượn gần có tính thấm cao với nước, do đó bất cứ khi nào các chất tan được tái hấp thu, nước cũng khuếch tán qua màng ống thận bằng cách thẩm thấu. Sự khuếch tán của nước từ bên này sang bên kia biểu mô ống lượn gần được hỗ trợ bởi các kênh nước aquaporin 1 (AQP-1). Vì thế, nồng độ thẩm thấu của dịch còn lại vẫn khoảng như dịch lọc cầu thận-300 mOsm / L.
Nhánh xuống quai Henle
Khi dịch chảy xuống nhánh xuống quai Henle, nước được tái hấp thu vào tủy thận. Đầu dưới nhánh xuống cũng chứa AQP-1 và có tính thấm cao với nước nhưng ít nhiều cũng có tính thấm với natri clorua và urê. Do đó, độ thẩm thấu của dịch chảy qua nhánh xuống dần dần tăng lên cho đến khi nó gần như tương đương với phần xung quanh dịch kẽ, nó khoảng 1200 mOsm/L khi nồng độ ADH trong máu cao.
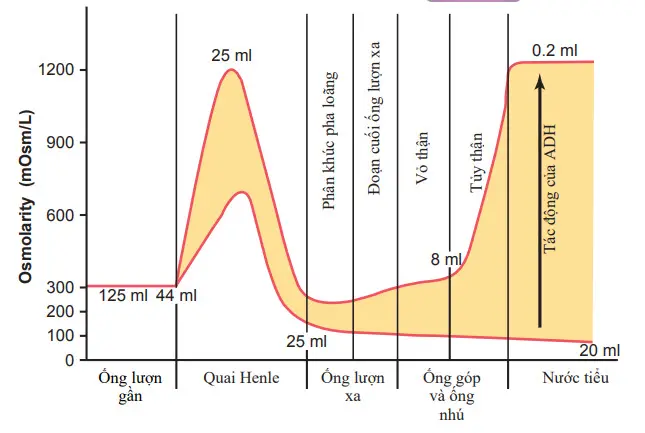
Hình. Thay đổi áp suất thẩm thấu của dịch ống thận khi nó đi qua các phân đoạn ống thận khác nhau trong sự hiện diện của nồng độ cao hormone chống bài niệu (ADH) và trong sự vắng mặt của ADH (giá trị bằng số biểu thị thể tích gần đúng bằng mililit mỗi phút hoặc bằng độ thẩm thấu trong milliosmoles mỗi lít dịch chảy dọc theo các phân đoạn ống thận khác nhau).
Khi nước tiểu pha loãng đã được hình thành, như là kết quả của nồng độ ADH thấp, nồng độ thẩm thấu ở kẽ tủy ít hơn 1200 mOsm / L; do đó, sự thẩm thấu dịch ống thận ở nhánh xuống cũng trở nên ít cô đặc hơn. Sự giảm cô đặc này do một phần trong thực tế là urê ít được tái hấp thu vào tủy kẽ từ các ống góp khi nồng độ ADH thấp và thận hình thành một khối lượng lớn nước tiểu pha loãng.
Phần mỏng nhánh lên quai Henle
Đầu dưới phần mỏng nhánh lên về cơ bản không thấm nước nhưng có tái hấp thu một số natri clorua. Do nồng độ natri clorua cao trong dịch ống thận như là kết quả của việc loại bỏ nước từ nhánh xuống quai Henle, có một số sự khuếch tán thụ động của natri clorua từ đầu dưới phần mỏng nhánh lên vào kẽ tủy. Như vậy, dịch ống thận trở nên loãng hơn bởi natri clorua khuếch tán ra khỏi ống thận và nước vẫn còn trong ống thận.
Một số urê tái hấp thu vào kẽ tủy từ các ống góp cũng khuếch tán vào đầu dưới nhánh lên, do đó đưa urê trở lại vào hệ thống ống thận và giúp ngăn ngừa sự rửa trôi của nó từ tủy thận. Sự tái chế urê này là một cơ chế thêm vào góp phần tạo nên vùng tủy thận ưu trương.
Phần dày nhánh lên quai Henle
Phần dày của nhánh lên quai Henle cũng gần như không thấm nước, nhưng một lượng lớn natri, clorua, kali, và các ion khác được vận chuyển tích cực từ ống thận vào kẽ tủy. Do đó, dịch trong đầu dưới phần dày nhánh lên quai Henle trở nên rất loãng, giảm đến một nồng độ khoảng 100 mOsm / L.
Phần đầu ống lượn xa
Phần đầu ống lượn xa có đặc tính tương tự như phần dày nhánh lên quai Henle, nên sự pha loãng thêm nữa dịch ống thận về khoảng 50 mOsm / L xảy ra như là các chất tan được tái hấp thu trong khi nước vẫn còn trong ống thận.
Phần cuối ống lượn xa và các ống góp vùng vỏ
Trong phần cuối ống lượn xa và các ống góp vùng vỏ, áp suất thẩm thấu của dịch phụ thuộc vào nồng độ ADH. Với nồng độ cao ADH, các ống thận này có tính thấm cao với nước và một lượng đáng kể nước được tái hấp thu. Urê, mặc dù, không thấm qua phần này của nephron, dẫn đến làm tăng nồng độ urê giống như nước được tái hấp thu. Quá trình này cho phép hầu hết urê phân phát cho ống lượn xa và ống góp để đi vào các ống góp vùng tủy trong, từ đó nó cuối cùng được tái hấp thu hoặc được bài tiết trong nước tiểu. Trong sự vắng mặt của ADH, có ít nước được tái hấp thu ở phần cuối ống lượn xa và ống góp vùng vỏ; do đó, độ thẩm thấu sẽ giảm hơn nữa vì tiếp tục sự tái hấp thu tích cực của các ion từ các phân đoạn này.
Các ống góp vùng tủy trong
Nồng độ của dịch trong các ống góp vùng tủy trong cũng phụ thuộc vào (1) ADH và (2) độ thẩm thấu xung quanh vùng tủy kẽ được thành lập bởi cơ chế ngược dòng. Trong sự hiện diện của một lượng lớn ADH, các ống góp này có tính thấm cao với nước, và nước khuếch tán từ ống thận vào dịch kẽ cho đến khi cân bằng thẩm thấu đạt được, với dịch ống thận về nồng độ tương tự như vùng kẽ tủy thận (1200-1400 mOsm /L).
Như vậy, một khối lượng nhỏ nước tiểu cô đặc được sản xuất khi nồng độ ADH cao. Bởi vì sự tái hấp thu nước làm tăng nồng độ urê trong dịch ống thận và bởi vì các ống góp vùng tủy trong có “người” vận chuyển urê riêng, điều đó tạo thuận lợi lớn cho sự khuếch tán, nồng độ cao urê trong các ống góp khuếch tán ra khỏi ống thận lumen vào kẽ tủy. Sự tái hấp thu này của urê vào trong tủy thận góp phần tạo nên nồng độ ưu trương của vùng kẽ tủy và khả năng cô đặc cao của thận.
Một số điểm quan trọng được xét đến có thể không rõ ràng từ cuộc thảo luận này. Thứ nhất, mặc dù natri clorua là một trong những chất hoà tan chủ yếu góp phần tạo nên vùng tủy kẽ ưu trương, thận có thể, khi cần thiết, thải ra nước tiểu cô đặc cao có chứa ít natri clorua. Nồng độ ưu trương của nước tiểu trong những trường hợp này là do nồng độ cao của các chất hòa tan khác, đặc biệt là các sản phẩm chất thải như urê. Một điều kiện để xảy ra điều này là sự mất nước kèm theo lượng natri vào thấp. Lượng natri vào thấp kích thích sự hình thành của hormone angiotensin II và aldosteron, chúng cùng nhau gây nên sự tái hấp thu háo hức natri từ các ống thận trong khi để lại urê và các chất hoà tan khác để duy trì nước tiểu đậm đặc cao. Thứ hai, một lượng lớn nước tiểu pha loãng có thể được bài xuất mà không làm tăng sự bài xuất natri. Chiến công này được thực hiện bằng cách giảm sự bài tiết ADH, từ đó làm giảm sự tái hấp thu nước ở các phân đoạn ống lượn xa mà không làm thay đổi đáng kể sự tái hấp thu Na.
Cuối cùng, có một thể tích nước tiểu bắt buộc được quyết định bởi khả năng cô đặc tối đa của thận và một lượng chất tan phải được thải ra ngoài. Vì thế, nếu một lượng lớn chất tan được thải ra, chúng phải được kèm theo một lượng nước tối thiểu cần thiết để đào thải chúng. Ví dụ, nếu 600 milliosmoles chất tan được đào thải mỗi ngày, điều này đòi hỏi phải có ít nhất 0,5 lít nước tiểu nếu khả năng cô đặc nước tiểu tối đa là 1200 mOsm / L.
Định lượng sự cô đặc nước tiểu thận và sự pha loãng nước tự do và độ thanh thải
Quá trình cô đặc hoặc pha loãng nước tiểu đòi hỏi thận bài xuất nước và các chất hoà tan một cách độc lập. Khi nước tiểu được pha loãng, nước được bài xuất dư thừa so với các chất hòa tan. Ngược lại, khi nước tiểu được cô đặc, các chất hoà tan được bài xuất dư thừa so với nước.
Tổng độ thanh thải các chất hòa tan trong máu có thể được thể hiện như nồng độ thanh thải (Cosm); đây là thể tích huyết tương được làm sạch các chất hòa tan mỗi phút, trong cùng một cách đó thì độ thanh thải của một chất đơn lẻ được tính toán:
Cosm = (Uosm x V)/Posm
Uosm là áp suất thẩm thấu nước tiểu, V là tốc độ dòng chảy nước tiểu, và Posm là áp suất thẩm thấu huyết tương.
Ví dụ, nếu áp suất thẩm thấu huyết tương là 300 mOsm/L, áp suất thẩm thấu nước tiểu là 600 mOsm/L, và tốc độ dòng chảy nước tiểu là 1ml/phút (0,001 L/phút), tốc độ bài xuất osmolar là 0,6mOsm/phút (600mOsm/L x 0,001 L/phút) và độ thanh thải thẩm thấu là 0,6 mOsm/phút chia cho 300mOsm/L, hay 0,002 L/phút (2,0 ml/phút). Điều này có nghĩa là 2 ml huyết tương được làm sạch chất tan mỗi phút.
Mức độ liên quan giữa các chất tan và nước được đào thải có thể được đánh giá bằng việc sử dụng khái niệm “ độ thanh thải nước tự do”
Độ thanh thải nước tự do (CH2O) được tính bằng sự chênh lệch giữa sự đào thải nước (tốc độ dòng chảy nước tiểu) và độ thanh thải thẩm thấu:
CH2O = V – Cosm = V - (Uosm x V)/Posm
Như vậy, mức độ của độ thanh thải nước tự do tượng trưng cho mức độ của chất tan-nước tự do được bài xuất qua thận. Khi độ thanh thải nước tự do là dương tính, nước dư thừa được đào thải qua thận; khi độ thanh thải nước tự do là âm tính, các chất tan dư thừa được loại bỏ khỏi máu bởi thận và nước được bảo toàn.
Sử dụng ví dụ đã thảo luận trước đó, nếu tốc độ dòng chảy nước tiểu là 1 ml / phút và độ thanh thải thẩm thấu là 2 ml / phút, độ thanh thải nước tự do sẽ là -1 ml / phút.
Điều này có nghĩa rằng thay vì nước tiếp tục được loại bỏ khỏi thận vượt quá các chất hòa tan, thận đang thực sự đưa nước trở lại vào hệ thống tuần hoàn, giống như xảy ra trong tình trạng thiếu nước. Vì vậy, bất cứ khi nào độ thẩm thấu nước tiểu lớn hơn độ thẩm thấu huyết tương, độ thanh thải nước tự do là âm tính, cho thấy sự bảo toàn nước.
Khi thận đang hình thành một nước tiểu pha loãng (ví dụ, độ thẩm thấu nước tiểu thấp hơn độ thẩm thấu huyết tương), độ thanh thải nước tự do sẽ là một giá trị dương tính, biểu thị rằng nước đang bị loại bỏ khỏi huyết tương qua thận vượt quá các chất tan. Như vậy, nước giải phóng của các chất hòa tan, được gọi là “nước tự do”, đang bị mất đi khỏi cơ thể và huyết tương đang được cô đặc khi độ thanh thải nươc tự do là dương tính.
Sự rối loạn của khả năng cô đặc nước tiểu
Sự suy giảm trong khả năng của thận để cô đặc hoặc pha loãng nước tiểu một cách thích hợp có thể xảy ra với một hoặc nhiều hơn của các bất thường sau đây:
1. Sự bài tiết không thích hợp của ADH. Hoặc quá nhiều hoặc quá ít sự bài tiết ADH dẫn đến sự bài xuất nước bất thường bởi thận.
2. Sự suy giảm của cơ chế ngược dòng. Một vùng kẽ tủy ưu trương là cần thiết cho khả năng cô đặc nước tiểu tối đa. Bất kể sự có mặt ADH nhiều như thế nào, sự cô đặc nước tiểu tối đa bị giới hạn bởi mức độ ưu trương của vùng kẽ tủy.
3. Sự bất lực của ống lượn xa, ống nhú, và các ống góp để đáp ứng với ADH.
Sự suy giảm sản xuất ADH: bệnh đái tháo nhạt “trung ương”
Một sự bất lực trong sản xuất hoặc giải phóng ADH từ tuyến yên sau có thể được gây ra bởi các chấn thương đầu hoặc các nhiễm trùng hoặc nó có thể là bẩm sinh.
Bởi vì các phân đoạn ống thận xa không thể tái hấp thu nước trong sự vắng mặt của ADH, tình trạng này, được gọi là bệnh đái tháo nhạt “trung ương”, kết quả là sự hình thành một khối lượng lớn nước tiểu pha loãng với lượng nước tiểu có thể vượt quá 15 L/ngày. Các cơ chế khát, sẽ được thảo luận sau trong chương này, được kích hoạt khi quá nhiều nước mất khỏi cơ thể; do đó, chừng nào mà người uống đủ nước, sự suy giảm lớn nước trong dịch cơ thể không xảy ra. Các bất thường chủ yếu quan sát được trên lâm sàng ở người bị tình trạng này là có khối lượng lớn nước tiểu pha loãng. Tuy nhiên, nếu lượng nước vào bị hạn chế, giống như có thể xảy ra trong một môi trường bệnh viện khilượng dịch vào bị hạn chế hoặc bệnh nhânbấttỉnh (vídụ,vì một chấn thương ở đầu), sự mất nước nặng có thể xảy ra nhanh chóng.
Việc điều trị cho bệnh đái tháo nhạt trung ương là sự quản lý của một chất tổng hợp tương tự ADH, desmopressin, mà hoạt động chọn lọc trên V2 receptors để làm tăng tính thấm nước ở phần cuối ống lượn xa và ống góp. Desmopressin có thể được dùng bằng đường tiêm, như một thuốc xịt mũi, hoặc bằng đường miệng, và nó nhanh chóng phục hồi lại lượng nước tiểu về bình thường.
Sự bất lực của thận trong đáp ứng vớiADH: bệnh đái tháo nhạt “tại nephron”. Trong một số trường hợp, nồng độ bình thường hoặc cao của ADH có mặt nhưng các phân đoạn ống thận không thể đáp ứng một cách thích hợp. Tình trạng này được gọi là bệnh đái tháo nhạt “tại nephron” vì sự bất thường cư trú trong thận. Sự bất thường này có thể là do hoặc sự thất bại của cơ chế ngược dòng để hình thành một vùng tủy kẽ ưu trương hoặc sự thất bại của các ống lượn xa và các ống nhú và các ống góp trong đáp ứng với ADH. Trong cả hai trường hợp, một khối lượng lớn nước tiểu pha loãng được hình thành, chúng có xu hướng gây ra mất nước trừ khi lượng dịch vào được tăng lên cùng số lượng khối lượng nước tiểu tăng lên.
Nhiều loại bệnh thận có thể làm suy giảm cơ chế cô đặc, đặc biệt là những người có tổn thương tủy thận. Cũng thế, sự suy giảm chức năng của quai Henle, giống như xảy ra với các thuốc lợi tiểu là ức chế sự tái hấp thu chất điện phân ở phân khúc này, chẳng hạn như furosemide, có thể làm tổn hại khả năng cô đặc nước tiểu. thuốc Hơn nữa, một số loại thuốc chẳng hạn như lithium (được sử dụng để điều trị các rối loạn hưng trầm cảm) và tetracyclines (được sử dụng như thuốc kháng sinh) có thể làm giảm khả năng của các phân đoạn nephron xa trong đáp ứng với ADH.
Bệnh đái tháo nhạt tại nephron có thể được phân biệt với bệnh đái tháo nhạt trung ương bởi sự quản lý của desmopressin, chất tổng hợp tương tự ADH. Sự thiếu trong sự suy giảm nhanh chóng khối lượng nước tiểu và trong sự tăng độ thẩm thấu nước tiểu trong vòng 2 giờ sau khi tiêm desmopressin là có tính gợi ý mạnh đến bệnh đái tháo nhạt tại nephron. Việc điều trị cho bệnh đái tháo nhạt tại nephron là để sửa chữa, nếu có thể, các rối loạn thận tiềm ẩn. Sự tăng natri máu cũng có thể làm loãng đi bởi một chế độ ăn ít natri và sự quản lý của một thuốc lợi tiểu giúp làm tăng sự bài xuất natri thận, chẳng hạn như một thuốc lợi tiểu thiazide.
Bài viết cùng chuyên mục
Bệnh tim bẩm sinh: huyết động học bất thường thường gặp
Ảnh hưởng của các tổn thương tim khác nhau có thể dễ dàng hiểu được. Ví dụ, hẹp van động mạch chủ bẩm sinh gây ra các tác động tương tự như hẹp van động mạch chủ do các tổn thương van tim khác gây ra.
Toan gây giảm HCO3-/H+ trong dịch ống thận: cơ chế bù trừ của thận
Cả nhiễm toan hô hấp và chuyển hóa đều gây giảm tỉ lệ HCO3-/H+ trong dịch ống thận. Như một kết quả, sự quá mức H+ trong ống thận làm giảm tái hấp thu HCO3- và để lại thêm H+ có sẵn để kết hợp với bộ đệm tiết niệu NH4+ và HPO4--.
Điều chỉnh phân phối kali trong cơ thể
Hấp thụ kali trong một bữa ăn nhiều rau và trái cây vào một thể tích dịch ngoại bào, sẽ làm tăng nồng độ kali trong huyết tương, hầu hết kali ăn vào sẽ nhanh chóng di chuyển vào các tế bào cho đến khi thận có thể loại bỏ lượng dư thừa.
Cơ chế bệnh sinh của rối loạn đại tràng
Bệnh rối loạn đại tràng bao gồm táo bón, bệnh tiêu chảy do tâm lý, bệnh tiêu chảy do viêm đại tràng và liệt đại tiện ở những người bị chấn thương tủy sống.
Suy tim trái: nghẽn mạch phổi và phù phổi
Khi tim trái suy mà tim phải bình thường, máu tiếp tục được tống lên phổi nhờ tim phải, trong khi nó không được bơm ra khỏi phổi nhờ tim trái vào tuần hoàn hệ thống.
Các giai đoạn cầm máu: ngăn mất máu khi mạch máu bị tổn thương
Cơ chế tạo nút tiểu cầu cực kì quan trọng để sửa chữa hàng ngàn lỗ tổn thương xảy ra hàng ngày ở các mạch máu rất nhỏ, như trong quá trình tạo lớp tế bào nội mô mới sẽ xuất hiện nhiều lỗ tổn thương như thế.
Bài giảng rối loạn chuyển hóa protid
Giảm protid huyết tương phản ánh tình trạng giảm khối lượng protid của cơ thể, một gam protid huyết tương đại diện cho 30 gam protid của cơ thể.
Kích thích gây đau: phá hủy mô đạt mức đau
Trung bình một người bắt đầu cảm thấy đau khi da bị nóng trên 45 độ C. Đây cũng là nhiệt độ mà mô bắt đầu bị phá hủy bởi tác nhân nhiệt; thực tế là, mô thậm chí bị hủy hoại nếu nhiệt độ duy trì trên mức này.
Sinh lý bệnh tử vong
Hoạt động của tim và phổi ngừng hẳn, lúc nầy thần kinh trung ương hoàn toàn bị ức chế do không còn quá trình oxy hóa vì rối loạn enzyme hô hấp.
Cảm giác nhiệt: Receptor và sự hưng phấn của chúng
Những receptor nóng và lạnh nằm ngay dưới da ở những điểm tách biệt riêng rẽ. Hầu hết các vùng của cơ thể, các điểm lạnh gấp 3 đến 10 lần điểm nóng, và những vùng khác nhau thì có số điểm khác nhau.
Thận giữ nước bằng cách bài tiết nước tiểu cô đặc
Khả năng cô đặc tối đa của thận bắt buộc phải có bao nhiêu khối lượng nước tiểu phải được thải ra mỗi ngày khỏi cơ thể của các sản phẩm chất thải chuyển hóa và ion từ thức ăn.
Sinh lý bệnh viêm mạn
Viêm mạn theo sau viêm cấp do đáp ứng viêm không thành công, ví dụ còn tồn tại VK hay dị vật trong vết thương làm cho phản ứng viêm kéo dài.
Cân bằng Acid Base và cân bằng Kali
Trường hợp nhiễm kiềm chuyển hóa: H+ đi ra khỏi tế bào, K+ đi vào tế bào. Do đó nhiễm kiềm chuyển hóa sẽ đưa đến hạ kali máu.
Phân tích biểu đồ suy tim mất bù
Điều trị bệnh tim mất bù cho thấy tác dụng của digitalis trong việc nâng cao cung lượng tim, do đó làm tăng lượng nước tiểu và dịch chuyển dần dần của đường hồi lưu tĩnh mạch sang trái.
Hệ thần kinh giao cảm kiểm soát bài tiết của thận: cơ quan thụ cảm động mạch và phản xạ áp suất
Sự giảm thể tích máu đủ lớn để làm giảm áp lực động mạch hệ thống, thì sự hoạt hóa hơn nữa của hệ thần kinh giao cảm xảy ra do sự giảm căng của các cơ quan thụ cảm động mạch nằm trong xoang động mạch cảnh và cung động mạch chủ.
Giai đoạn mạn của suy tim: sự giữ dịch và cung lượng tim được bù
Ảnh hưởng bất lợi của ứ quá nhiều dịch lên suy tim nặng. Ngược với ảnh hưởng tích cực của giữ dịch mức độ trung bình trong suy tim, quá nhiều dịch ứ đọng sẽ gây nên những hậu quả sinh lý nghiêm trọng.
Hệ thống đệm bicarbonate điều chỉnh kiềm toan trong cơ thể
Từ những phản ứng, ta có thể thấy rằng H+ từ axit mạnh HCl phản ứng với HCO3- tạo thành H2CO3 axit rất yếu, do đó bị phân huỷ tạo thành CO2 và H2O. CO2 dư thừa rất nhiều dẫn tới kích thích hô hấp, trong đó loại bỏ CO2 từ dịch ngoại bào.
Vận chuyển các chất ở ống lượn xa
Natri và clorua được vận chuyển từ lòng ống vào tế bào nhờ chất đồng vận chuyển bị ức chế bởi thuốc lợi tiểu thiazide.
Kiểm soát áp suất thẩm thấu và nồng độ natri: cơ chế osmoreceptor-ADH và cơ chế khát
Trong trường hợp không có các cơ chế ADH-khát, thì không có cơ chế feedback khác có khả năng điều chỉnh thỏa đáng nồng độ natri huyết tương và áp suất thẩm thấu.
Sinh lý bệnh soi sáng công tác dự phòng và điều trị
Sự hiểu biết về vai trò của nguyên nhân và điều kiện gây bệnh sẽ giúp cho việc đề ra kế hoạch phòng bệnh đúng.
Glucose và dung dịch khác cho mục đích dinh dưỡng
Nhiều loại dịch được dùng qua đường tĩnh mạch để cung cấp chất dinh dưỡng cho cơ thể, trpng đó phổ biến nhất là glucose, ngoài ra còn có acid amin, lipid.
Những yếu tố chính gây xơ vữa động mạch
Gây xơ vữa động mạch bằng cách làm tăng nồng độ LDLs trong huyết tương, yêu tố khác như là tăng huyết áp, dẫn tới xơ vữa động mạch do làm tổn thương lớp nội mạc mạch máu và những thay đổi khác lên các mô mạch máu.
Bài giảng rối loạn cân bằng Acid Base
Nhiễm độc acid, hay nhiễm toan, là một quá trình bệnh lý, có khả năng làm giảm pH máu xuống dưới mức bình thường.
Kiểm soát dịch ngoại bào: các cơ chế của thận
Sự thay đổi lượng natri clorua trong dịch ngoại bào tương ứng với sự thay đổi tương tự lượng nước ngoại bào, và do đó duy trì nồng độ thẩm thấu và nồng độ natri tương đối ổn định.
Rối loạn dạ dày trong quá trình tiêu hóa
Viêm dạ dày thường gây ra bởi sự nhiễm khuẩn mạn tính niêm mạc dạ dày, tình trạng này có thể chữa khỏi hoàn toàn bới một liệu trình kháng sinh cường độ lớn.
