- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Xuất huyết khoang dưới nhện: nguyên lý nội khoa
Xuất huyết khoang dưới nhện: nguyên lý nội khoa
Đau đầu dữ dội, đột ngột thường kèm mất tri giác tạm thời lúc khởi phát; thường có nôn ói. Chảy máu có thể gây tổn thương mô não kế bên và gây khiếm khuyết thần kinh khu trú.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Ngoại trừ chấn thương đầu, nguyên nhân thường gặp nhất của xuất huyết khoang dưới nhện (SAH) là vỡ phình mạch nội sọ; những nguyên nhân khác gồm chảy máy do dị dạng mạch máu (dị dạng động tĩnh mạch hoặc thông động tĩnh mạch màng cứng), nhiễm trùng phình mạch (do nấm) và xâm lấn vào trong khoang dưới nhện từ ổ xuất huyết nội sọ nguyên phát. Khoảng 2% phình mạch tiềm ẩn trong dân số, và 25,000–30,000 trường hợp vỡ phình mạch gây xuất huyết khoang dưới nhện xẩy ra mỗi năm ở Mỹ; nguy cơ võ phình mạch có kích thước <10 mm là 0.1% mỗi năm; Đối với phình mạch chưa vỡ, phân trăm nguy cơ vỡ do phẫu thuật tăng.
Triệu chứng lâm sàng
Đau đầu dữ dội, đột ngột thường kèm mất tri giác tạm thời lúc khởi phát; thường có nôn ói. Chảy máu có thể gây tổn thương mô não kế bên và gây khiếm khuyết thần kinh khu trú. Liệt dây thần kinh số 3 tiếm triển, thường liên quan đến đồng tử, kèm theo đau đầu gợi ý phình động mạch nối sau.
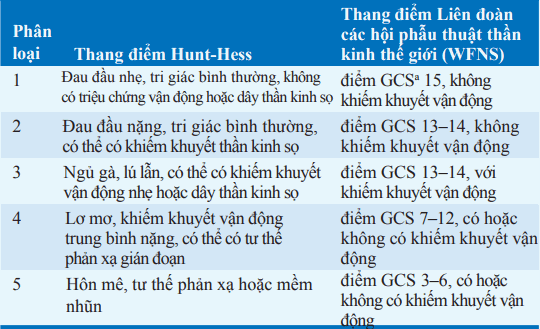
Kèm với các triệu chứng đột ngột, phình mạch có thể bị vỡ nhỏ với những chỗ rò máu vào khoang dưới nhện (xuất huyết lính canh). Các biểu hiện lâm sàng ban đầu của xuất huyết khoang dưới nhện có thể được phân loại dựa theo thang đo; Tiên lượng kết cục tốt giảm khi phân độ tăng.
Đánh giá ban đầu
CT không cản quang là xét nghiệm đầu tiên và thường cho thấy xuất huyết trong vòng 72 giờ/ Chọc dò tủy sống cần để chẩn đoán xuất huyết khoang dưới nhện nghi ngờ nếu CT không thấy; nhiễm sắc tố vàng trong dịch não tủy được thấy trong 6-12 giờ sau vỡ và kéo dài 1-4 tuần.
Hình ảnh học mạch máu não cần để xác định vfa khu trú chi tiết vị trí giải phẫu của phình mạch và xác định tồn tại các phình mạch khác chưa vỡ; chụp mạch máu nên được thực hiện sớm nhất có thể sau khi chẩn đoán xuất huyết khoang dưới nhện.
ECG có thể cho thấy thay đổi đoạn ST và sóng T giống với thiếu máu cơ tim, gây ra do catecholamine trong tuần hoàn và phòng điện quá mức của thần kinh giao cảm. Bệnh cơ tim có thể đảo ngược gây sốc hoặc suy tim xung huyết có thể xảy ra.
Xét nghiệm đông máu và đếm số lượng tiểu cầu nên làm, và nên điều trị nhanh chóng nếu đã có dữ liệu ghi nhận xuất huyết khoang dưới nhện.
Bảng. THANG ĐIỂM PHÂN LOẠI XUẤT HUYẾT KHOANG DƯỚI NHỆN
Điều trị xuất huyết dưới nhện
Điều trị phình mạch
Điều trị sớm phình mạch để ngừa vỡ.
Thử nghiệm phình mạch khoang dưới nhện quốc tế (ISAT) cho thấy kết cục cải thiện bằng liệu pháp nội mạch so với phẫu thuật; tuy nhiên, một số phình mạch có hình dạng không thể điều trị nội mạch, và vì vậy phẫu thuật vẫn là lựa chọn điều trị quan trọng trên một số bệnh nhân.
Quản lý y khoa
Theo dõi sát điện giải đồ và áp lực thẩm thấu; hạ natri máu (“não lãng phí muối”) thường phát triển vài ngày sau xuất huyết khoang dưới nhện, và bổ sung muối đường uống với truyên mạch dung dịch normal saline hoặc saline ưu trương có thể được dùng để chống lại việc giảm chức năng thận.
Thuốc chống co giật có thể bắt đầu đến khi phình mạch được điều trị, Mặc dù hầu hết các chuyên gia chỉ cho dùng thuốc khi bệnh nhân có co giật xảy ra.
Huyết áp nên được theo dõi cẩn thận, trong khi duy trì lưu lượng máu não, để giảm nguy cơ tái vỡ đến khi túi phình được điều trị.
Tất cả các bệnh nhân nên dùng tất nén khí để hỗ trợ phòng ngừa thuyên tắc phổi; heparin không phân đoạn được dùng dưới da để phòng ngừa huyết khối tĩnh mạch sâu có thể bắt đầu ngay sau điều trị can thiệp nội mạch và trong vài ngày sau thủ thuật mở sọ và phẫu thuật kẹp cổ túi phình mạch
Não úng thủy
Não úng thủy nặng có thể yêu cầu đặt khấn cấp ống thông vào não thất để dẫn lưu dịch não tủy ra ngoài; một sô bệnh nhân cần đặt ống thông kéo dài.
Tiến triển xấu trên một bệnh nhân xuất huyết khoang dưới nhện trong những giờ đầu đến vài ngày nên lặp lại CT scan để đánh giá kích thước não thất.
Co thắt mạch
Nguyên nhân hàng đầu gây tử vong và vỡ khởi phát theo sau; có thể phát triển vào ngày thứ 4 và tiếp tục đến ngày 14, dẫn đến thiếu máu cục bộ và có thể gây đột quỵ.
Điều trị y khoa với nimodipine đối vận kênh canxi (60 mg uống mỗi 4giờ) cải thiệt kết cục, có lẽ do phòng ngừa tổn thương thiếu máu hơn giảm nguy cơ co mạch.
Tưới máu não có thể được cải thiện với thuốc co mạch triệu chứng nhờ tăng áp lực động mạch trung bình với các chất co mạch như phenylephrine hay norepinephrine, và có thể tăng thể tích nội mạch với dung dịch tinh thể, tăng cung lượng tim và giảm độ nhớt máu nhờ giảm dung tích hồng cầu; điều này được gọi là liệu pháp “bộ ba-H” (hypertension-tăng huyết áp, hemodilution-làm loãng máu, và hypervolemic-tăng thể tích) được sử dụng rộng rãi.
Nếu co mạch triệu chứng vẫn còn dù đã tối ưu hóa các liệu pháp y khoa, thuốc dãn mạch trong động mạch và phẫu thuật mạch máu não có thể hiệu quả.
Bài viết cùng chuyên mục
Tăng calci máu ở bệnh nhân ung thư
Giảm albumin máu liên quan đến bệnh lý ác tính có thể làm triệu chứng nặng hơn tùy theo nồng độ canxi huyết thanh vì càng nhiều canxi sẽ làm tăng lượng canxi tự do hơn lượng gắn kết với protein.
Biện pháp tránh thai: kế hoạch hóa gia đình
Thuốc ngừa thai khẩn cấp, chỉ chứa progestin hoặc kết hợp estrogen và progestin, có thể được sử dụng trong vòng 72h sau giao hợp không được bảo vệ.
Ung thư đại trực tràng và hậu môn
Phần lớn ung thư đại tràng có nguồn gốc từ các polyp tuyến. Các bậc di truyền từ polyp đến loạn sản thành ung thư tại chỗ, ung thư thâm nhiễm đã được xác định.
Hội chứng SIADH: nguyên lý chẩn đoán và điều trị
Các nguyên nhân gây ra SIADH bao gồm các khối u, nhiễm trùng phổi, rối loạn hệ thần kinh trung ương, và thuốc.
Chọc dò màng phổi: nguyên lý nội khoa
Chọc từ phía sau là vị trí ưa thích để chọc dò. Chọn vị trí thuận lợi thì dễ dàng cho cả bệnh nhân và bác sĩ. Bệnh nhân nên ngồi ở góc giường, gập người ra trước, 2 tay ôm gối.
Vô sinh nữ: rối loạn hệ sinh sản nữ giới
Các đánh giá ban đầu bao gồm khai thác thời điểm giao hợp thích hợp, phân tích tinh dịch ở nam giới, xác định sự rụng trứng ở nữ, và, trong phần lớn các trường hợp.
Thiếu hụt Androgen: thiếu hụt hệ sinh sản nam giới
Việc khám lâm sàng nên tập trung vào các đặc tính sinh dục phụ như mọc râu, lông nách, lông ở ngực và vùng mu, vú to ở nam.
Trụy tim mạch và đột tử: nguyên lý nội khoa
Những nguyên nhân gây rối loạn nhịp có thể được thúc đẩy bởi các rối loạn điện giải, hạ oxy máu, toan hóa hoặc cường giao cảm nhiều, cũng như có thể xảy ra trong tổn thương CNS.
Viêm thực quản: nguyên lý nội khoa
Bệnh thường tự giới hạn ở bệnh nhân có hệ miễn dịch bình thường; lidocaine dạng thạch có thể làm giảm đau, ở những bệnh nhân bệnh kéo dài và suy giảm miễn dịch.
Bạch cầu cấp thể lympho/u lympho: nguyên lý nội khoa
Điều trị tích cực gắn với độc tính cao liên quan đến nền suy giảm miễn dịch. Glucocorticoid làm giảm tình trạng tăng canxi máu. Khối u có đáp ứng với điều trị nhưng thường trong thời gian ngắn.
Bệnh phổi tắc nghẽn mạn tính (COPD): nguyên lý nội khoa
Bệnh phổi tắc nghẽn mạn tính là bệnh tiến triển, tuy nghiên, tốc độ giảm chức năng phổi thường sẽ chậm đáng kể nếu ngừng hút thuốc.
Bạch cầu kinh dòng tủy: nguyên lý nội khoa
Các triệu chứng phát triển từ từ, chóng mệt, mệt mỏi, chán ăn, bụng khó chịu và cảm giác no sớm do lách to, tăng tiết mồ hôi. Thỉnh thoảng các bệnh nhân được phát hiện tình cờ dựa trên số lượng bạch cầu tăng.
Bệnh porphyrin: nguyên lý chẩn đoán điều trị
Các biểu hiện chính bệnh porphyrin thuộc gan là các triệu chứng thuộc thần kinh, đau bụng do thần kinh, bệnh thần kinh, rối loạn tâm thần.
Viêm ruột: nguyên lý nội khoa
Phình đại tràng, thủng đại tràng, nguy cơ ung thư liên quan đến mức độ và thời gian viêm đại tràng, thường xuất hiện trước hoặc cùng với loạn sản.
Rối loạn thất điều: nguyên lý chẩn đoán điều trị
Tăng nồng độ kháng thể kháng acid glutamic decarboxylase trong huyết thanh có liên hệ với hội chứng thất điều tiến triển mà ảnh hưởng đến lời nói và dáng điệu.
Khối thượng thận được phát hiện ngẫu nhiên
Chọc hút bằng kim nhỏ hiếm khi được chỉ định và chống chỉ định tuyệt đối nếu nghi ngờ u tủy thượng thận.
Tăng huyết áp: nguyên lý nội khoa
Ở những bệnh nhân tăng huyết áp tâm thu có hiệu áp cao, nên nghĩ đến ngộ độc giáp tố, hở van động mạch chủ, và dò động tĩnh mạch hệ thống.
Một số vấn đề về độ cao
Đầy hơi, bụng trướng,trung tiên nhiều có thể do giảm áp xuất khí quyển. Tiêu chảy không liên quan đến độ cao nhưng có thể do vi khuẩn kí sinh trùng, một vấn đề phổ biến.
Những nguyên nhân sa sút trí tuệ
Bệnh Alzheimer là nguyên nhân chủ yếu của sa sút trí tuệ, ngoài ra còn có những nguyên nhân sa sút trí tuệ khác.
Bệnh phổi do môi trường: nguyên lý nội khoa
Khí dạng hòa tan trong nước như ammonia được hấp thụ ở đường thở trên và gây kích thích và co phế quản phản ứng, trong khi khí ít hòa tan trong nước.
Ghép thận: nguyên lý nội khoa
Tạng ghép của người sống cho kết quả tốt nhất, phần vì tối ưu hóa sự liên kết các mô và phần vì thời gian đợi chờ có thể giảm đến mức tối thiểu.
Nhiễm toan chuyển hóa: nguyên lý nội khoa
Tiêu chảy là nguyên nhân thường gặp nhất, nhưng những bất thường từ đường tiêu hóa khác cũng tham gia với mất dịch chứa nhiều carbonhydrat có thể dẫn tới mất nhiều chất kiềm.
Cổ trướng do xơ gan: nguyên lý nội khoa
Nguy cơ tăng ở bệnh nhân có xuất huyết tĩnh mạch thực quản và khuyến cáo dự phòng viêm phúc mạc tự phát do vi khuẩn khi bệnh nhân có biểu hiện xuất huyết tiêu hoá trên.
Mụn trứng cá: nguyên lý nội khoa
Rối loạn thường tự giới hạn ở thanh thiếu niên và người trưởng thành trẻ tuổi. Mụn trứng cá, các nang nhỏ được hình thành trong nang tóc là dấu hiệu lâm sàng.
Lọc máu thận nhân tạo và lọc màng bụng
Tuy nhiên, chỉ định lọc máu sớm cho bệnh nhân, từ trước cho đến khi có các dấu hiệu lâm sàng, không củng cố được kết quả của bệnh thận giai đoạn cuối.
