- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Suy tim: nguyên lý nội khoa
Suy tim: nguyên lý nội khoa
X quang ngực có thể thấy tim to, tái phân phối tuần hoàn phổi, đường Kerley B, tràn dịch màng phổi. Rối loạn chức năng co bóp và tâm trương thất trái có thể tiếp cận bằng siêu âm tim Doppler.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Khái niệm
Bất thường về cấu trúc tim và/hoặc chức năng dẫn đến các triệu chứng lâm sàng (VD, khó thở, mệt) và các dấu hiệu (VD, phù, ran phổi), nhập viện, chất lượng cuộc sống kém, và giảm tuổi thọ. Việc xác định bản chất bệnh lý tim mạch và các yếu tố nguy cơ gây Suy tim sung huyết cấp đóng vai trò rất quan trọng.
Bệnh lý tim mạch nền
Bao gồm (1) các tình trạng giảm chức năng tâm thu thất và phân suất tống máu (bệnh mạch vành, tăng huyết áp, bệnh cơ tim giãn nở, bệnh lý van tim, bệnh tim bẩm sinh); và (2) những tình trạng suy tim với phân suất tống máu bảo tồn (VD, bệnh lý cơ tim hạn chế, bệnh cơ tim phì đại, xơ hóa, rối loạn endomyocardial), còn được gọi là suy tim tâm trương.
Các yếu tố nguy cơ cấp tính
Bao gồm (1) nhập Na+ quá nhiều, (2) bỏ thuốc điều trị suy tim, (3) Nhồi máu cơ tim cấp (có thể thầm lặng), (4) Tăng huyết áp cấp tính, (5) loạn nhịp cấp, (6) nhiễm trùng và/hoặc sốt, (7) thuyên tắc phổi, (8) thiếu máu, (9) nhiễm độc giáp, (10) mang thai, (11) viêm cơ tim cấp hoặc viêm nội tâm mạc nhiễm trùng, và (12) thuốc (VD, tác nhân chống viêm không steroid, verapamil).
Triệu chứng
Do thiếu tới máu đến các mô ngoại vi (mệt, khó thở) và tăng áp lực buồng tim (khó thở, khó thở kịch phát về đêm, phù ngoại vi).
Thăm khám lâm sàng
Dãn tĩnh mạch cổ, tiếng T3, sung huyết phổi (ran phổi, gõ đục trong tràn dịch màng phổi), phù ngoại vi, gan to, và cổ chướng. Nhịp nhanh xoang thường gặp.
Với bệnh nhân có suy chức năng tâm trương, tiếng T4 thường xuất hiện.
Cận lâm sàng
X quang ngực có thể thấy tim to, tái phân phối tuần hoàn phổi, đường Kerley B, tràn dịch màng phổi. Rối loạn chức năng co bóp và tâm trương thất trái có thể tiếp cận bằng siêu âm tim Doppler. Siêu âm có thể phát hiện các bệnh lý tim bẩm sinh, bệnh lý van tim, màng ngoài tim tiềm ẩn cũng như bất thường vận động thành thất điển hình cho bệnh mạch vành.Xét nghiệm lượng peptide Natri niệu loại B (BNP) hoặc N-terminal pro-BNP giúp phân biệt các nguyên nhân khó thở do tim mạch với do phổi .
Bệnh lý mô phỏng suy tim sung huyết
Bệnh lý phổi: viêm phế quản mạn, khí phế thủng, và hen; đánh giá đờm và bất thường trên X quang ngực và các xét nghiệm chức năng phổi. Các nguyên nhân của phù ngoại vi: Bệnh gan, suy tĩnh mạch, và phù chu kì, các nguyên nhân trên không gây dãn tĩnh mạch cổ. Phù do rối loạn chức năng thận thường kèm theo tăng creatinine huyết tương và xét nghiệm nước tiểu bất thường.
Điều trị suy tim
Nhằm làm giảm triệu chứng, ngăn chặn tái cấu trúc cơ tim, và kéo dài sống còn. Điều trị tổng quát trong Bảng; quan trọng nhất, ức chế men chuyển và chẹn beta là nền tảng của liệu pháp điều trị ở bệnh nhân với phân suất tống máu giảm. Một khi triệu chứng xuất hiện:
Hạn chế tình trạng ứ dịch: (1) Chế độ ăn giảm natri (không ăn thức ăn mặn, VD, bánh khoai tây, thức ăn hộp, thịt hun khói, muối); kiểm soát chặt hơn (<2 g NaCl/d) trong Suy tim sung huyết tiến triển. Nếu hạ natri máu do hòa loãng xuất hiện , hạn chế truyền dịch (<1000 mL/ngày). (2) Lợi tiểu: Lợi tiểu quay [VD, furosemide hoặc torsemide (Bảng)] có tác dụng mạnh nhất và, không giống thiazides, vẫn có tác dụng khi MLCT <25 mL/phút. Kết hợp lợi tiểu quai với Thiazide hoặc metolazone để có tác dụng tăng cường. Trong qua trình diuresis, cần lấy cân nặng mỗi ngày, nhắm đến giảm 1–1.5 kg/ngày.
Ức chế men chuyển: Khuyến cáo là liệu pháp Suy tim sung huyết đầu tiên. Thuốc sẽ kéo dài đời sống cho bệnh nhân có triệu chứng Suy tim sung huyết. Ức chế men chuyển đã được chứng minh hoãn sự xuất hiện Suy tim sung huyết ở bệnh nhân có rối loạn chức năng thất trái và giảm tỷ lệ tử vong ngay khi bắt đầu sau nhồi máu cơ tim cấp.
Ức chế men chuyển có thể gây ra hạ huyết áp đáng kể ở bệnh nhân giảm thể tích máu, vì thế nên bắt đầu ở liều thấp nhất (VD, captopril 6.25 mg uống 3l/ng). Ức chế thụ thể (Bảng) có thể thay thế nếu bệnh nhân không dung nạp thuốc UCMC (VD, ho hoặc phù mạch). Xem xét hydralazine và nitrate đường uống ở bn có tăng Kali máu hoặc suy thận đang sử dụng Ức chế men chuyển.
Chẹn Beta (Bảng) được sử dụng với liều tăng dần nhằm cải thiện triệu chứng và kéo dài sống còn với bệnh nhân suy tim và giảm phân suất tống máu EF <40%. Sau khi bệnh nhân ổn định với Ức chế men chuyển và lợi tiểu, bắt đầu với liều thấp và tăng dần[VD, carvedilol 3.125 mg bid, double q2tuần nếu dung nạp tiến tới liều tối đa of 25 mg bid (for cân nặng<85 kg) or 50 mg bid (cân nặng >85 kg)].
Liệu pháp đối vận Aldosterone (spironolactone hoặc eplerenone [Bảng]), được thêm vào liệu pháp điều trị chuẩn ở bn với suy tim tiến triển sẽ giảm tỷ lệ tử vong. Đặc tính thuốc lợi tiểu có thể có lợi khi cải thiện triệu chứng, và liệu pháp như thế nên được xem xét với bệnh nhân có triệu chứng suy tim class III/IV và LVEF <35%.
Nên sử dụng cẩn trong khi kết hợp với Ức chế men chuyển hoặc chẹn thụ thể angiotensin nhằm tránh tăng kali máu.
Digoxin hữu ích trong suy tim vì (1) rối loạn chức năng tâm thu đáng kể (LV dãn, EF thấp, T3) và (2) suy tim với rung nhĩ (AF) và nhịp nhanh thất. Không như Ức chế men chuyển và chẹn beta, digoxin không kéo dài tuổi thọ ở bn suy tim nhưng giảm khả năng nhập viện. Không được chỉ định trong Suy tim sung huyết do bệnh lý màng ngoài tim, bệnh cơ tim hạn chế, hoặc hẹp van 2 lá (trừ khi có rung nhĩ). Digoxin chống chỉ định với bệnh cơ tim phì đại và bn có block dẫn truyền nhĩ thất – Liều lượng digoxin (0.125–0.25 mg qd) phụ thuộc tuổi tác, cân nặng, và chức năng thận có thể được guided bởi đo mức nồng độ digoxin trong huyết thanh digoxin (giữ mức <1.0 ng/mL).
Nhiễm độc Digitalis có thể theo sau hạ kali máu, thiếu oxy máu, hạ calci máu, hạ magie máu, nhược giáp, hoặc NMCT. Dấu hiệu sớm của nhiễm độc bao gồm chán ăn, buồn nôn, và hôn mê. Nhiễm độc tim bao gồm ngoại tâm thu thất và nhịp nhanh thất và rụng thất; nhịp nhanh nhĩ và block; dừng xoang và block xoang nhĩ; block nhĩ thất mọi độ. Nhiễm độc digitalis mạn có thể gây suy mòn, nữ hóa tuyến vú ở nam, “yellow” vision, hoặc lơ mơ. Nếu có dấu hiệu đầu tiên của nhiễm độc digitalis, dừng thuốc; giữ nồng độ K+ huyết thanh giữa 4.0 và 5.0 mmol/L. Rối loạn nhịp chậm và block nhĩ thất có thể đáp ức với atropine (0.6 mg IV); mặt khác, máy tạo nhịp tạm thời có thể cần thiết. Kháng thể chống digoxin có thể cho quá liều nặng.
Kết hợp các thuốc dãn mạch đường uống hydralazine (10–75 mg tid) và isosorbide dinitrate (10–40 mg tid) có thể có lợi khi dùng lâu dài với bệnh nhân không dung thứ ức chế men chuyển và chẹn thụ thể angiotensin và cũng có ích như là 1 phần của liệu pháp chuẩn, cùng với ức chế men chuyển và chẹn beta, ở người Phi, Mỹ suy tim class II–IV.
Với người bệnh , bn nhập viện, liệu pháp liệu pháp giãn mạch truyền tĩnh mạch (Bảng) thường cần thiết. Nitroprusside là thuốc dãn mạch cho bn có kháng lực hệ thống cao đáng kể. Thuốc được chuyển hóa thành thiocyanate, chất sẽ được bài tiết qua thận. Nhằm tránh ngộ độc thiocyanate (co giật, rối loạn tâm ý, buồn nôn), theo dõi mức thiocyanate ở bn rối loạn chức năng thận hoặc sử dụng >2 ngày. Nesiritide đường tĩnh mạch(Bảng), a purified preparation of BNP, chất dãn mạch giảm áp lực động mạch phổi bít và khó thở với bệnh nhân có suy tim suy huyết cấp mất bù. Thuốc chỉ nên được sử dụng với bệnh nhân suy tim trơ.
Chất vận mạch truyền tĩnh mạch (xem Bảng) được sử dụng với bệnh nhân nhập viện vì triệu chứng refractory hoặc cơ cấp của suy tim sung huyết nhằm tăng cung lượng tim. Thuốc chống chỉ địnhvoới bệnh cơ tim phì đại. Dobutamine tăng cung lượng tim mà không gây co mạch ngoại vi đáng kể hoặc nhịp nhanh. Dopamine với liều thấp[1–5 (μg/kg)/phút] gây lợi tiểu; liều cao [5–10 (μg/kg)/phút] tác dụng vận mạch dương tính chiếm ưu thế; co mạch ngoại vi lớn nhất ở liều >10 (μg/kg)/phút. Milrinone [0.1–0.75 (μg/ kg)/phút sau 50-μg/kg loading dose] là chất vận mạch dương tính không giao cảm và dãn mạch. Những chất vận mạch và dãn mạch trên có thể đượcsuử dụng kết hợp nhằm đạt được hiệu quả tăng cường.
Tiếp cận ban đầu để điều trị suy tim cấp mất bù dựa trên profile huyết động của bn (Hình) dựa trên thăm khám lâm sàng và, nếu cần, theo dõi huyết động xâm lấn.
Profile A “Ấm và khô”: Triệu chứng do bệnh lý khác suy tim (VD, NMCT cấp). Chưa các bệnh lý nền.
Profile B “Ấm và ẩm”: Điều trị với lợi tiểu và dãn mạch.
Profile C “Lạnh và ẩm”: Điều trị với dãn mạch truyền tĩnh mạch và vận mạch.
Profile L “Lanh và khô”: Nếu áp lực đổ đầy thấp (Áp lực động mạch phổi bít <12 mmHg) được xác định, consider trial of volume repletion.
Xem xét cấy máy khử rung cơ tim (ICD) dự phòng cho suy tim mạn class II–III và LVEF <30–35%. Bn với LVEF <35%, CHF trơ (NYHA class III–IV), và QRS >120 ms có thể là ứng cử viên cho tạo nhip 2 thất (liệu pháp tái đồng bộ tim), thường kết hợp với ICD. Bn bệnh nặng và < 6 tháng sống còn dự kiến, bn đạt chỉ tiêu stringent, có thể và ứng cử viên cho thiết bị hỗ trợ thất hoặc thay tim.
Bệnh nhân với suy tâm trương được điều trị bằng cách hạn chế muối và lợi tiểu. Beta blockers và ACE inhibitors có thể có lợi thông qua giảm kích hoạt thần kinh nội tiết.
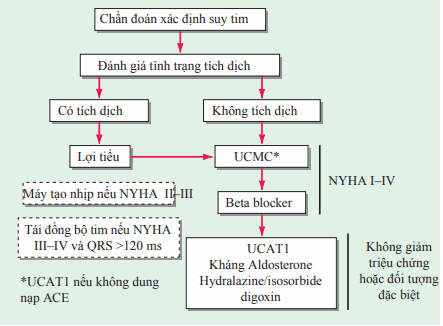
Hình. Điều trị suy tim có giảm EF
Bảng. LIỆU PHÁP ĐIỀU TRỊ SUY TIM
1. Phương pháp tổng quát
a. Hạn chế ăn muối
b. Tránh thuốc chống loạn nhịp cho loạn nhịp không triệu chứng
c. Tránh NSAIDs
d. Tiêm vaccine cúm và viêm phổi phế cầu
2. Lợi tiểu
a. Sử dụng ở bn quá tải dịch nhằm đạt JVP bình thường và giảm phù
b. Cân mỗi ngày để điều chỉnh liều
c. Với trường hợp kháng lợi tiểu, sử dụng đường tĩnh mạch hoặc kết hợp 2 loại lợi tiểu (VD, furosemide và metolazone)
d. Dopamine liều thấp nhằm tăng máu tới thận
3. Ức chế men chuyển hoặc chẹn thụ thể
a. Tất cả bn với suy tim tâm thu TT hoặc mất chức năng TT không triệu chứng
b. Chống chỉ định: K+ huyết thanh >5.5, suy thận tiến triển (VD, creatinine >3 mg/dL), hẹp động mạch thận 2 bên, mang thai
4. Chẹn beta
a. Cho bn suy tim có hoặc không triệu chứng và phân suất tống máu thất trái <40%, kết hợp ức chế men chuyển và lợi tiểu
b. Chống chỉ định: Co thắt khí quản, nhịp chậm có triệu chứng hoặc block tim tiến triển,suy tim không ổn định
5. Đối vận Aldosterone
a. Xem xét cho suy tim class III–IV và phân suất tống máu TT <35%
b. Tránh nếu K+ >5.0 hoặc creatinine >2.5 mg/dL
6. Digitalis
a. Cho bn suy tim tâm thu có triệu chứng thường xuyên (đặc biệt khi có rung nhĩ) thêm vào Ức chế men chuyển, lợi tiểu, chẹn beta
7. Phương pháp khác
a. Xem xét kết hợp hydralazine và nitrate đường uống nếu không dung thứ Ức chế men chuyển/Chẹn thụ thể
b. Xem xét tái đồng bộ thất (máy tạo nhịp 2 thất) cho bn suy tim độ III hoặc IV , LVEF <35%, và QRS >120 ms
c. Xem xét cấy máy khử rung chuyển nhịp cho bn suy tim độ II–III và phân suất tống máu <30–35%.
Bảng. THUỐC ĐIỀU TRỊ SUY TIM MẠN (EF <40%)
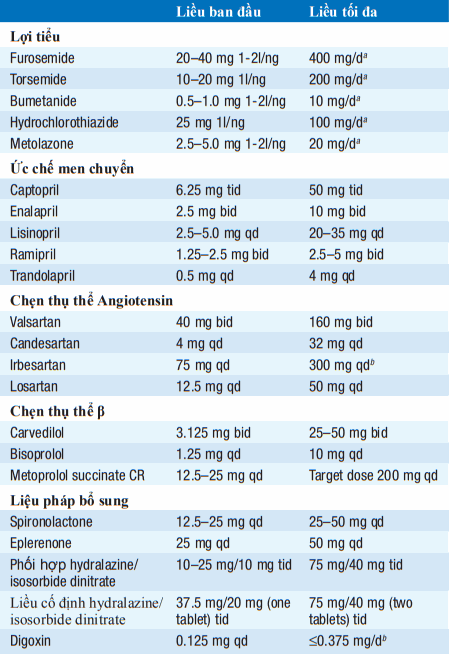
aPhải hiệu chỉnh liều để giảm triệu chứng suy tim ở bệnh nhân.
bKhông xác định được liều đích.
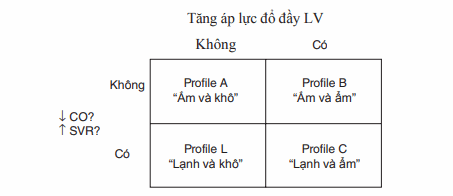
Hình. Profiles huyết động của bệnh nhân suy tim cấp. CO, cung lượng tim; LV, thất trái; SVR, kháng lực mạch máu hệ thống.
Bảng. THUỐC ĐIỀU TRỊ SUY TIM CẤP
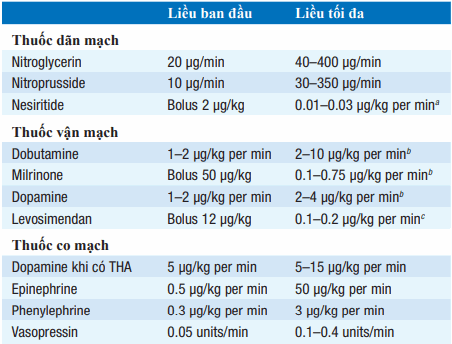
aThường <4 (μg/kg)/p.
bInotropes cũng gây giãn mạch.
cĐược chứng minh có hiệu quả trong điều trị suy tim cấp.
Bài viết cùng chuyên mục
Bệnh porphyrin: nguyên lý chẩn đoán điều trị
Các biểu hiện chính bệnh porphyrin thuộc gan là các triệu chứng thuộc thần kinh, đau bụng do thần kinh, bệnh thần kinh, rối loạn tâm thần.
Những nguyên nhân sa sút trí tuệ
Bệnh Alzheimer là nguyên nhân chủ yếu của sa sút trí tuệ, ngoài ra còn có những nguyên nhân sa sút trí tuệ khác.
Xơ gan: nguyên lý chẩn đoán điều trị
Chán ăn, buồn nôn, nôn, ỉa chảy, đau âm ỉ hạ sườn phải, mệt mỏi, suy nhược, vàng da, vô kinh, liệt dương, vô sinh.
Ho: nguyên lý nội khoa
Các vấn đề quan trọng trong bệnh sử gồm yếu tố thúc đẩy ho, yếu tố gây tăng và giảm ho, và sự xuất đàm. Đánh giá các triệu chứng của bệnh ở mũi hầu, gồm chảy mũi sau, hắt hơi.
Ngộ độc sinh vật biển do ăn uống
Hội chứng Ciguatera liên quan đến ít nhất 5 loại độc tố có nguồn gốc từ tảo đơn bào hai roi quang hợp và tích lũy trong chuỗi thức ăn. Ba loại độc tố ciguatoxins chính.
Khám cảm giác: nguyên lý chẩn đoán điều trị
Bệnh nhân với sang thương não bộ có những bất thường về phân biệt cảm giác như là khả năng cảm nhận được hai kích thích đồng thời, định vị chính xác kích thích.
Sa sút trí tuệ: nguyên lý chẩn đoán điều trị
Vai trò của hình ảnh chuyển hoá chức năng trong chẩn đoán sa sút trí tuệ vẫn đang nghiên cứu, tích tụ amyloid gợi ý chẩn đoán bệnh Alzheimer.
Khối u gan: nguyên lý nội khoa
Phẫu thuật cắt bỏ hoặc ghép gan là quan điểm điều trị nhưng hiếm khi thành công. Điều trị khối u bằng sóng cao tần có thể gây hồi quy các khối u nhỏ.
Tiếp cận bệnh nhân sốc: nguyên lý nội khoa
Mặc dù hạ huyết áp thì thường thấy được trong sốc, nhưng không có một ngưỡng huyết áp riêng nào để xác định được sốc. Sốc có thể là do giảm lưu lượng máu.
Sụt cân: nguyên lý nội khoa
Hỏi bệnh sử có các triệu chứng đường tiêu hoá, gồm khó ăn, loạn vị giác, khó nuốt, chán ăn, buồn nôn, và thay đổi thói quen đi cầu. Hỏi lại tiền sử đi du lịch, hút thuốc lá, uống rượu.
Khám phản xạ: nguyên lý chẩn đoán điều trị
Trong vài trường hợp, test này sẽ dạng các ngón còn lại và mức độ gấp thay đổi ở khớp cổ chân, kheo và háng.
Bệnh lupus ban đỏ hệ thống: nguyên lý chẩn đoán điều trị
Bệnh không rõ nguyên nhân trong đó các mô và tế bào trải qua tổn thương trung gian bởi các phức hợp miễn dịch và tự kháng thể gắn ở mô.
Sốc nhiễm trùng với các biểu hiện ở da
Biểu hiện bóng xuất huyết với hoại tử và loét trung tâm và một vành ban đỏ trên bệnh nhân sốc nhiễm trùng do Pseudomonas aeruginosa hoặc Aeromonas hydrophila.
Các bệnh suy giảm miễn dịch nguyên phát
Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng.
Khối u hệ thần kinh: nguyên lý chẩn đoán điều trị
Các triệu chứng khu trú gồm liệt nửa người, mất ngôn ngữ, hay giảm thị trường là điển hình của bán cấp và tiến triển.
Viêm mũi dị ứng: bệnh quá mẫn tức thì (typ I)
Viêm bề mặt niêm mạc mũi có thể cho phép các chất gây dị ứng thâm nhập vào sâu trong mô, nơi chúng liên kết với các tế bào mast quanh tiểu tĩnh mạch.
Các khối u ruột non
Nội soi và sinh thiết hữu dụng nhất cho các khối u ở tá tràng và đoạn gần của hỗng tràng; phương pháp khác là chụp x quang có baryt là xét nghiệm chẩn đoán tốt nhất.
Các bệnh rối loạn quanh khớp
Kết quả của sự bất động khớp vai kéo dài, Vai đau và nhạy cảm khi sờ nắn, cả vận động chủ động và thụ động đều bị hạn chế.
Ung thư da biểu mô tế bào đáy: nguyên lý nội khoa
Loại bỏ tại chỗ bằng electrodesiccation và nạo, cắt bỏ, phẫu thuật lạnh hoặc xạ trị; hiếm khi di căn nhưng có thể lan rộng tại chỗ. Ung thư da biểu mô tế bào đáy gây tử vong là điều rất bất thường.
Bệnh lắng đọng canxi pyrophosphat dihydrat (CPPD): bệnh giả gout
Các tinh thể được cho rằng không hình thành từ dịch khớp mà có thể rơi từ sụn khớp vào trong khe khớp, nơi chúng bị thực bào bởi các bạch cầu đa nhân trung tính.
Vàng da: nguyên lý nội khoa
Bilirubin là sản phẩm thoái giáng chủ yếu của hemoglobin được giải phóng từ hồng cầu già. Đầu tiên, nó gắn vào albumin, được vận chuyển vào gan, được liên hợp với một dạng chất tan trong nước.
Hen phế quản: nguyên lý nội khoa
Dị nguyên hít phải có thể kích thích hen tiềm tàng với những bệnh nhân nhạy cảm đặc hiệu với các dị nguyên này. Nhiễm virus đường hô hấp trên thường gây nên cơn hen cấp.
Tiếp cận bệnh nhân suy đa phủ tạng: nguyên lý nội khoa
Suy đa phủ tạng là một hội chứng được định nghĩa bởi có đồng thời sự giảm chức năng hoặc suy hai hay nhiều cơ quan ở những bệnh nhân có bệnh nặng.
Các bệnh da nhiễm khuẩn hay gặp
Viêm mô tế bào ngoài da, phổ biến nhất là ở mặt, đặc trưng bởi mảng tổn thương màu đỏ tươi, ranh giới rõ, đau nhiều, ấm. Do ngoài da bị nhiễm trùng và phù nề.
Giãn phế quản: nguyên lý nội khoa
Chẩn đoán giãn phế quản phụ thuộc vào biểu hiện lâm sàng, khi có các đấu hiệu Xquang phù hợp, ví dụ như hình ảnh đường ray, dấu hiệu vòng nhẫn.
