- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Biến chứng nhồi máu cơ tim ST chênh lên
Biến chứng nhồi máu cơ tim ST chênh lên
Vỡ vách liên thất và hở van hai lá cấp do thiếu máu, nhồi máu cơ nhú xảy ra trong tuần đầu tiên sau nhồi máu và có đặc điểm là suy tim sung huyết cấp với âm thổi mới xuất hiện.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Loạn nhịp thất
Ngoại tâm thu thất đơn độc (VPBs) thường xảy ra. Yếu tố kích khởi nên được điều trị [hạ oxi máu, nhiễm toan, hạ kali máu (duy trì K+ ~4.5 mmol/L), tăng calci máu, hạ magie máu, suy tim sung huyết, các thuốc gây loạn nhịp]. Dùng beta blocker thường quy (xem ở trên) làm giảm ngoại tâm thu thất. Các liệu pháp chống loạn nhịp khác trong bệnh viện nên được bảo lưu cho những bệnh nhân loạn nhịp thất kéo dài.
Nhịp nhanh thất
Nếu huyết động không ổn định, thực hiện ngay sốc điện (phóng điện không đồng bộ 200–300 J hoặc ít hơn 50% nếu dùng thiết bị hai pha). Nếu huyết động ổn định trở lại, dùng amiodarone tĩnh mạch (liều nạp 150 mg trong 10 phút, sau đó tiêm 1.0 mg/phút trong 6h, sau đó dùng 0.5 mg/phút).
Rung thất
Rung thất cần phải được phá rung ngay lập tức (200-400 J). Nếu không thành công, thực hiện ngay hồi sức tim phổi (CPR) và các biện pháp hồi sức chuẩn. Loạn nhịp thất xuất hiện khoảng vài ngày hoặc vài tuần sau nhồi máu thường phản ánh sự suy chức năng bơm và nên được can thiệp điện-sinh lý học và cấy máy phá rung (ICD).
Nhịp tự thất gia tốc
Phức bộ QRS dãn, nhịp đều, tần số 60–100 nhịp/phút, thường xảy ra và thường lành tính; nếu nó gây tụt huyết áp, điều trị với atropine 0.6 mg IV.
Loạn nhịp trên thất
Nhịp nhanh xoang có thể là hậu quả của suy tim, giảm oxy máu, đau, sốt, viêm màng ngoài tim, giảm thể tích dịch, do thuốc. Nếu không xác định được nguyên nhân, điều trị bằng beta blocker có thể có tác dụng làm giảm tiêu thụ oxy cơ tim. Các loạn nhịp trên thất khác (nhịp nhanh trên thất kịch phát, cuồng nhĩ, và rung nhĩ) thường thứ phát sau suy tim. Nếu huyết động không ổn định, nên được sốc điện. Nếu không có suy tim cấp, có thể áp dụng các liệu pháp làm giảm nhịp bao gồm beta blockers, verapamil, hay diltiazem.
Rối loạn nhịp chậm và block nhĩ thất
Trong nhồi máu cơ tim thành dưới, thường biểu hiện cường phó giao cảm hoặc thiếu máu nút nhĩ thất riêng lẻ. Nếu huyết động không ổn định (suy tim sung huyết, tụt huyết áp, loạn nhịp thất cấp cứu), điều trị với atropine 0.5 mg tĩnh mạch mỗi 5 phút (đến 2 mg). Nếu không đáp ứng, đặt máy tạo nhịp tạm thời bên ngoài hoặc xuyên tĩnh mạch. Isoproterenol cần nên tránh. Trong nhồi máu cơ tim thành trước, bất thường dẫn truyền nhĩ thất thường phản ánh sự hoại tử mô lan toả. Nên xem xét đặt máy tạo nhịp bên ngoài hoặc xuyên tĩnh mạch đề phòng (1) ngưng tim toàn bộ, (2) block nhĩ thất Mobitz type II, (3) block các nhánh mới (block nhánh trái, block nhánh phải + block phân nhánh trái trước, block nhánh phải + block phân nhánh trái sau), (4) bất kì nhịp chậm nào có kèm theo suy tim sung huyết hoặc tụt huyết áp.
Suy tim
Suy tim sung huyết có thể là hậu quả của rối loạn chức năng ”bơm” tâm thu, tăng “độ cứng” tâm trương thất trái và/hoặc biến chứng cơ học cấp tính.
Triệu chứng
Khó thở, khó thở khi nằm, nhịp tim nhanh.
Thăm khám
Tĩnh mạch cổ nổi, ngựa phi T3 và T4, ran phổi; âm thổi tâm thu nếu hở van hai lá cấp hoặc do thủng vách liên thất.
Điều trị
Điều trị ban đầu bao gồm lợi tiểu (bắt đầu với furosemide 10–20 mg IV), thở O2, và dãn mạch, đặc biệt là nitrate [PO, dán da, hoặc IV nếu bệnh nhân không tụt huyết áp (huyết áp tâm thu < 100 mmHg)]; digitalis thường cho ít tác dụng trong nhồi máu trừ khi có loạn nhịp trên thất. Lợi tiểu, dãn mạch, thuốc làm giảm công cơ tim có thể được điều chỉnh bởi theo dõi huyết động xâm lấn (đặt catheter động mạch phổi Swan-Ganz, đường động mạch), đặc biệt ở những bệnh nhân có tụt huyết áp kèm theo.
Trong nhồi máu cơ tim cấp, áp lực giường mao mạch phổi tối ưu là (PCW) is 15–20 mmHg; nếu không có tụt huyết áp, PCW >20 mmHg được điều trị bằng lợi tiểu kết hợp dãn mạch [IV nitroglycerin (bắt đầu tại 10 μg/phút) hoặc nitroprusside (bắt đầu tại 0.5 μg/kg mỗi phút)] và tăng đến khi đạt huyết áp, PCW, và kháng lực mạch hệ thống tối ưu (SVR).
SVR = ([huyết áp trung bình − huyết áp trung bình nhĩ phải] × 80)/Cung lượng tim
SVR bình thường = 900 − 1350 dyne•s/cm5. Nếu PCW >20 mmHg và bệnh nhân bị tụt huyết áp (Bảng 128-2 và Hình 128-3), đánh giá có thủng vách liên thất hay hở van hai lá cấp, xem xét dùng dobutamine [bắt đầu tại 1–2 (μg/kg)/phút], tăng dần đến tối đa 10 (μg/kg)/phút; lưu ý nhịp tim nhanh hoặc nhịp ngoại tâm thu thất do thuốc.
Sau khi ổn định với điều trị dãn mạch, liệu pháp đường uống được tiếp tục bằng ức chế men chuyển hoặc ARB (Chương 133). Xem xét kết hợp kháng aldosteron lâu dài (spironolactone 25–50 mg hằng ngày hoặc eplerenone 25–50 mg hằng ngày) với UCMC nếu LVEF ≤40% hoặc nếu có triệu chứng của suy tim hoặc đái tháo đường—không sử dụng nếu có suy thận hoặc tăng kali máu.
Bảng. BIẾN CHỨNG HUYẾT ĐỘNG TRONG NMCT CẤP
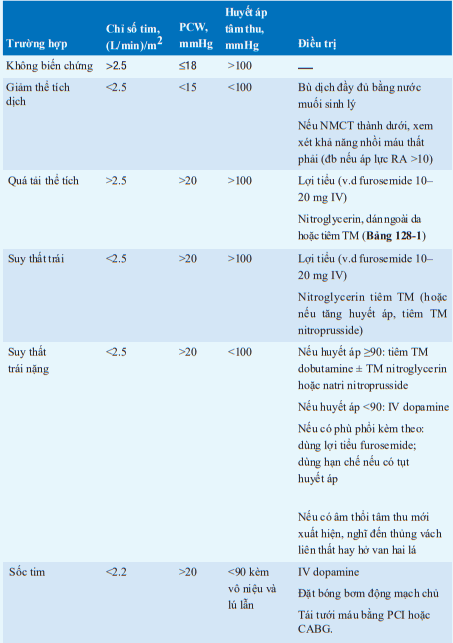
Từ viết tắt: CABG: Bắc cầu động mạch vành; LV: thất trái; PCI: can thiệp mạch vành qua da; PCW: áp lực giường mao mạch phổi; RA: nhĩ phải; RV: thất phải.
Sốc tim
Nhận định chung
Suy thất trái nặng kèm tụt huyết áp (huyết áp <90 mmHg) và tăng áp lực mao mạch phổi (>20 mmHg), kèm theo thiểu niệu (<20 mL/h), co mạch ngoại vi, giảm cảm giác, và toan chuyển hoá.
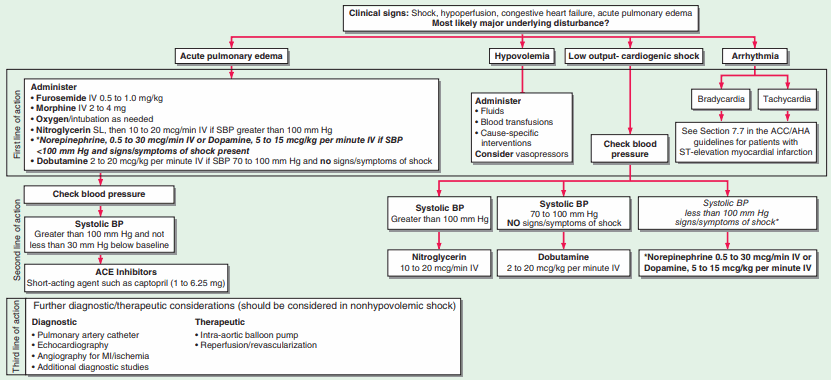
Hình. Điều trị cấp cứu sốc tim và phù phổi. ACE: men chuyển angiotensin; BP: huyết áp; MI: nhồi máu cơ tim. [Hiệu chỉnh từ Guidelines 2000 về Hồi sức tim phổi và chăm sóc cấp cứu tim mạch. Phần 7: Kỉ nguyên của tái tưới máu: Đoạn 1: Hội chứng vành cấp (nhồi máu cơ tim cấp). The American Heart Association in collaboration with the International Liaison Committee on Resuscitation Circulation 102:I172, 2000.]
Điều trị sốc tim
Đặt catheter Swan-Ganzand theo dõi huyết áp nội động mạch không phải lúc nào cũng cần thiết nhưng có thể có lợi; mục tiêu đạt PCW 18–20 mmHg kết hợp với điều chỉnh thể tích dịch (lợi tiểu hoặc bồi dịch) .
Thuốc co mạch [v.d dopamine (Bảng)] và/hoặc đặt bóng đối xung động mạch chủ có thể cần thiết để duy trì huyết áp tâm thu > 90 mmHg và làm giảm PCW. Cho thở O2 nồng độ cao bằng mặt nạ; nếu có kèm theo phù phổi, xem xét thở áp lực dương hai bên (BiPAP) hoặc đặt nội khí quản và thông khí bằng máy. Các biến chứng cơ học cấp nên được tầm soát và điều trị triệt để.
Nếu sốc tim xảy ra trong vòng 36h sau STEMI, tái tưới máu bằng PCI hoặc bắc cầu động mạch vành (CABG) có thể làm cải thiện rõ chức năng thất trái.
Tụt huyết áp
Cũng có thể là hậu quả của nhồi máu thất phải, mà nên được nghi ngờ khi nhồi máu ở thành dưới hoặc thành sau, nếu tĩnh mạch cổ nổi và tăng áp lực thất phải ưu thế (thường không nghe ran và PCW có thể bình thường);
Các chuyển đạo ECG bên phải thường cho thấy ST chênh lên, và siêu âm tim giúp xác định chẩn đoán. Điều trị bao gồm truyền dịch. Các nguyên nhân gây tụt huyết áp không do tim cũng nên được xem xét: giảm thể tích máu, loạn nhịp tim, hoặc nhiễm trùng huyết.
Các biến chứng cơ học cấp
Vỡ vách liên thất và hở van hai lá cấp do thiếu máu/nhồi máu cơ nhú xảy ra trong tuần đầu tiên sau nhồi máu và có đặc điểm là suy tim sung huyết cấp với âm thổi mới xuất hiện. Siêu âm tim và Doppler có thể xác định các biến chứng này. Theo dõi PCW có thể có sóng v lớn, nhưng sự “nhảy vọt” của nồng độ oxy trong catheter gia tăng từ nhĩ phải đến thất phải gợi ý có thủng vách liên thất.
Điều trị thuốc cấp trong các trường hợp này bao gồm dãn mạch (IV nitroprusside: bắt đầu tại 10 μg/min và tăng dần để duy trì huyết áp tâm thu ~100 mmHg); đặt bóng bơm động mạch chủ có thể được chỉ định để duy trì cung lượng tim. Sữa chữa tổn thương cơ học và phương pháp cuối cùng. Vỡ thành thất tự do cấp tính với biểu hiện mất huyết áp, mất mạch đột ngột, và lú lẫn, trong khi ECG cho thấy nhịp bình thường (điện thế hoạt động không tạo nhịp); cần phải phẫu thuật cấp cứu khẩn, và có tỉ lệ tử vong cao.
Viêm màng ngoài tim
Đặc trưng bởi cơn đau kiểu màng phổi, thay đổi theo tư thế và tiếng cọ màng tim; loạn nhịp nhĩ thường gặp; cần phân biệt với đau thắt ngực tái phát. Thường đáp ứng với aspirin, 650 mg PO 4 lần/ngày. Nên tránh dùng thuốc kháng đông khi nghi ngờ viêm màng ngoài tim để tránh xảy ra chèn ép tim.
Phình tâm thất
“Ụ nhô” khu trú của buồng thất trái do cơ tim bị nhồi máu. Phình thật sự bao gồm mô sẹo và không bị vỡ. Tuy nhiên, biến chứng bao gồm suy tim sung huyết, loạn nhịp thất, và hình thành huyết khối. Thông thường một khối phình được xác định bằng siêu âm tim hoặc chụp thất đồ thất trái. Cần sử dụng kháng đông đường uống bằng warfarin khoảng 3–6 tháng nếu có sự hiện diện của huyết khối trong khối phình, hoặc vùng phình lớn do nhồi máu cơ tim thành trước.
Giả phình là một thể của vỡ tim bao gồm một vùng màng ngoài tim kết hợp với huyết khối; có thể thấy sự kết nối trực tiếp với buồng thất trái; thường cần phải phẫu thuật để tránh vỡ.
Đau thắt ngực tái phát
Thường đi kèm với sự thay đổ ST-T thoáng qua; là dấu hiệu báo hiệu khả năng tái nhồi máu cao; nếu nó xảy ra sớm trong giai đoạn sau nhồi máu, thực hiện ngay chụp mạch vành, để xác định xem nên điều trị bằng PCI hoặc CABG.
Phòng ngừa thứ phát
Những bệnh nhân không chụp mạch vành và được làm PCI, test gắng sức tối đa nên được thực hiện trước hoặc sớm. Kết quả dương tính ở một số phân nhóm nhất định (đau thắt ngực ngay khi gắng sức nhẹ, dấu hiệu thiếu máu diện rộng, hoặc thiếu máu kèm theo giảm phân suất tống máu) gợi ý cần phải thông tim để đánh giá nguy cơ tái nhồi máu của cơ tim. Beta blockers (v.d metoprolol, 25–200 mg mỗi ngày) nên được dùng thường xuyên ít nhất 2 năm sau nhồi máu cơ tim cấp, nếu không có chống chỉ định (hen, suy tim sung huyết, nhịp tim chậm, đái tháo đường). Tiếp tục dùng kháng đông đường uống (v.d aspirin 81–325 mg mỗi ngày, clopidogrel 75 mg mỗi ngày) để làm giảm khả năng tái nhồi máu. Nếu LVEF ≤40%, ức chế men chuyển (v.d captopril 6.25 mg uống 2 lần/ngày, tiến đến liều mục tiêu 50 mg PO 2 lần/ngày) hoặc ARB (nếu không dung nạp UCMC) nên được sử dụng ngay. Xem xét phối hợp thêm đối kháng aldosterone.
Điều chỉnh các yếu tố nguy cơ tim mạch nên được khuyến khích: ngưng hút thuốc; kiểm soát huyết áp, đái tháo đường, và mỡ máu (thường dùng atorvastatin 80 mg hằng ngày ngay sau khi nhồi máu post-MI; và luyện tập gắng sức tăng dần.
Bài viết cùng chuyên mục
Thiếu hụt Androgen: thiếu hụt hệ sinh sản nam giới
Việc khám lâm sàng nên tập trung vào các đặc tính sinh dục phụ như mọc râu, lông nách, lông ở ngực và vùng mu, vú to ở nam.
Bệnh lý tĩnh mạch và bạch huyết
DVT có thể phòng bằng cách đi lại sớm sau phẫu thuật hoặc heparin khối lượng phân tử liều thấp trong quá trình nằm giường bệnh kéo dài.
Phù phổi cấp: nguyên lý nội khoa
Bệnh nhân có biểu hiện bệnh lý nặng, thường vã mồ hôi, đột ngột ngồi bật dậy, thở nhanh, xanh tái có thể biểu hiện. Ran phổi hai phế trường, tiếng tim thứ ba có thể xuất hiện.
Đột quỵ: nguyên lý nội khoa
Hầu hết đột quỵ do thiếu máu do tắc nghẽn huyết khối các mạch máu não lớn; huyết khối có thể có nguồn gốc từ tim, cung động mạch chủ hoặc những sang thương động mạch khác.
Bệnh lắng đọng canxi pyrophosphat dihydrat (CPPD): bệnh giả gout
Các tinh thể được cho rằng không hình thành từ dịch khớp mà có thể rơi từ sụn khớp vào trong khe khớp, nơi chúng bị thực bào bởi các bạch cầu đa nhân trung tính.
Ung thư cổ tử cung: nguyên lý nội khoa
Phụ nữ nên bắt đầu sàng lọc khi họ bắt đầu quan hệ tình dục hoặc ở độ tuổi 20. Sau hai lần liên tiếp xét nghiệm Pap smears âm tính trong một năm, xét nghiệm nên được làm lại mỗi 3 năm.
U tuyến giáp: nguyên lý chẩn đoán điều trị
U tuyến giáp có thể là lành tính hoặc ác tính, Ung thư biểu mô tuyến giáp bao gồm ung thư tuyến giáp thể nhú, thể nang và không biệt hóa.
Suy thượng thận ở bệnh nhân ung thư
Các triệu chứng như buồn nôn, nôn, chán ăn và hạ huyết áp tư thế có thể do ung thư tiến triển hoặc tác dụng phụ của điều trị.
Sốt: nguyên lý nội khoa
Điểm định nhiệt vùng dưới đồi tăng, gây co mạch ngoại biên, Bệnh nhân cảm thấy lạnh do máu chuyển về cơ quan nội tạng. Cơ chế của sinh nhiệt giúp tăng nhiệt độ cơ thể.
Ung thư tiền liệt tuyến: nguyên lý nội khoa
Với bệnh nhân đã đi căn xa, điều trị ức chế sản xuất androgen là 1 lựa chọn. Phẫu thuật cắt tinh hoàn có hiệu quả, nhưng hầu hết bệnh nhân thích dùng thuốc leuprolide.
Nhiễm toan chuyển hóa: nguyên lý nội khoa
Tiêu chảy là nguyên nhân thường gặp nhất, nhưng những bất thường từ đường tiêu hóa khác cũng tham gia với mất dịch chứa nhiều carbonhydrat có thể dẫn tới mất nhiều chất kiềm.
Huyết khối tăng đông
Trong bệnh viện thường bắt đầu điều trị chống đông bằng heparin trong 4 đến 10 ngày, duy trì tiếp warfarin sau khi dùng đồng thời 3 ngày. Thời gian điều trị phụ thuộc vào bệnh nền.
Bệnh Parkinson: nguyên lý chẩn đoán và điều trị
Hầu hết các trường hợp bệnh Parkinson là tự phát và không rõ nguyên nhân, sự thoái hoá của các neuron của vùng đặc chất đen ở não giữa dẫn đến việc thiếu dopamin.
Chấn thương đầu: nguyên lý nội khoa
Thay đổi tri giác kéo dài có thể do máu tụ trong nhu mô não, dưới màng nhện hay ngoài màng cứng tổn thương sợi trục lan tỏa trong chất trắng.
Khối thượng thận được phát hiện ngẫu nhiên
Chọc hút bằng kim nhỏ hiếm khi được chỉ định và chống chỉ định tuyệt đối nếu nghi ngờ u tủy thượng thận.
Mệt mỏi toàn thân
Vì có nhiều nguyên nhân gây ra mệt mỏi, nên việc hỏi bệnh sử kĩ lưỡng, hỏi lược qua các cơ quan, và khám lâm sàng rất quan trọng để thu hẹp và tập trung vào các nguyên nhân phù hợp.
Xuất huyết tiêu hóa dưới: nguyên lý nội khoa
Chảy máu không kiểm soát hoặc kéo dài, tái xuất huyết nặng, dò động mạch chủ ruột, Trường hợp chảy máu tĩnh mạch thực quản khó điều trị, cân nhắc đặt sonde cửa chủ trong gan qua tĩnh mạch cảnh.
Ung thư thận: nguyên lý nội khoa
Cắt hoàn toàn thận là tiêu chuẩn đối với bệnh nhân ở giai đoạn I, II, và phần lớn giai đoạn III. Phẫu thuật cũng có thể được chỉ định trong những trường hợp di căn với các triệu chứng khó.
Amiodarone: thuốc gây bất thường chức năng tuyến giáp
Amiodarone là thuốc chống loạn nhịp tim type III có một số cấu trúc tương tự với hormon tuyến giáp và có hàm lượng iốt cao.
Bệnh gan do rượu: nguyên lý chẩn đoán điều trị
Rối loạn chức năng của ty nạp thể, cảm ứng enzym vi thể làm thay đổi chuyển hóa thuốc peroxy hóa lipid làm tổn thương màng.
Khám cảm giác: nguyên lý chẩn đoán điều trị
Bệnh nhân với sang thương não bộ có những bất thường về phân biệt cảm giác như là khả năng cảm nhận được hai kích thích đồng thời, định vị chính xác kích thích.
Phù phổi: nguyên lý nội khoa
Giảm oxy máu liên quan đến các nối tắt trong phổi, giảm độ giãn nở của phổi cũng xảy ra. Ảnh hưởng trên lâm sàng có thể là khó thở nhẹ đến suy hô hấp nặng.
Tăng áp lực nội sọ: nguyên lý nội khoa
Tăng áp lực nội sọ có thể xảy ra ở rất nhiều các bệnh lý gồm chấn thương đầu, xuất huyết trong nhu mô não, xuất huyết khoang dưới nhện với não úng thủy và suy gan đột ngột.
Thiếu máu do tăng phá hủy hồng cầu và chảy máu cấp
Tương tự, các nguyên nhân mắc phải có mối liên hệ với các yếu tố ngoài hồng cầu vì hầu hết các yếu tố này là ngoại sinh. Trường hợp ngoại lệ là hồng cầu tan máu ure máu có tính gia đình.
Viêm phổi: nguyên lý nội khoa
Trước khi có những biểu hiện lâm sàng, kích thước của vi sinh vật phải lớn hơn khả năng thực bào của đại thực bào và các thành phần khác của hệ miễn dịch.
